физио билеты. 1 Мембранный потенциал и механизмы его происхождения
 Скачать 5.02 Mb. Скачать 5.02 Mb.
|
|
205. Методы исследования болевого восприятия. Большинство разработанных методик, используемых для изучения боли в общемедицинской практике, основывается на субъективной оценке исследуемых, т. е. на ощущениях самого больного. Это в основном психологические и психофизиологические тесты: визуальная аналоговая шкала (ВАШ), цифровые шкалы, метод описательных определенийболи, комплексный болевой опросник, определение болевых порогов в актуальной и нейтральной зонах, опросники качества жизни, ведение дневников, альгометрия, проба Труссо – Бонсдорфа и др. Отсутствие объективных методов анализа боли ограничивало возможности глубокого изучения ноцицептивных и антиноцицептивных механизмов приразличных алгических феноменах. Однако в последние годы для этого были предложены некоторые новые нейрофизиологические подходы: изучение ноцицептивного флексорного рефлекса (R III), экстероцептивной супрессии произвольной мышечной активности и оценка лазерных вызванных потенциалов. Эти методы в комплексе с другими позволяют вплотную приблизиться кобъективной оценке боли и исследованию мозговых систем, участвующих в ее формировании. Визуальная аналоговая шкала (ВАШ). По методу ВАШ на отрезке прямой длиной 10 см больной отмечает интенсивность боли. Начало линии слева соответствует отсутствию болевого ощущения, конец отрезка справа – непереносимой боли. Для удобства количественной обработки на отрезке наносят деления через каждый сантиметр (рис. 6). Цифровые шкалы более разнообразны: на одних интенсивность боли обозначается цифрами от 0 до 10, на других – в процентах от 0 до 100. Больной должен обозначать интенсивность боли, зная, что ноль соответствует отсутствию боли, а конечная цифра шкалы – максимально выраженной боли, которую пациент испытывал когда-либо в жизни. У детей используются шкалы с изображением лиц. Метод описательных определений заключается в том, что больному предлагаются определения боли: «легкая», «умеренная», «терпимая», «сильная» и «нестерпимая» (обычно не более 10 опре-делений). Пациент должен выбрать определение и подчеркнуть его. Сравнительные исследования показали, что большинство больных предпочитают описательную шкалу, поскольку интенсивность боли выражают прилагательные, а не абстрактные отметки на прямой, не цифры или проценты. Многомерная оценка боли возможна с использованием Мак-Гилловского болевого опросника, который в русском варианте состоит из 78 слов-дескрипторов (слов, определяющих боль), сведенных в 20 подклассов (субшкал), образующих три главных класса (шкалы): сенсорную, аффективную и эвалюативную. В каждом подклассе дескрипторы расположены по нарастанию интенсивности; обследуемый должен выбрать один из них, наиболее соответствующий его ощущениям. Больного просят дать описание боли, выбрав те или иные дескрипторы в любых (необязательно в каждой) из 20 субшкал, но только один из дескрипторов в соответствующей субшкале. Обработка данных сводится к определению трех показателей: 1. Индекс числа выбранных дескрипторов – общее количество выбранных слов. 2. Ранговый индекс боли (РИГЕ) – сумма порядковых номеров субдескрипторов в данной субшкале сверху вниз. 3. Интенсивность боли определяют путем подсчета слов, описывающих боль в период исследования (в момент предъявления опросника). Каждый показатель может быть подсчитан по всем шкалам целиком либо отдельно для каждой шкалы. Электрометрическая методика. С помощью предъявления одиночных электрических стимулов проводят определение порогов болевой чувствительности. За порог болевой чувствительности принимают параметры (амплитуду) минимального электрического стимула, сопровождающегося появлением болевого ощущения. Использование этого метода позволяет провести количественную оценку порогов болевой чувствительности, сравнить данные на больной и здоровой сторонах и т. д. С помощью измерения болевых порогов предложено также сопоставление ощущения боли в так называемой актуальной (в области локализации боли) и нейтральной зонах. В актуальной зоне болевые пороги чаще всего снижены. Альгометрия. Метод альгометрии заключается в количественном измерении субъективного отчета о боли при предъявлении нарастающих по интенсивности болевых стимулов. Существуют различные типы альгометров, среди которых механический тип является наиболее распространенным (рис. 9). Исследователь с помощью альгометра (прибор в виде металлического стержня с пружиной и датчиком) надавливает на определенные точки тела. Сила давления отражается цифровым индикатором. При ощущении нестерпимой боли пациент нажатием на специальную кнопку фиксирует цифровое значение, соответствующее силе механического давления при котором возникла боль. Обычно исследуется множество точек, что позволяет оценить зоны локализации максимальной боли. Этот метод нашел наибольшее применение в исследовании миофасциальной боли различной локализации. Методика исследования ноцицептивного флексорного рефлекса (НФР). Он, как и корнеальный, мигательный, брюшные рефлексы, относится к группе защитных, однако обладает наибольшей информативностью. НФР интересен тем, что позволяет объективно и количественно оценить порог боли у человека. Доказано, что у здорового есть тесная связь между порогом субъективного болевого ощущения и порогом возникновения этого рефлекса (Wilier J.C., 1983; Sandrini G. et al., 1993). Этот рефлекс также позволяет оценить состояние ноцицептивных и антиноцицептивных систем, изучить роль и влияние различных медиаторов, вовлеченных в контроль боли. Кроме того, он может быть использован для изучения патофизиологии различных клинических синдромов, характеризующихся хронической болью или измененной болевой перцепцией. Описание метода. НФР можно вызвать как с нижних, так и с верхних конечностей. Однако более распространено исследование с нижних конечностей. Испытуемый должен сидеть в удобном кресле, ноги максимально расслаблены, колени согнуты под углом 130°, а стопа в голеностопном суставе должна находиться под углом 90° (рис. 10). Для уменьшения эмоционального напряжения необходимо проин формировать испытуемого об условиях эксперимента. Стимулирующие электроды располагают позади лодыжки или несколько ниже по ходу малоберцового нерва на расстоянии 2 см друг от друга, катод – проксимальнее, анод – дистальнее. Регистрирующие электроды располагают на брюшке musculus biceps femoris capitis brevis (катод) и на сухожилии этой мышцы (анод). Заземляющий электрод располагают на середине между стиму- лирующими и регистрирующими электродами. В качестве стимула используют тренд (пачки) стимулов общей длительностью 20 мс с внутренней частотой 300 Гц и длительностью каждого стимула 1 мс. Во избежание габитуации пачки стимулов рекомендуется подавать в нерегулярном порядке. Исследование начинают с подачи стимулов малой интенсивности, постепенно ее увеличивая, и наблюдают за появлением мышечных ответов. При появлении ответа фиксируют его порог (порог рефлекса (Пр)), т.е.величину электрического тока, при которой он появился. Фиксируют также порог субъективной боли (Порог боли (Пб)), т. е. величину электрического стимула, при которой пациент впервые указывает на появление локализованной острой боли в области расположения стимулирующих электродов. У здоровых Пб и Пр обычно совпадают или первый несколько ниже второго. Для точного определения соотношения между болью и Пр вычисляют коэффициент Пб/Пр, который у здоровых равен примерно 0,9–1,0. Снижение этого соотношения указывает на несоответствие между субъективной оценкой боли и активностью ноцицептивных антиноцицептивных механизмов. НФР имеет два последовательных компонента: R II и R III 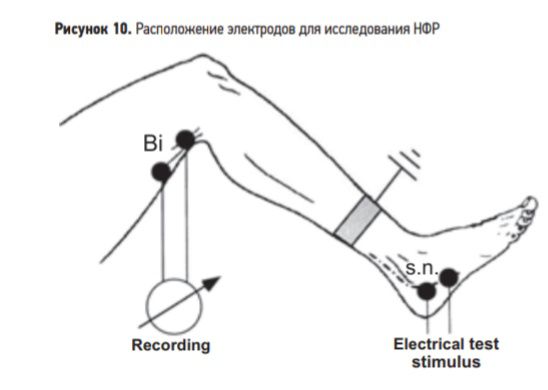 206 Особенности отрицательного давления в плевральной полости у детей. Роль дыхательных движений плода. Во внутреутробной жизни плод получает О2 и удаляет СО2 исключительно путём плацентарного кровообращения. Однако, уже у плода появляются ритмические дыхательные движения частотой 38-70 ударов в минуту. Эти дыхательные движения сводятся к небольшому расширению грудной клетки, которое сменяется более длительным падением и ещё более длительной паузой. Легкие при этом не расправляются , остаются спавшимися, возникает лишь небольшое отрицательное давление в межплевральной щели в результате отхождения наружного (париентального) листка плевры и увеличение межплевральной щели. Дыхательные движ плода происходят при закрытой голосовой щели , а поэтому в дых. пути околоплодная жидкость не попадает. Значение дыхательных движений плода: . дыхательные движения способствуют увеличению скорости движения крови по сосудам и ее притоку к сердцу, а это улучшает кровоснабжение плода; . дыхательные движения плода являются формой тренировки той функции, которая понадобится организму после его рождения У детей дыхание поверхностное и поэтому более частое, чем у взрослых. Так, новорожденный дышит около 60 раз в мин, 5-летний ребенок 25 раз в 1 мин. В любом возрасте частота дыхательных движений меньше количества сердечных сокращений в 4-5 раз. 207. Механизм первого вдоха новорожденного. В период родов нарушается трансплацентарное кровообращение, а при пережатии пуповины у новорожденного происходит его полное прекращение, что вызывает значительное изменение парциального давления: РО- РCO, 4 рH . Причиной первого вдоха является: °избыточное накопление со, и обеднение О, крови после прекращения плацентарного кровообращения: (возникает иапульс от хеморецеторов аорты и сонной артерии (Периферические хеморецеторы; 02, СО2,рН) к дыхательному центру, а также изменение соответствующих параметров среды вокруг самого дыхательного центра(Центральные хеморецепторы; * изменение условий существования, особенно мощным фактором лвляется раздражение кожных рецепторов (механо- и термоцеторов): *разность давления межплевральной щели дыхательных пугвх, которан при первом вдохе можат достипуть 70 мм водлного столбика (в 10-15 раз больше, чем при последующем спокойном дыхании). При осуществлении первого вдоха преодолевается значительная упругость легочной ткани, обусловленная силой поверхностного натяжения спавшихся альвеоп. При первом вдохе энергии затрачивается в 10-15 раз больше, чем в последующие вдохи. Для растяжения легких еще не дышавших детей давление воздушного потока должно быть примерно в 3 раза больше, чем у детей, перешедшИх на спонтанное дыхание. Облегчает первый вдох поверхностно активное вещество сурфактант, которое в виде тонкой пленки покрывает внутреннюю поверхность альвеол. Сурфактант уменьшает силы поверхностного натяжения и работу, необходимую для вентиляции легких, а таюже поддерживает в расправленном состоянии альвеолы, предохраняя их от слипания. Это вещество начинает синтезироваться на 6-м месяце внутриутробной жизни. При наполнении альвеол воздухом оно мономолекулярным слоем растекается по поверхности альвеол. У нежизнеспособных новорожденных, погибших от слипания альвеол, обнаружено отсутствие сурфактанта. Давление в межплевральной щели новорожденного во время выдоха равно атмосферному давлению, во время вдоха уменьшается и становится отрицательным (у взрослых оно отрицательно и во время вдоха, и во время выдоха). С началом легочного дыхания за счет ускорения кровотока и уменьшения сосудистого русла в системе легочного кровообращения изменяется кровообращение через малый круг. Открытый артериальный (боталлов) проток в первые дни, а иногда недели, может поддерживать гипоксию за счет направления части крови из легочной артерии в аорту, минуя малый круг. Механизм первого вдоха новорожденного. У родившегося ребенка после перевязки пуповины прекращается газообмен через пупочные сосуды, контактирующие в плаценте с кровью матери. В крови новорожденного накапливается углекислый газ, который, так же как и недостаток кислорода, гуморально возбуждает его дыхательный центр и вызывает первый вдох. Во внутриутробном периоде развития легкие не являются органом внешнего дыхания плода, эту функцию выполняет плацента. Но задолго до рождения появляются дыхательные движения, которые необходимы для нормального развития легких. Легкие до начала вентиляции заполнены жидкостью (около 100 мл). Рождение вызывает резкие изменения состояния дыхательного центра, приводящие к началу вентиляции. Первый вдох наступает через 15-70 секунд после рождения, обычно после пережатия пуповины, иногда – до него, т.е. сразу после рождения. Факторы, стимулирующие первый вдох: Наличие в крови гуморальных раздражителей дыхания: СО2, Н+ и недостаток О2. В процессе родов, особенно после перевязки пуповины, напряжение СО2 и концентрация Н+ возрастают, усиливается гипоксия. Но сами по себе гиперкапния, ацидоз и гипоксия не объясняют наступления первого вдоха. Возможно, что у новорожденных небольшие уровни гипоксии могут возбуждать дыхательный центр, действуя непосредственно на ткань мозга. Не менее важный фактор, стимулирующий первый вдох, - резкое усиление потока афферентных импульсов от рецепторов кожи (холодовых, тактильных), проприорецепторов, вестибулорецепторов, наступающее в процессе родов и сразу после рождения. Эти импульсы активируют ретикулярную формацию ствола мозга, которая повышает возбудимость нейронов дыхательного центра. Стимулирующим фактором является устранение источников торможения дыхательного центра. Раздражение жидкостью рецепторов, расположенных в области ноздрей, сильно тормозит дыхание (рефлекс «ныряльщика»). Поэтому сразу при рождении головки плода из родовых путей, акушеры удаляют слизь и оклоплодные воды из воздухоносных путей. Таким образом, возникновение первого вдоха – результат одновременного действия ряда факторов. 208 Особенности обмена в-в у детей. Процессы обмена веществ и энергии (метаболизм) особенно интенсивно идут во время роста и развития детей и подростков, что является одной из характерных черт растущего организма. На этом этапе онтогенеза пластические процессы (ассимиляция или анаболизм) значительно преобладают над процессами разрушения (диссимиляция или катаболизм), и только у взрослого человека между этими процессами обмена веществ и энергии устанавливается динамическое равновесие. Таким образом, в детстве преобладают процессы роста и развития или ассимиляции, в старости – процессы диссимиляции. Эта закономерность может нарушаться в результате различных заболеваний и действия других экстремальных факторов окружающей среды. В организме ребенка идут интенсивно процессы роста и формирования новых клеток и тканей. Это требует 126 поступления в детский организм относительно большего количества белка, чем у взрослого человека. Чем интенсивнее идут процессы роста, тем больше потребность в белке. Обмен жиров у детей неустойчив, при недостатке в пище углеводов или при усиленном их расходе быстро истощаются депо жира и происходит неполное окисление жиров с накоплением в крови кислых продуктов обмена. Всасывание жиров у детей идет интенсивно. При грудном вскармливании усваивается до 90% жиров молока, при искусственном – 85 – 90%; у старших детей жиры усваиваются на 95 – 97%. Для лучшего использования жира в пище детей должно быть достаточно и углеводов, так как при дефиците углеводов в питании происходит неполное окисление жиров и в крови накапливаются кислые продукты обмена. Потребность организма в жирах на 1 кг массы тела тем выше, чем меньше возраст ребенка. С возрастом увеличивается абсолютное количество жира, необходимое для нормального развития детей. 127 Потребности детей и подростков в жирах имеют свои возрастные особенности. Так, до 1,5 года потребности в растительных жирах нет, а общая потребность составляет 50 г в день, с 2 до 10 лет потребность в жирах увеличивается 80 г в день, а в растительных – до 15 г, в период полового созревания потребность в жирах у юношей составляет 110 г в сутки, а у девушек – 90 г, причем потребность в растительных жирах у обоих полов одинакова – 20 г в сутки. В детском организме, в период его роста и развития, углеводы выполняют не только роль основных источников энергии, но и важную пластическую роль при формировании клеточных оболочек, вещества соединительной ткани. Интенсивный рост детского организма требует значительных количеств пластического материала – белков и жиров. Поэтому у детей образование углеводов из белков и жиров ограниченно. Суточная потребность в углеводах у детей высокая и составляет в грудном возрасте 10 – 12 г на 1 кг массы тела. В последующие годы потребное количество углеводов колеблется от 8 – 9 до 12 – 15 г на 1 кг массы. От 1 до 3 лет в сутки ребенку надо дать с пищей в среднем 193 г углеводов, от 4 до 7 лет – 287 г, от 9 до 13 лет – 370 г, от 14 до 17 лет - 470 г, взрослому – 500 г. 209.Особенности белкового обмена у детей, потребность в белках детей различного возраста. На ранних этапах развития синтез белков преобладает над их распадом, уровень этих процессов выравнивается в зрелом возрасте. В организме ребенка интенсивно происходят процессы роста и формирования новых клеток и тканей. В пересчете на массу тела в организме грудного ребенка усваивается вдвое больше белков, чем у взрослого. Максимальная задержка белков происходит в течение первого года жизни. Поэтому потребность в белках у ребенка значительно выше, чем у взрослого, и тем выше, чем интенсивнее происходят процессы роста. Белки особенно важны для мозговой деятельности, синтеза антител, адаптации к стрессорам. В связи с этим для детей характерен положительный азотистый баланс (общее количестве азота, выделяемого с мочой и потом, меньше количества азота белка, усвоенного из пищи). В то же время содержание общего белка и его фракций в плазме крови снижено. Суточная потребность в белках на 1 кг массы тела представлена в табл. 9.1. В зависимости от возраста и массы тела количество белка в рационе ребенка должно составлять: 1—3 года —55 г, 4—6 лет—72 г, 7—9 лет —89 г, 10—15 лет —100—106 г (норма взрослого). Белки составляют 15—20% массы тела взрослого человека.
За счет белков пищи должно покрываться приблизительно 10— 15% общего суточного количества калорий. Дети нуждаются гораздо в большем количестве нуклеиновых кислот, чем взрослые, а также качественно ином составе аминокислот пищи. Особенно важны для детского организма незаменимые аминокислоты (лейцин, фенилаланин, лизин, валин, треонин). Такая особенность белкового обмена первых лет жизни, очевидно, связана с возрастными изменениями «белкового спектра» клеток и тканей — разным соотношений белковых фракций, входящих в их состав. |
