Практика Хирургия. 1 Заболевания и повреждения органов грудной клетки Плевральные пункции (асс.)
 Скачать 10.28 Mb. Скачать 10.28 Mb.
|
|
Гастростомия по Витцелю[править | править вики-текст] Предложена Витцелем (Witzel) в 1891 году[10] и предусматривает формирование трубчатого свища выстланного серозной оболочкой желудка. Модифицирована Гернезом (Gernez) и Хо-Дак-Ди (Ho-Dac-Di) в 1939 году[12]. Положение больного на операционном столе: На спине. Техника выполнения: Трансректальный кожный разрез слева на 3-4 см отступя от белой линии живота от края левой рёберной дуги длиной 10 см. Последовательно рассекаются кожа, подкожная клетчатка, передняя стенка влагалища прямой мышцы живота, последняя тупо расщепляется. Рассекается задняя стенка влагалища прямой мышцы живота вместе с поперечной фасцией и париетальной брюшиной. В операционную рану выводится участок передней стенки желудка, к которой прикладывают резиновую трубку необходимого диаметра (0,8-1 см). Резиновую трубку располагают по длинной оси желудка, отступя 10 см от пилорического отдела. При модификации по Гернезу и Хо-Дак-Ди трубка располагается ближе к кардии[19]. Резиновая трубка обшивается 5-7 серозно-мышечными швами длинной не менее 5 см так, чтобы над трубкой две параллельные складки передней стенки желудка сомкнулись до полного соприкосновения краев и прочно зафиксировали трубку. У конца последнего шва накладывают кисет, оставляя его незатянутым. Внутри него рассекают стенку желудка через все слои ножницами или скальпелем. В образовавшееся отверстие в желудке, по размерам адекватное диаметру трубки, погружают её конец на 5 см и затягивают кисетный шов. Таким образом создают косой трубчатый канал длинной 4-5 см, открывающийся в просвет желудка, в котором расположена трубка. Затем для обеспечения полной герметизации брюшной полости путем сращения париетальной брюшины и висцеральной брюшины передней стенки желудка производят гастропексию: стенку желудка вокруг выхода резиновой трубки из канала подшивают 6-8 узловыми швами к париетальной брюшине и заднему листку влагалища прямой мышцы живота. Рану послойно ушивают, оставляя место для выхода трубки. На трубку надевают резиновую манжетку, за которую фиксируют к коже[1][20]. Преимущества:
Недостатки:
Гастростомия по Кадеру (Штамму — Сенну — Кадеру)[править | править вики-текст] Гастростомия по Кадеру. Левый трансректальный доступ Гастростомия по Кадеру. Третий кисетный шов Гастростомия по Кадеру. Второй кисетный шов Гастростомия по Кадеру. Гастропексия Штамм (Stamm) в 1894 году в эксперименте на собаках разработал метод гастростомии с образованием прямого канала. Методику Штамма на человеке впервые применил Сенн (Senn, 1896 год). Выполнена Кадером (Cader) в 1896 году[10], предусматривает образование прямого гастростомического канала в просвет желудка. Применяется при малых размерах желудка (при обширномраковом поражении стенки желудка, у детей). Положение больного на операционном столе: На спине. Техника выполнения: Левый трансректальный доступ, как при гасторостомии по Витцелю. Передняя стенка желудка выводится в рану и натягивается так, чтобы образовался конус, вокруг которого накладывается кисетный шов. В центре кисета рассекают стенку желудка через все слои ножницами или скальпелем. В образовавшееся отверстие в желудке, по размерам адекватное диаметру трубки, погружают её конец и затягивают кисетный шов. С отступом на 1-1,5 см к периферии последовательно концентрически накладываются второй и третий кисетные швы, при затягивании которых трубка инвагинируется в канал, имеющий прямое направление. Гастропексия, ушивание раны и фиксация трубки производятся как при методике Витцеля[19][20]. Преимущества:
Недостатки:
Гастростомия по Топроверу[править | править вики-текст] Впервые опубликована советским хирургом Г. С. Топровером в 1934 году[10], предполагает образование губовидного свища желудка для длительного использования. Положение больного на операционном столе: На спине. Техника выполнения: Левый трансректальный доступ, как при гасторостомии по Витцелю. Передняя стенка желудка выводится в рану в виде конуса, на вершину которого накладываются два шва-держалки. Ниже вершины конуса концентрически последовательно накладывают три кисетных шва на расстоянии друг от друга 1,5-2 см, концы нитей которых не затягиваются. Просвет желудка вскрывается на вершине конуса между держалками, в образовавшееся отверстие вводится резиновая трубка диаметром 1 см и нити наложенных кисетных швов последовательно затягиваются, что приводит к образованию вокруг введенной трубки трёх складок-клапанов. С целью сохранения образовавшегося канала конус желудка фиксируют к слоям разрезабрюшной стенки: на уровне самого глубоко расположенного кисета стенку конуса фиксируют к париетальной брюшине, выше расположенный участок — к краям разреза прямой мышцы и самый верхний участок (на уровне первого кисета) — к краям кожного разреза; эти последние швы накладывают так, чтобы слизистая оболочка желудка на уровне разреза кожи выступала над ним. Остающиеся отверстия брюшины, мышц и кожи последовательно ушивают. Трубку после окончания хирургического вмешательства извлекают, после чего образуется канал с клапанами и губовидный свищ. Клапаны препятствуют изливанию желудочного содержимого. Для кормления пациента в свищ вводится резиновая трубка[19][20]. Преимущества:
Недостатки:
 Гастростома, наложенная чрескожным эндоскопическим методом Чрескожная эндоскопическая гастростомия (ЧЭГ)[править | править вики-текст] Впервые чрескожная эндоскопическая гастростомия была произведена в 1979 году в Кливленде эндоскопистом Ponsky и детским хирургом Gauderer[23] у 4,5-месячного ребёнка. Методика впервые опубликована в 1980 г. в как альтернатива гастростомии из лапаротомного доступа и получила название pull-метод (метод вытягивания трубки)[24]. Впоследствии были разработаны модификации данной методики: push-метод (Sacks-Vine), при котором гастростомическая трубка может быть втянута или вставлена в желудок извне[2][25], и методика Russell с использованием проводника и ряда расширителей для увеличения размера гастростомического свища, при которой возможная постановка более толстой трубки (катетер Фолея)[24]. Положение больного на операционном столе: На спине. 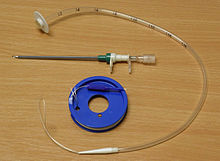 Набор для проведения чрескожной эндоскопической гастростомии по pull-методу Техника выполнения: Первым этапом проводится фиброгастроскопия, во время которой выбирают наименее измененный и васкуляризированный участок на передней стенке желудка. В желудок нагнетают воздух, затем помещение, в котором проводят манипуляцию, затемняют. Кончик эндоскопа упирают в переднюю стенку желудка с целью определения места наложения гастростомы за счет диафаноскопии передней брюшной стенки (обычно за пределами белой линии живота). Для уточнения локализации этой точки переднюю брюшную стенку придавливают пальцем. После обработки операционного поля антисептиком и выполнения местной анестезии на всю толщину передней брюшной стенки производится надсечку кожи тонким скальпелем в выбранной точке длиной 3 мм. Специальным троакаром под эндоскопическим контролем пунктируют желудок через кожу. После удаления стилета через канюлю троакара в желудок заводится длинную нить, которая захватывается биопсийными щипцами, эндоскоп извлекается. Проведенный через канюлю и извлечённый через рот конец нити связывается с нитью на конусе гастростомического катетера, последний при помощи нити заводится в желудок таким образом, чтобы его конус уперся в канюлю трокара. Гастростомический катетер вместе с канюлей проводят через стенку желудка и переднюю брюшную стенку до упора его торцевой опорой в переднюю стенку желудка. Пластиковый конус гастростомического зонда пропускают через центральное отверстие фиксирующей платы, а после этого через её туннель. Плату смещают по катетеру до её плотной фиксации, после чего конус отсекается и на внешнем конце стомы прикрепляется канюля для введения смеси для энтерального питания[9][26]. Преимущества:
Недостатки:
Уход за больным в послеоперационном периоде[править | править вики-текст] После выполненной по любой методике гастростомии в течение первых суток гастростомическая трубка держится открытой с целью контроля за эвакуационной функцией желудка. Конец гастростомической трубки для этого опускается в сосуд-приёмник. Кормление через гастростому, как правило, начинают не ранее вторых суток после операции: одномоментно вводят в желудок до 100—150 мл жидкого энтерального питания каждые 2—3 часа. Однако у крайне истощённых больных возможно введение питательных смесей и растворов в желудок капельным путём непосредственно после оперативного вмешательства (75—100 капель в минуту) с перерывами для контроля за эвакуацией из желудка (для этого открывают гастростомическую трубку), а на вторые сутки возможен переход на дробное кормление по обычной методике. К 5—7-м суткам объём вводимой жидкой или кашицеобразной пищи увеличивают до 400—500 мл с кратностью введения 4—5 раз в сутки[28]. Осложнения[править | править вики-текст]
Б) еюностомия. У истощенных пациентов доступ для длительного энтерального питания — частая клиническая необхо димость. Хотя пероральное питание считается опти мальным, нарушения ментального статуса, дисфагия или обструкция часто требуют искусственного доступа с помощью гастростомии или еюностомии. Было пока зано, что энтеральное питание после создания прямого доступа является эффективным, недорогим и требует относительно простого ухода, который может быть обеспечен в больнице, под наблюдением медицинской сестры, или дома. При выборе анатомической зоны для длительного питательного доступа необходимо иметь в виду не которые особенности. Поскольку желудок служит ре зервуаром для пережеванной пищи, разводит гиперто нические жидкости, играет роль в пищеварении (в на чальной переработке пищи) и регулирует выведение пищи в проксимальный отдел двенадцатиперстной кишки, кормление через гастростому имеет преиму щества перед кормлением через еюностому. В отличие от еюностомы, гастростома позволяет проводить пре рывистое болюсное питание, безопасное введение ле карственных средств и требует меньшего количества оборудования. Еюностомию проводят только для дли тельного энтерального питания, если желудочный до ступ противопоказан (вследствие пареза желудка, если предполагается использование желудочной трубки для реконструкции в целях формирования кондуита), а также у пациентов с маленьким желудком, при вари- козе или раке желудка и если имеется риск аспирации. Когда пациенту показано питание через еюностому, лучше применять постепенное вливание с помощью насоса, чем болюсное питание. Это делают для профи лактики диареи вследствие демпинга, который возни кает, когда гиперосмолярная, богатая углеводами смесь слишком быстро вводится в тонкую кишку. Обычно проводят цикличное питание, в течение 12-14 ч в сут ки. При непосредственном введении медикаментов в тощую кишку необходимо соблюдать большую осто рожность, чтобы избежать диареи, вызванной гиперосмолярностью, и обеспечить всасывание лекарства. В некоторых случаях требуется гастростомия для де компрессии и еюностомия для питания. Показания к энтеральному питанию Нарушения глотания/рецидивирующая асипирация Опухоли головы и шеи Доброкачественные и злокачественные обструкции пищевода Анорексия Гастропарез Ментальные нарушения Травма пищевода Установку гастростомического или еюностомического зонда традиционно проводили посредствомлапаротомии. В 1980 г. сообщили о новой методике гастростомии — перкутанной эн доскопической гастростомии. Эта техника приобрела широкую популярность, поскольку не требует общей анестезии или лапаротомии и сопровождается мень шим количеством осложнений (тяжелые осложнения встречаются в 2,8%, легкие — в 6% случаев). Если требуется доступ в тощую кишку, питательную трубку можно ввести через гастростому или через нос в каче стве назоеюнального дренажа. К сожалению, пациен ты с патологией пищевода, вызывающей обструкцию, или травмами рта или пищевода — неподходящие кандидаты для перкутанной эндоскопической гастро стомии. С внедрением лапароскопическкой хирургии в конце 1980-х гг. установление гастростомы или еюностомы с помощью этого метода является альтернатив ным вариантом лапаротомии, если перкутанную эндо скопическую гастростомию провести невозможно. Анатомия Желудок — наиболее широкая часть первичной киш ки, которая локализуется в верхнем левом квадранте спереди. Он делится на 5 отделов: кардию, дно, тело, антрум и привратник. Проксимальной границей же лудка является функциональный нижний пищевод ный сфинктер, в то время как анатомический сфинктер привратника отделяет желудок от двенадцатиперстной кишки. Оптимальное место для гастростомии — сред няя часть тела желудка. Тонкая кишка продолжается от привратника до терминального отдела подвздош ной кишки и состоит из двенадцатиперстной (20 см), тощей (100-110 см) и подвздошной (150-160 см) киш ки. Проксимальный край тощей кишки расположен в области связки Трейтца. Оптимальное место для еюностомы находится на расстоянии 15-25 см дистальнее связки Трейтца. Техника лапароскопической гастростомии Лапароскопическую установку гастростомической или еюностомической трубки обычно проводят под общей анестезией. Поскольку необходимое давле ние инсуффляции составляет всего 8-10 мм рт.ст., у от дельных пациентов приемлемо использование местной анестезии с внутривенной седацией. Для установки гастростомы пациента укладывают на спину на опера ционном столе в обратное положение Тренделенбурга. Для установки еюностомы наиболее предпочтитель ным считают умеренное положение Тренделенбурга. Для введения первичного инфраумбиликального тро акара необходимо применять открытую технику Хэссона у всех пациентов, особенно при наличии у них абдо минальных операций в анамнезе, для того чтобы избе жать ненамеренной перфорации прилежащих органов брюшной полости или повреждения крупных сосудов. Во избежание повреждения мочевого пузыря при ла пароскопической еюностомии, особенно при введении троакара низко по средней линии, устанавливают ка тетер Фолея. Остальные технические аспекты опера ции вкратце представлены на рисунках, приведенных ниже. Вначале пациента укладывают в положение Тренделенбурга, 10-миллиметровый порт устанавливают ниже пупка с помощью техники Хэссона, проводят инсуффляцию до 10мм рт.ст. и эксплоративную лапароскопию с адгезиолизом, если это необходимо. Затем под визуальным контролем в отмеченных точках устанавливают один или два дополнительных 5-миллиметровых порта. На середине расстояния между лобком и пупком устанавливают 10-миллиметровый троакар для еюностомии и сразу ниже пупка — для гастростомии. После введения лапароскопа визуализируются нижняя часть желудка, большой сальник, желудочно- ободочная связка и поперечная ободочная кишка. Передняя стенка желудка становится легкодоступной после ее ретракции книзу, которую осуществляет ассистент. Доступ к проксимальному отделу тонкой кишки требует переднекраниальной ретракции большого сальника, которую также проводит ассистент. После выбора подходящего места для установки трубки, как показано на данном рисунке, установочное устройство Т-фиксатора вводят через брюшную стенку в просвет кишки и прошивают. ЛАПАРОСКОПИЧЕСКАЯ ЕЮНОСТОМИЯ Яндекс.Директ
Лапароскопическая установка зонда в тощую кишку начинается с перемещения кишечника в проксимальном направлении для идентификации связки Трейтца. Проведению этого этапа содействует укладка пациента в обратное положение Тренделенбурга. Место установки трубки обычно находится на расстоянии 15-25 см от связки Трейтца. Петлю тощей кишки необходимо подвести к передней брюшной стенке без натяжения. Наружная компрессия передней брюшной стенки в левом верхнем квадранте ассистентом (указана стрелкой) помогает в выборе места для установки дренажа. Оставшиеся Т-фиксаторы устанавливают аналогичным образом, формируя площадку, через которую будет введена еюностомическая трубка. Иглу 16 из набора для еюностомии проводят в просвет петли тощей кишки через брюшную стенку в пределах границ Т-фиксаторов и вводят проводник через иглу в дистальном направлении. Еюностомическую трубку 10-12 проводят через интродьюсер в отводящую петлю. Проводник и дилататор удаляют, интродьюсер остается для введения еюностомической трубки. Интродьюсер расщепляют и удаляют, оставляя еюностомическую трубку в правильном положении. Петлю тощей кишки подводят к передней брюшной стенке. Концы Т-фиксаторов крепят над пластиковыми дисками и марлевыми валиками. Лишние концы отрезают. Еюностомическую трубку дополнительно крепят к коже нейлоновым швом 3-0. Далее через иглу по Сельдингеру вводят проводник и направляют его в дистальный отрезок кишки на расстояние от 10 до 15 см. Интродьюсер расщепляют и удаляют, оставляя еюностому в правильном положении. АЛЬТЕРНАТИВНАЯ ОПЕРАЦИЯ: ЕЮНОСТОМИЯ Альтернативный метод лапароскопической еюностомии с помощью иглы Кейта (Keith). Серозно-мышечные швы накладывают на стенку кишки и проводят через переднюю брюшную стенку. Концы нитей временно натягивают для гемостаза. Петля тощей кишки сопоставляется с передней брюшной стенкой серозно-мышечными швами. Швы завязывают на коже над резиновыми валиками. Еюностому дополнительно крепят к коже нейлоновым швом 3-0. ЛАПАРОСКОПИЧЕСКАЯ ГАСТРОСТОМИЯ После выбора подходящего места для введения трубки и, если это возможно, инсуффляции воздуха в желудок через переднюю брюшную стенку в просвет желудка устанавливают Т-фиксатор и прошивают. Необходимо избегать антрального отдела, прилежащего к привратнику, чтобы снизить частоту дистальной миграции трубки и обструкции выходного отверстия желудка. После первичного лапароскопического осмотра, если это возможно, в желудок вводят воздух для того, чтобы немного его растянуть. Для гастростомии выбирают подходящий участок передней стенки желудка, который удерживают с помощью зажима. Подходящий участок кожи намечают с помощью инструментальной пальпации (указан стрелкой) таким образом, чтобы в месте гастростомии не было натяжения. Остальные Т-фиксаторы устанавливают аналогично, формируя площадку, через которую вводят гастростомическую трубку. Иглу 16 С проводят через стенку желудка в его просвет через брюшную стенку в пределах границ Т-зажимов и проводник устанавливают через иглу в дистальном направлении. Проводник и дилататор удаляют, гастростомическую трубку 16 Р проводят через интродьюсер в просвет желудка. Баллон раздувают с помощью 10 мл физраствора, интродьюсер расщепляют и удаляют, оставляя правильно установленную гастростому. После извлечения иглы по проводнику осуществляют введение дилататора и интродьюсера. Серозную оболочку желудка прикрепляют к передней брюшной стенке путем установки концов Т-фиксаторов над пластиковыми дисками и марлевыми валиками, после чего лишние концы отрезают. Гастростомическую трубку дополнительно крепят к коже нейлоновым швом 3-0. АЛЬТЕРНАТИВНАЯ ОПЕРАЦИЯ: ГАСТРОСТОМИЯ Альтернативный метод лапароскопической гастростомии с помощью иглы Кейта. После определения места гастростомии шелковый шов 3-0 на игле Кейта проводят через кожу трансабдоминально в области, прилежащей к месту будущей стомы. С помощью иглы накладывают серозно-мышечный шов на стенку желудка и проводят иглу назад через брюшную стенку аналогично методике еюностомии, описанной выше. Все четыре серозно-мышечных шва на стенке желудка сориентированы по углам квадрата относительно друг друга, иглу 6 набора для установки проводят через стенку желудка в его просвет. Далее дилататор 18 и интродьюсер вводят в просвет желудка, чтобы дилатировать канал для последующей установки трубки. Может понадобиться рассечение кожи, прилежащей к проводнику, что помогает при введении. Баллон катетера раздут, и серозная оболочка желудка прижата к брюшной стенке с помощью тракции за ранее наложенные швы и гастростомическую трубку. Швы завязаны на коже над марлевыми валиками. Гастростому дополнительно крепят к коже нейлоновым швом 3-0. Послеоперационный уход Для наблюдения пациента забирают в послеопераци онную палату перед его возвращением в отделение. Назогастральную трубку не оставляют. Необходимые медикаменты можно сразу же вводить в трубку, пита ние начинают через 24 ч и расширяют по мере пере носимости. Результаты лапароскопической еюностомии и гастростомии Со времени первого описания лапароскопической еюностомии для энтерального питания в 1990 г. было предложено большое количество методик и оценены их безопасность и эффективность. В метаанализе, недавно проведенном Hans-Geurts et al., было проа нализировано 23 сообщения, описывающих лапароско пическую еюностомию, оценивающих хирургическую технику и катетерассоциированные осложнения. В этом исследовании осложнения наблюдали у 17% пациентов, что сравнимо с частотой развития осложнений после открытых операций. В других источниках сообщается об частоте осложнений от 0 до 26%. Наиболее часто встречались раневые инфекции и миграции кате тера. Тяжелые осложнения, потребовавшие повторного оперативного вмешательства, зафиксированы в 1,8% случаев, как и при открытой хирургии. Сравнили открытую, лапароско пическую и эндоскопическую установку гастростомы. Было показано, что при минимально инвазивных методиках длительность операции была ниже: 68, 48 и 30 мин для открытой, лапароскопической и эндоско пической методики соответственно. Питание в более ранний срок начинали в лапароскопической (1,5 дня) и эндоскопической (1,7 дня) группе в сравнении с от крытой группой (2,1 дня). Описали 42 пациентов, которые подверглись лапароскопиче ской гастростомии. Средняя продолжительность опе рации составила 38 мин; у 4,7% пациентов отмечались серьезные, у 9,4% — легкие осложнения. Было отме чено, что лапароскопическая установка питательных трубок безопасна, частота послеоперационных ослож нений сравнима с открытыми операциями, имеет оди наковую стоимость, меньшую продолжительность опе рации и быстрое послеоперационное выздоровление с ранним началом питания. |

 Государственная больница «Шиба»Отдел медицинского туризма. Лечение по доступным ценам. Визы не нужны!Говорим по русски100% ГарантияЦены на лечениеОтзывы пациентовsheba-hospital.org.ilАдрес и телефонЕсть противопоказания. Посоветуйтесь с врачом.
Государственная больница «Шиба»Отдел медицинского туризма. Лечение по доступным ценам. Визы не нужны!Говорим по русски100% ГарантияЦены на лечениеОтзывы пациентовsheba-hospital.org.ilАдрес и телефонЕсть противопоказания. Посоветуйтесь с врачом. Купить натуральную кожу!Выгодная цена! Купить натуральную кожу от производителя. Заказ онлайн.Одежная кожаОбувная кожаГалантерейная кожаАдреса магазиновtavro-kozha.ruАдрес и телефон
Купить натуральную кожу!Выгодная цена! Купить натуральную кожу от производителя. Заказ онлайн.Одежная кожаОбувная кожаГалантерейная кожаАдреса магазиновtavro-kozha.ruАдрес и телефон