Практика ак. Акушерские исследования методы обследования беременных и рожениц
 Скачать 5.34 Mb. Скачать 5.34 Mb.
|
|
Клиническая картина и диагностика прогрессирующей трубной беременности. Профилактика трубного аборта и разрыва трубы в большой мере заключается в своевременной диагностике и терапии прогрессирующей трубной беременности. Последняя не приводит к клинической симптоматике "острого живота". Диагностика этой формы эктопической беременности наиболее сложна в практической гинекологии в связи с отсутствием патогномоничных клинических симптомов. По сути, клиническая картина прогрессирующей трубной беременности аналогична таковой при маточной беременности малых сроков. У пациенток имеются сомнительные и вероятные признаки беременности (задержка менструации, нагрубание молочных желез, изменение вкуса, аппетита, обоняния и др.). Гинекологическое исследование выявляет цианоз слизистой оболочки влагалища и влагалищной порции шейки матки. При двуручном влагалищно-абдоминальном исследовании отмечается несоответствие размеров матки сроку беременности, иногда определяется веретенообразное образование мягкой или эластической консистенции в области придатков матки, болезненное при пальпации. Однако при небольшом сроке беременности увеличение маточной трубы незначительное, поэтому обнаружить его не удается. Признаки маточной беременности (симптомы Горвица-Гегара, Пискачека, Гентера) чаще всего не выявляются.
При диагностике прогрессирующей трубной беременности особую важность приобретают описанные ранее дополнительные методы исследования - ультразвуковое сканирование, определение уровня β-ХГ в крови, лапароскопия. При развитии плодного яйца в шейке матки возникает шеечная беременность. Растущий хорион проникает в мышечный слой шейки и разрушает его, приводя к кровотечениям. При шеечной беременности основной является жалоба на кровяные выделения из цервикального канала (от скудных до профузных), возникающие после задержки менструации. Боли при этом отсутствуют. Гинекологический осмотр выявляет бочкообразное утолщение резко цианотичной, укороченной шейки матки. При пальпации консистенция шейки мягкая, наружный зев приоткрыт, за его пределами можно определить ткань плодного яйца. Гинекологическое исследование необходимо производить осторожно, поскольку оно обычно приводит к усилению кровотечения. Заподозрить эктопическое расположение плодного яйца можно при УЗИ органов малого таза. Иногда диагноз шеечной беременности ставят во время искусственного прерывания предполагаемой маточной беременности, во время которого развивается профузное кровотечение, а удаление плодного яйца не приводит к его остановке. Дифференциальная диагностика внематочной беременности проводится прежде всего с заболеваниями, сопровождающимися клинической картиной "острого живота". Трубный аборт необходимо отличать от апоплексии яичника, воспалительных заболеваний придатков матки, острого аппендицита, перекрута ножки опухоли яичника, а также от самопроизвольного прерывания маточной беременности и от дисфункционального маточного кровотечения. При апоплексии (разрыве) яичника, как и при трубном аборте, может возникнуть внутрибрюшное кровотечение. Однако при апоплексии отсутствуют признаки беременности, заболевание чаще развивается в середине менструального цикла (дни овуляции) или во 2-й его фазе (разрыв кисты желтого тела), как правило, не бывает задержки менструации, тест на беременность отрицательный.
При воспалительных заболеваниях придатков матки в отличие от трубного аборта боли развиваются постепенно, не бывают схваткообразными, не сопровождаются обморочными состояниями, температура тела повышена, признаки беременности отсутствуют. Выделения из половых путей не кровяные, а гнойные или сукровично-гнойные. При объективном исследовании отсутствуют признаки внутрибрюшного кровотечения, гинекологический осмотр выявляет отечные и болезненные придатки с обеих сторон. В крови β-ХГ не обнаруживается, при пункции брюшной полости через задний свод влагалища вместо крови можно получить гной или воспалительный серозный экссудат. Острый аппендицит начинается с болей в эпигастрии, перемещающихся в правую подвздошную область, тошноты, рвоты, повышения температуры тела. Признаки беременности, симптомы внутрибрюшного кровотечения отсутствуют. Отмечаются болезненность и напряжение мышц передней брюшной стенки в правой подвздошной области, положительные симптомы Щеткина-Блюмберга, Ситковского, Ровзинга, Воскресенского, Образцова. Гинекологическое исследование безболезненно, кровяных выделений нет, матка и придатки не изменены. Тест на беременность отрицательный. При перекруте ножки опухоли яичника в анамнезе есть указания на объемное образование в малом тазу. Признаков беременности, симптомов вну-трибрюшного кровотечения и нарушения менструального цикла нет. Опухоль с перекрученной ножкой пальпируется при двуручном исследовании как резко болезненное образование с четкими контурами. β-ХГ в крови не определяется. Диагностике помогает УЗИ органов малого таза. Самопроизвольный аборт при маточной беременности, как и при трубной, сопровождается кровяными выделениями из половых путей после задержки менструации, схваткообразными болями внизу живота и признаками беременности. Однако при прерывании маточной беременности не наблюдается симптомов внутрибрюшной кровопотери. Состояние больной соответствует степени наружного кровотечения. Кровяные выделения из половых путей появляются до возникновения болей, они более яркого, алого цвета, из скудных переходят в обильные со сгустками и отхождением хориальной ткани, которая при помещении в сосуд с водой всплывает. Живот мягкий, безболезненный, симптомов раздражения брюшины нет. При гинекологи-
ческом исследовании выявляются расширение цервикального канала, увеличенная соответственно сроку задержки менструации матка, безболезненные придатки. УЗИ позволяет обнаружить плодное яйцо в полости матки. В соскобе слизистой оболочки матки - децидуальный эндометрий с ворсинами хориона. Дисфункциональные маточные кровотечения отличаются от трубного аборта отсутствием признаков беременности, болей, симптомов внутрибрюшно-го кровотечения. Живот мягкий, безболезненный, матка и придатки при гинекологическом исследовании не изменены. Тест на беременность отрицательный, при пункции брюшной полости крови нет. Разрыв трубы необходимо дифференцировать от апоплексии яичника, разрыва паренхиматозных органов (печени, селезенки) в результате травмы, перитонита. Все состояния требуют экстренного оперативного вмешательства, диагноз окончательно устанавливают во время операции. Прогрессирующую трубную беременность следует отличать от маточной беременности малого срока, кисты желтого тела, гидросальпинкса. Редко встречающаяся шеечная беременность может маскироваться под прерывание маточной беременности, рак шейки матки. Распознать эктопическое расположение плодного яйца помогают УЗИ органов малого таза, исследование крови на β-ХГ. Лечение внематочной беременности заключается в остановке внутри-брюшного кровотечения оперативным путем, восстановлении нарушенных гемодинамических показателей и при необходимости - реабилитации репродуктивной функции. При установлении как прерванной, так и прогрессирующей внематочной беременности проводят экстренную операцию. При выборе доступа учитывают состояние больной. В настоящее время методом выбора для операции по поводу эктопической беременности является лапароскопия, обладающая неоспоримыми преимуществами перед лапаротомией: малым разрезом, меньшей продолжительностью операции, незначительной частотой осложнений, возможностью осуществления органосохраняющих принципов, сокращением сроков пребывания пациентки в стационаре, ранней физической и социальной реабилитацией. Показанием к незамедлительной лапаротомии является геморрагический шок. Лапаротомический доступ рекомендуется также при спаечном процессе IV степени в брюшной полости.
Наиболее часто при трубной беременности удаляют трубу (тубэктомия). Однако в некоторых случаях при соответствующих условиях для сохранения репродуктивной функции выполняют органосохраняющие (консервативно-пластические) операции: выдавливание плодного яйца "milking" (при его локализации в фимбриальном отделе), туботомию (рис. 17.7) - разрез маточной трубы в месте расположения плодного яйца с последующим его удалением (при небольших размерах плодного яйца), резекцию сегмента маточной трубы. Противопоказаниями к органосохраняющим операциям служат повторная беременность в маточной трубе, подвергавшейся ранее консервативному вмешательству, рубцовые изменения в маточной трубе, нежелание иметь беременность в дальнейшем, разрыв маточной трубы, диаметр плодного яйца более 3,0 см. При локализации плодного яйца 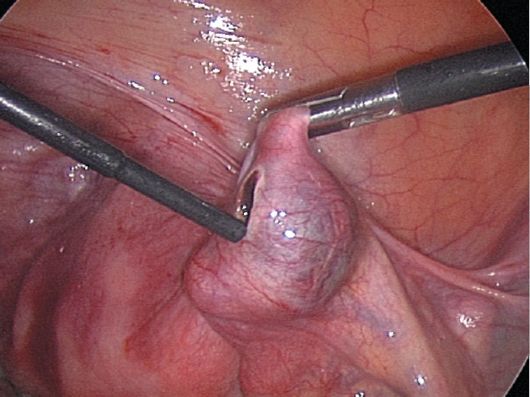 Рис. 17.7. Туботомия. Лапароскопия в интрамуральном (интерстициальном) отделе маточной трубы выполняется тубэктомия с иссечением угла матки (рис. 17.8). При тяжелом состоянии пациентки, обусловленном большой внутри-брюшной кровопотерей, необходимо как можно раньше начать введение кровезаменителей, увеличивающих объем циркулирующей крови (ОЦК), плазмы крови и в целях спасения жизни трансфузию компонентов донорской крови (эритроцитная масса). До остановки кровотечения назначение препаратов, повышающих АД, противопоказано из-за риска усиления вну-трибрюшного кровотечения. Во время операции целесообразно проводить реинфузию собственной крови, излившейся в брюшную полость. С целью реинфузии используют только неинфицированную, негемолизированную кровь при давности заболевания не более 12 ч. Излившаяся в брюшную полость кровь отличается по составу от циркулирующей в сосудистом русле. В ней снижено содержание тромбоцитов, фибриногена, высок уровень свободного гемоглобина, имеются продукты деградации фибриногена. В какой-то степени эти не-
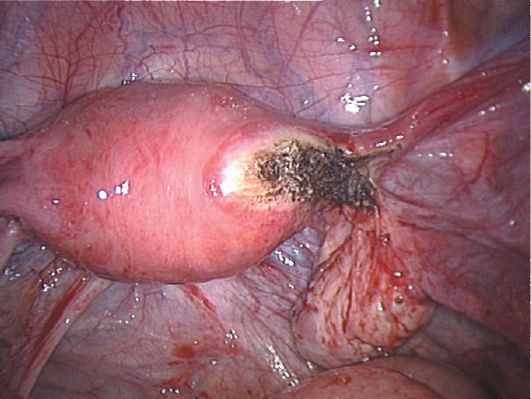 Рис. 17.8. Угол матки после иссечения маточной трубы. Лапароскопия достатки нивелируются в процессе обязательного отмывания эритроцитов перед реинфузией. Для реинфузии эритроцитов аутокрови используют специальные аппараты (Cell saver, Haemolite). С их помощью излившуюся кровь собирают, смешивают с антикоагулянтом и отфильтровывают от сгустков и кусочков тканей. Из резервуара кровь поступает во вращающийся колокол, где под действием центробежных сил происходит концентрация эритроцитов, которые затем проходят очистку от свободного гемоглобина, факторов свертывания, тромбоцитов и возвращаются в кровеносное русло. Фильтрование излившейся крови через несколько слоев марли недопустимо. Переливание собственной крови не сопряжено с риском возникновения гемотрансфузи-онных осложнений. При проведении консервативно-пластических операций следует обращать внимание на возможные осложнения: развитие элементов хориона в трубе после его неполного удаления, трансплантацию частей хориона в сальник и органы брюшной полости, что в последующем может привести к возникновению хорионэпителиомы. В связи с этим после органо-сохраняющих операций по поводу внематочной беременности необходимо контролировать наличие пролиферирующего трофобласта. С этой целью определяют β-ХГ в крови каждые 2 дня (динамика снижения или повышения), начиная с 3-го дня после операции, до уровня <10 мМЕ/мл. Если концентрация β-ХГ в крови через 2 дня после операции снижается в 2 раза и более по сравнению с дооперационной, лечение можно считать удачным. Двухдневный показатель β-ХГ, превышающий 50% начального, либо стабильная концентрация β-ХГ без снижения являются основанием для применения цитостатика метотрексата (50 мг внутримышечно), блокирующего пролиферацию клеточных элементов. В некоторых случаях требуется повторное введение препарата в той же дозе. Для более полного контроля необходимо сочетать динамический мониторинг β-ХГ в крови с эхографией органов малого таза и ЦДК, что позволяет объективно оценить полноценность элиминации хориона. Неэффективность лечения служит показанием к радикальной операции (тубэктомии).
Отметим, что после органосохраняющих операций, в том числе при единственной маточной трубе, риск повторной эктопической беременности повышается. При яичниковой эктопии плодного яйца производится резекция яичника в пределах здоровой ткани. В случае беременности в рудиментарном роге матки необходимо его удаление. Оперативное лечение при брюшной беременности нередко сопряжено с большими техническими трудностями и заключается по возможности в иссечении плодовместилища с тщательным гемостазом. Объем операции предсказать сложно; он зависит от места прикрепления плодного яйца (при малых сроках беременности) или плаценты (при больших сроках беременности). Описаны казуистические наблюдения доношенной брюшной беременности. В таких случаях после извлечения плода из брюшной полости производят удаление плаценты с иссечением места ее прикрепления. Минимизировать кровопотерю помогает предварительная эмболизация сосудов плацентарной площадки. Лечение шеечной беременности должно проводиться сразу же после ее обнаружения, поскольку промедление чревато развитием профузного кровотечения. Обычно выполняют экстирпацию матки. В последнее время появилась возможность применения органосохраняющей тактики - эмболи-зации ветвей маточной артерии, кровоснабжающих шейку матки (рис. 17.9), с последующим удалением плодного яйца кюреткой. Однако такую манипуляцию должен производить только высококвалифицированный гинеколог. Всем больным с резус-отрицательной кровью, не имеющим антител, не позднее 72 ч после операции для профилактики резус-сенсибилизации вводят антирезус-иммуноглобулин. Пациентки, перенесшие оперативное вмешательство в связи с внематочной беременностью, в дальнейшем нуждаются в восстановлении менструальной и генеративной функций. После операции почти у половины женщин наблюдаются нейроэндокринные и вегетососудистые расстройства, а в последующем возникает бесплодие, возрастает риск повторной внематочной беременности. Реабилитационные мероприятия заключаются в назначении антибактериальной терапии для профилактики воспалительного процесса, физиотерапевтических процедур, уменьшающих возможность образования спаек в малом тазу, препаратов железа для лечения анемии, витаминов.
Немаловажное значение после операции по поводу внематочной беременности придается контрацепции, предпочтительно комбинированными оральными контрацептивами. Длительность предохранения от беременности не должна быть менее 6 мес. Для оценки состояния внутренних половых органов после операции по поводу внематочной беременности, прогноза репродуктивной функции и лизиса вновь образующихся спаек целесообразно производить повторную 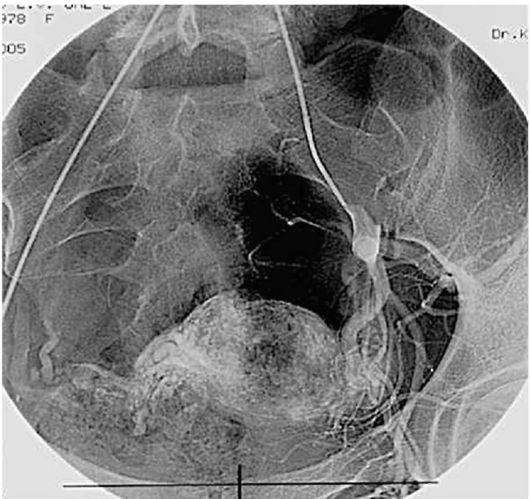 Рис. 17.9. Эмболизация ветвей маточной артерии при шеечной беременности ("second-look") лапароскопию через 6-10 нед после оперативного вмешательства. Повторные лапароскопии важны для пациенток со спаечным процессом в брюшной полости, после органосохраняющих операций, особенно у больных с единственной маточной трубой, так как позволяют выполнить лечебные манипуляции и оценить проходимость маточных труб посредством хромосальпингоскопии, а также решить вопрос о возможности ЭКО. Консервативные методы лечения внематочной беременности. В последние годы появилось много публикаций зарубежных авторов по консервативному лечению трубной беременности при ранней ее диагностике и наличии соответствующих условий. Единого мнения в отношении лекарственных средств для консервативного лечения эктопической беременности, а также их доз, длительности применения и методов введения нет. С лечебной целью в область эктопированного плодного яйца предлагается вводить простагландины, гипертонический раствор глюкозы под контролем УЗИ. Однако чаще всего применяют внутримышечные либо локальные инъекции метотрексата (что эффективнее), контролируемые трансвагинальным ультразвуковым мониторингом. Метотрексат - цитостатический препарат, блокирующий синтез ДНК и воздействующий прежде всего на активно делящиеся клетки трофобласта. Побочные эффекты метотрексата невелики и проявляются лишь у 5% женщин в виде стоматита и повышения уровня сывороточных трансаминаз. Метотрексат не оказывает отрицательного влияния на последующую репродуктивную функцию.
Применение медикаментозных средств для лечения внематочной беременности возможно и под контролем лапароскопии (при размерах плодного яйца не более 2 см). При лапароскопическом методе локального введения цитостатика, в отличие от ультразвукового, есть возможность визуально оценить состояние маточной трубы, определить наличие или отсутствие эктопической беременности. Лапароскопия позволяет наиболее точно установить безопасную точку прокола маточной трубы, а также в случае необходимости обеспечить гемостатические манипуляции. Динамическая лапароскопия делает возможным каждодневный контроль состояния маточной трубы после введения медикаментозных препаратов. Консервативное ведение больных с эктопической беременностью предусматривает обязательное измерение уровня β-ХГ в крови до полного исчезновения гормона. Консервативная тактика оказывается успешной в 70% случаев. Такое лечение может продлиться до 50 дней. При нарастании клинической симптоматики, гемодинамической нестабильности немедленно осуществляется оперативное лечение. Большинство авторов считают перспективными консервативные методы лечения эктопической беременности с применением медикаментозных средств, однако многие положения требуют дополнительного изучения. В современной практической гинекологии более изученным и приоритетным остается хирургический метод лечения внематочной беременности. |
