РЕФЕРАТ Кровотечение из варикозно расширенных вен пищевода. Этиология патогенез
 Скачать 1.62 Mb. Скачать 1.62 Mb.
|
|
ВВЕДЕНИЕ Кровотечение при заболеваниях пищевода, как одна из частых причин желудочно-кишечных кровотечений (ЖКК), составляет сравнительно небольшой процент от общего их числа, но по тяжести и неблагоприятному прогнозу занимает одно из первых мест. На долю кровотечений из варикозно расширенных вен пищевода приходится 3,9-6,2% от общего числа ЖКК. Частота обнаружения ВРВП у больных циррозом печени (ЦП) колеблется от 25 до 80%. Летальность при кровотечениях из ВРВП достигает 40%, обуславливая половину всех смертей больных ЦП В литературе продолжается дискуссия об эффективности и преимуществах консервативных и оперативных методов остановки и предупреждения кровотечений из варикозно-расширенных вен пищевода и желудка, поэтому вопрос о выборе способа лечения и профилактики пищеводно-желудочного кровотечения по-прежнему остается актуальным Высокая летальность при первичных кровотечениях из варикозно-расширенных вен пищевода и желудка, ранние рецидивы и малая выживаемость при консервативном ведении этих больных, говорит о необходимости хирургического лечения, как на высоте кровотечения, так и с целью предупреждения развития этого грозного осложнения. этиология.патогенез Выделены следующие основные этиологические факторы возникновения кровотечений из ВРВП: 1) рост величины ПГ вследствие "внутреннего портального криза" при активном гепатите (в норме давление в портальной системе не более 140-150 мм вод. ст., а при 250-600 мм вод. ст. - высокая вероятность кровотечения из ВРВП) 2) пептический фактор (рефлюкс-эзофагит на фоне высокой кислотности) 3) выраженные нарушения свертывающей системы крови вследствие исходного заболевания печени (обусловливают длительность и массивность кровотечений) в сочетании с эрозивным эзофагитом 4) синдром Меллори-Вейсса в результате икоты, рвоты различного происхождения (грыжа пищеводного отверстия диафрагмы, алкогольное опьянение, "мозговая рвота" при ЧМТ и др. патологии мозга, уремия при ХПН, гипертонический криз, ОРЗ с гипертермией, отравление различными органическими и неорганическими ядами, принятыми случайно или с целью суицида) - 5) запоры (напряженная дефекация) 6) удары в область солнечного сплетения 7) сильный кашель 8) серьезные эмоциональные и физические перегрузки, обильный прием пищи 9) эрозирование слизистой ввиду длительного приема глюкокортикостероидов, НПВС (аспирина, индометацина и др.) 10) ранение стенки вены проглоченным инородным телом (рыбья кость и т. д.) - Причем, в подавляющем большинстве случаев (81%) имелось сочетание 2 или более факторов. Большое значение в генезе данного вида ЖКК имеет развитие своеобразного "портального гипертонического криза" Его возникновение провоцируется активацией воспалительных изменений в печени при циррозе с усиливающимся сдавлением внутрипеченочных сосудов узлами-регенератами с развитием тромбозов мелких печеночных вен и, как следствие - резкое увеличение ПГ. Криз может быть спровоцирован приемом алкоголя, обострением течения хронического гепатита, манифистирующим повышением величин билирубина, АлАТ, АсАТ, осадочных проб, ЛДГ, g -ГТП, щелочной фосфатазы). Портальная гипертензия разделяется на 3 стадии: начальную (компенсированная ПГ), совпадающую с начальной стадией цирроза печени, стадию начальной декомпенсации и стадию декомпенсированной (осложненной) ПГ .Клинически значимое расширение вен пищевода развивается уже во второй стадии, но, в основном, врачам хирургических стационаров и специализированных центров по лечению ЖКК приходится иметь дело с пациентами, у которых развилась третья (осложненная) стадия ПГ: выраженное варикозное расширение вен пищевода, а иногда и кардиального отдела желудка, цитопения за счет гиперспленизма, гепатоспленомегалия, отечно-асцитический синдром, порто-кавальная энцефалопатия, желтуха. Диагностика.Осмотр. Диагностика включает в себя осмотр больного, тщательный сбор анамнеза, фиброэзофагогастродуоденоскопию (ФЭГДС), рентгеноскопию пищевода и желудка, спленопортографию, УЗИ печени, селезенки и сосудов (v. portae, v. lienalis), данные лабораторных тестов: осадочные пробы, АлАТ, АсАТ, ЛДГ, билирубин, щелочная фосфатаза, СОЭ, белковые фракции, данные развернутой коагулограммы. 1. Чаще болеют мужчины с алкогольным анамнезом или перенесенным гепатитом. В период обострения пациенты отмечают чувство давления и полноты в подложечной области, тошноту, похудание, неустойчивость настроения, кожный зуд, носовые кровотечения. 2. При объективном осмотре обнаруживается достаточно часто характерная внешность: красное лицо и относительно бледное, с хорошо развитой подкожной клетчаткой туловище с гинекомастией и оволосенением туловища и головы по женскому типу; эритема ладоней и подошв, сосудистые "звездочки" на верхних конечностях, лице, шее, спине и другие признаки эстрогенизации вследствие недостаточного разрушения этих гормонов в цирротичной печени. Иктеричность различной степени. Признаки авитаминоза - атрофия сосочков языка, изменеиия кожи типа пеллагры, нарушения со стороны нервной системы (парез малоберцового нерва - шлепающая стопа, сенситивная атаксия; парестезии различной локализации). Контрактура Дюпюитрена, опухание околоушных слюнных желез. 3. При осмотре живота - увеличенная и болезненная уплотненная печень и селезенка, асцит, расширение вен брюшной стенки. 4. Кровотечение проявляется обычно массивным срыгиванием алой или малоизмененной кровью пенящейся, без выраженных рвотных движений. 5. Резкое увеличение СОЭ, анемия, лейкопения, тромбоцитопения, гипоальбуминемия, гипергаммаглобулинемия, умеренная билирубинемия, уробилинурия, умеренное повышение трансаминаз, щелочной фосфатазы и изоферментов. 6. Эзофагогастроскопия: гроздья варикозно-расширенных вен, дефекты и эрозии слизистой. Некоторые больные знают свой диагноз или отмечают в анамнезе подобные кровотечения. ФЭГДС позволяет визуализировать источник даже во время продолжающегося кровотечения. Рентгеноскопия пищевода и желудка, УЗИ, другие методы не всегда доступны и возможны только после окончательной остановки кровотечения из ВРВП. Из лабораторных тестов: общий анализ крови (анемия, гипохромия, ретикулоциты 2-10%, тромбоцитопения, повышение СОЭ), коагулограмма: нормо - или гипокоагуляция. Биохимические анализы выявляют гипоальбуминемию на фоне снижения общего белка, рост глобулинов, повышение билирубина за счет связанного, повышение щелочной фосфатазы, ГТП, ЛДГ, повышение осадочных проб. Результаты исследования и их обсуждение. Как правило, кровотечение из ВРВП начинается остро, отличается массивностью и сопровождается различной степени тяжести геморрагическим шоком. Для правильной оценки объема кровопотери, стадии геморрагического шока, степени гиповолемии и, в дальнейшем - составления адекватной схемы лечения необходимо проанализировать ряд клинических симптомов и лабораторных показателей таб. 1. Шоковый индекс Алльговера (1967) - отношение ЧСС к систолическому АД. В норме он равен 0,6. С его помощью можно приблизительно рассчитать дефицит ОЦК, если у больного нет сопутствующей сердечной патологии (пароксизмальная тахикардия, AV-блокада и т. д.) Простейший расчет должного ОЦК можно произвести по номограмме Лайта по массе тела или росту. Таблица 1. Определение степени тяжести геморрагического шока и объема кровопотери
Таблица 1 (продолжение).
ЭНДОСКОПИЯ При стабильных показателях гемодинамики и полном сознании больного исследование производится в эндоскопическом кабинете. Если в приемное отделение доставляется больной с острым пищеводно-желудочным кровотечением, проявляющимся постоянным срыгиванием кровью и нестабильными показателями гемодинамики, больного следует транспортировать в операционную, где произвести ФЭГДС. Абсолютно противопоказанным является эндоскопическое исследование у больных с острыми пищеводными и желудочно-кишечными кровотечениями при следующих состояниях: 1/ резкая деформация шейного отдела позвоночника; 2/ острое нарушение мозгового кровообращения; 3/ агональное состояние. Эндоскопист имеет возможность осмотреть пищевод и двенадцатиперстную кишку, осмотр желудка затруднен из-за большого количества сгустков крови. Выявив варикозное расширение вен при продолжающемся кровотечении наиболее эффективным является местное воздействие на источник кровотечения с помощью зонда типа Блекмора-Сенгстакена. Зонд оставляют в пищеводе до 48-72 часов, при этом для гемостаза необходимо ввести 100-120 см воздуха в желудочный баллон и до 100 см воздуха в пищеводный. Зонд с раздутыми манжетками оставляется в желудке в течение 4-х часов, после чего следует выпустить воздух из пищеводной манжетки и наблюдать за больным 1.5-2 часа. Желудок в это время отмывается через зонд-обтуратор до чистой воды и проводится комплексная консервативная гемостатическая терапия. Эндоскопист прекращает исследование, после чего незамедлительно с помощью ларингоскопа вводится зонд-обтуратор. раздуваются оба баллона, через центральный канал аспирируется содержимое желудка, после чего начинается отмывание желудка "до чистой воды". Основная идея промывания не в очищении желудка от сгустков крови, что в принципе сделать не возможно, а в оценке полноты гемостаза. Если по зонду нет поступления свежей крови, значит гемостаз достигнут.  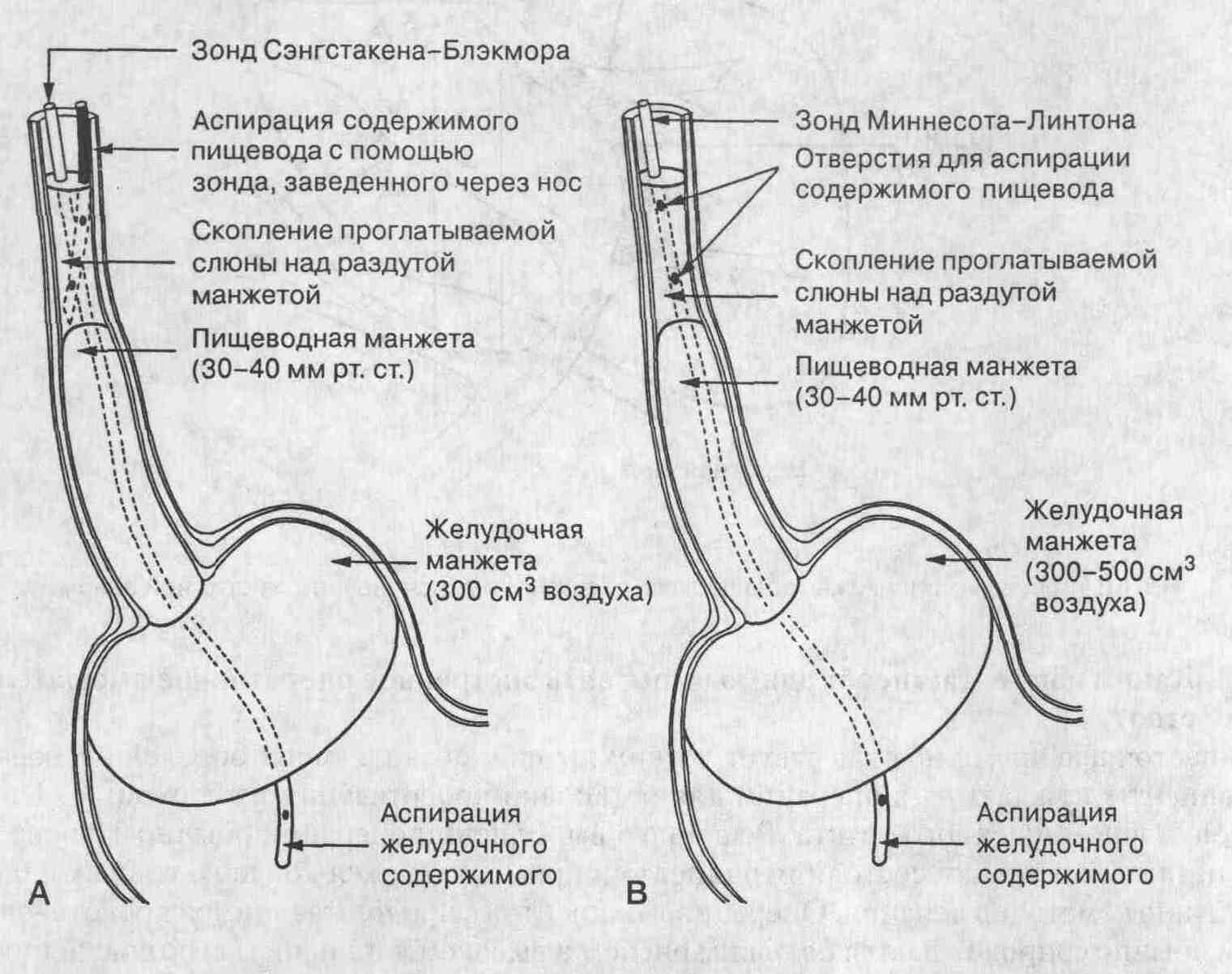 Лечение Основными задачами лечения данного вида кровотечений являются: 1) окончательная остановка кровотечения; 2) ликвидация гиповолемии и полноценное восполнение кровопотери, коррекция системы гемокоагуляции; 3) предотвращение универсальной печеночной недостаточности; 4) профилактика рецидивов кровотечения. Больной должен соблюдать строгий постельный режим. Необходимо создать локальную гипотермию (холод на живот). Консервативное лечение Медикаментозное гемостатическое воздействие у больных с синдромом ПГ преследует следующие главные цели: 1) снижение давления в системе воротной вены; 2) повышение свертывающего потенциала, блокирование патологического фибринолиза. Решению первой задачи способствует применение препаратов, снижающих приток крови по артериальному звену портального бассейна за счет избирательного спазма артериальных сосудов. Наибольшее распространение в этом отношении получил питуитрин: 15 - 20 ЕД питуитрина в 200 мл 5% раствора глюкозы внутривенно капельно, затем - 5-10 ЕД внутримышечно каждые 3 часа. Но действие данного препарата кратковременно - до 40 минут . В настоящее время появился новый препарат более длительного действия - синтетический полипептид - реместип (терлипрессин), Вводится по 2-6 мл, в зависимости от тяжести кровотечения, внутривенно каждые 6-8 часов до окончательной остановки кровотечения постепенно уменьшая дозировку. Продолжительность лечения - до 7 сутокТакже перспективно применение синтетического полипептида - стиламина (соматостатина): 250 мкг внутривенно струйно медленно (3-5 минут), затем - непрерывное капельное введение со скоростью 250 мкг в час (3,5 мкг/кг/час) на 5% растворе глюкозы или 0,9% растворе натрия хлоридаГлюкокортикоиды обладают противовоспалительным, противоаллергическим действием, снижают образование фиброзной ткани в печени и внутрипеченочный холестаз, что ведет к уменьшению проявлений внутреннего портального криза Преднизолон 30-60 мг/сут (дексаметазон - 4 - 8 мг/сут.) - вводится в/м в течение 7 - 12 дней после остановки кровотечения при имеющейся клинике активного гепатита. Повышение свертывающего потенциала достигают применением дицинона (этамзилата) 12,5% по 2-4 мл внутривенно или внутримышечно каждые 6 часов, викасола 1% - по 2 мл --2 раза в сутки, 10% раствора кальция хлорида (или глюконата кальция) - 10-20 мл в сутки внутривенно струйно С целью купирования патологического фибринолиза вводится 5% аминокапроновая кислота по 100-200 мл до 2-х раз в сутки. В случае выраженной тромбоцитопении переливается внутривенно тромбоцитарная масса, 1-2 флакона по 50 млЛечение постгеморрагической железодефицитной анемии: сначала - феррум-лек 5,0 внутривенно по схеме, до 10 инъекций, затем - 1 - 2 месяца - внутрь принимается "фенюльс" - по 1-2 капсулы в сутки или сорбифер - 1 таблетка 2-3 раза в день. Внутривенно капельно вводится комплексный поливитаминный препарат "мультибионта", витамин В12 внутримышечно по 200-500 мкг в сутки - 14 дней. Критериями эффективности лечения является улучшение общего самочувствия, нормализация содержания гемоглобина и сывороточного железа. В случае внепеченочных форм ПГ вышеуказанных гемостатических мероприятий, как правило, бывает достаточно для окончательной остановки кровотечения. Если кровотечение продолжается, особенно при печеночной форме ПГ, когда компенсаторные возможности печени ограничены, необходимо немедленное использование зонда-обтуратора с баллонами типа Блекмора-Сенгстакена. Гемостаз у большинства больных достигается раздуванием кардиальной манжеты (баллона) с обтурацией пищевода путем подтягивания зонда до ощущения эластического сопротивления. Это создает условия блокирования ретроградного сброса портальной крови в вены пищевода. Если кровотечение продолжается, то это означает наличие источника кровотечения выше верхней трети пищевода с вовлечением в анастомозы системы верхней полой вены. В этом случае происходит срыгивание неизмененной крови мимо зонда. Для остановки кровотечения необходимо осторожно раздуть пищеводную манжету, предварительно назначив больному анальгетики и седативные препараты, поскольку часто возникают жалобы на затрудненное дыхание, боли за грудиной, сердцебиение. Если кровотечение продолжается после раздувания баллонов, то это говорит о локализации источника кровотечения ниже кардиального отдела, что указывает на необходимость дополнительных гемостатических мероприятий или экстренной операции. При продолжающемся кровотечении зонд может находиться в пищеводе до 3-х суток и более; периодически следует распускать баллоны через каждые 3-4 часа во избежание образования пролежней в стенке пищевода в результате нарушения трофики. Если кровотечение остановилось, через 6-8 часов зонд следует осторожно удалить, предварительно дав больному выпить глоток вазелинового масла. Инфузионно-трансфузионная терапия, проводимая параллельно с гемостатической, преследует цель скорейшей ликвидации гиповолемии с сохранением необходимого коллоидно-осмотического давления, достаточной кислородной емкости, реологических и гемокоагуляционных свойств крови. Печень при гиповолемии, особенно в сочетании с анемией и гипотонией, находится в состоянии тяжелой гипоксии. Это создает условия для нарушения микроциркуляции и тяжелых метаболических расстройств, которые при неадекватной или поздней коррекции приводят к необратимым изменениям - универсальной печеночной недостаточности, часто заканчивающейся летальным исходом (табл. 2). Очень важна своевременная коррекция кислотно-щелочного состояния (КЩС) и электролитного баланса. С целью коррекции КЩС (ацидоз) не стоит спешить с введением щелочных растворов, так как при гемотрансфузии из цитрата натрия (стабилизатор крови) в процессе метаболизма образуется щелочь, что может привести к метаболическому алкалозу. Таблица 2 Программа трансфузионно-инфузионной терапии в зависимости от кровопотери
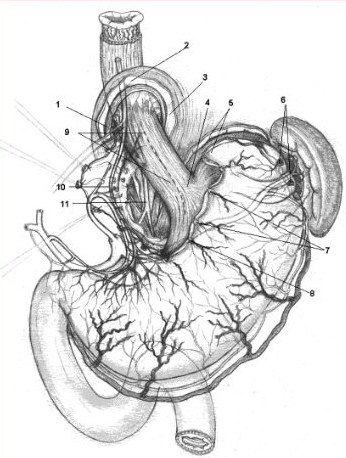
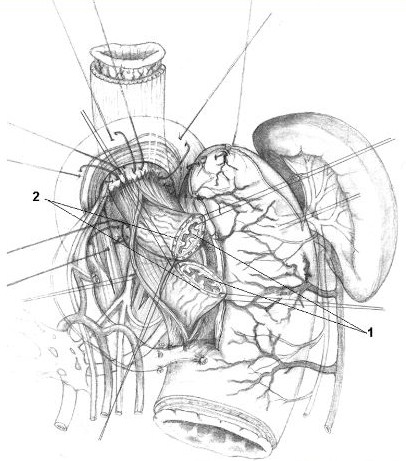
В тяжелых случаях декомпенсированного ацидоза вводится внутривенно капельно 4,2% раствор натрия гидрокарбоната или трисаминДля коррекции коллоидно-осмотического баланса внутривенно переливают альбумин 10% по 200 мл в сутки - 1-2 разаДиета предусматривает абсолютный голод в течение, как минимум, первых суток после окончательной остановки кровотечения, поскольку в состоянии покоя пищевод практически не перистальтирует, что уменьшает вероятность отторжения свежего тромба на месте повреждения слизистой пищевода и, соответственно, рецидива кровотечения. На 2-е сутки - холодное питье с добавлением аминокапроновой кислоты, тромбина. К концу 2-х суток больной переходит на диету (стол № 1а), пища - охлажденная. Для снижения агрессивности кислотно-пептического фактора целесообразно применение Н2-блокатора: рантак 150 мг внутривенно 2 раза в день или квамател: 20 мг внутривенно 2 раза в сутки в течение 5 дней; внутрь - прием антацидов не менее 10 дней (альмагель, ремагель, гастал, маалокс, тисацид) 4 раза в сутки за 40-50 минут до еды. Для остановки продолжающегося кровотечения, а также после окончательной его остановки возможно проведение эндоскопической флебосклерозирующей терапии: в наиболее пораженные вены через канал эндоскопа вводится 2-6 мл 3% раствора тромбовара. Но эффект от терапии нестойкий, сопряжен с риском обширного повреждения стенки вены с последующим профузным кровотечением. С целью профилактики рецидивов кровотечения необходимо соблюдать щадящую диету, избегать физических и эмоциональных перегрузок. Из медикаментозных препаратов хороший профилактический эффект дает применение: бетта-блокаторов (анаприлин 40-160 мг в сутки - 3-4 месяца); следует добиться урежения частоты сердечных сокращений на 25-26% (не ниже 58 - 60 ударов в минуту); снижается уровень ПГ; альфа-блокатор празозин дает системный артерио-венодилатирующий эффект. Применяется осторожно из-за возможности ортостатического коллапса; клофелин: 0,075 мг - 3 раза в день; снижает общее периферическое сосудистое сопротивление, сердечный выброс, артериальное давление, в том числе в легочной артерии и правом желудочке; коринфар (антагонист Са каналов) - снижает давление в портальной системе. В период ремиссии целесообразно применение гепатопротекторов (гептрал, эссенциале, липостабил, ЛИВ-52, карсил), комплексных витаминных препаратов (? мультибионта?, ?центрум? и т. п.); применение энтеросорбентов: энтеросгель, полифепан, полисорб курсами по 7-10 дней с целью дезинтоксикации. ОПЕРАТИВНОЕ ЛЕЧЕНИЕ Из абдоминального доступа выполняют суперселективную проксимальную ваготомию, внеслизистую миотомию пищеводно-желудочного перехода осуществляют продольно и после циркулярного прошивания варикозно-расширенных вен на всем протяжении зоны миотомии восстанавливают арефлюксную кардию. Способ осуществляют следующим образом. Выполняют верхнесрединную продленную вверх лапаротомию с обходом мечевидного отростка слева с пересечением связок и грудинореберного сочленения, а также коррекцию доступа вверх ранорасширителями РСК-10 с вывихом и компрессией левой реберной дуги. Пересекают наружную часть левой треугольной связки печени, верхний сегмент левой доли печени отодвигают медиально, тем самым открывая доступ к пищеводному отверстию диафрагмы (ПОД) и пищеводно-желудочному переходу. У основания левой ножки диафрагмы тупо зажимом прокалывают дифрагмально-пищеводные связки и входят в заднее средостение. Сделанное отверстие расширяют путем пересечения связочного аппарата пищевода и кардии по краю ПОД, не повреждая апоневротического футляра ножек диафрагмы. При этом как бы скелетируют основание правой ножки диафрагмы, мышечную петлю и всю левую ножку диафрагмы (рис. 1). Пищеводно-желудочный переход вместе с клетчаткой, остатками связок и сосудисто-нервными включениями низводят на 2,5-3 см, т.е. извлекают из заднего средостения, при этом становятся хорошо видимыми и доступными кардия и абдоминальный отдел пищевода. Для создания оптимального доступа к задним стенкам кардии и пищевода пересекают диафрагмально-фундальную связку и проксимальную часть селезеночно-желудочной связки с 1-2 короткими желудочными сосудами. Передний и задний стволы блуждающих нервов берут на резиновые тесемки для дальнейшего контроля их главных ветвей. В клетчатке, окружающей пищевод и кардию, определяют расширенные вены, входящие в стенки пищевода и кардии. Деваскуляризацию и денервацию пищеводно-желудочного перехода по прецизионной технологии суперселективной проксимальной ваготомии начинают сзади. Дно желудка отворачивают вниз и кпереди и поэтапно скелетируют задние стенки желудка, пересекая желудочно-поджелудочную связку и пучок первых поперечных желудочных сосудов и кардии, а также сосудистые пучки с расширенными венами и кардиальными нервами. Пищевод скелетируют высоко, желудок - по малой кривизне - до уровня первой поперечной желудочной артерии, включая последнюю. Передние стенки желудка, кардии и пищевода скелетируются значительно легче - здесь хорошо контролируются основные ветви переднего ствола блуждающего нерва: пищеводные, кардиальные и главные. Тело желудка скелетируют до уровня первой поперечной желудочной артерии. Кардия и пищевод приобретают значительную подвижность только после пересечения кардиальных и пищеводных веточек. Идеальная техника операции - это пересечение кардиальных и сохранение главных желудочных нервов с высокой наружной деваскуляризацией пищевода, полной наружной деваскуляризацией кардии и проксимальных отделов дна и тела желудка.
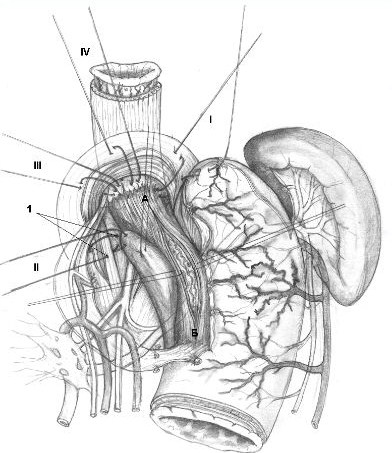
Перед выполнением широкой продольной внеслизистой миотомии восстанавливают все компоненты физиологической кардии (рис. 2). Восстановление замыкательной функции кардии предусматривает создание новых анатомических взаимоотношений между пищеводом, кардией и желудком в форме эзофагокардиогастрального клапана методом боковой инвагинации с восстановлением пищеводно-диафрагмальной, диафрагмофундальной связок и угла Гиса. Для этого применяют 4 вшивных лавсановых 8-образных швов-связок. Первым накладывают шов-связку II, захватывающий дважды фасцию-влагалище каждой ножки ПОД и околопищеводную клетчатку с входящими в стенку пищевода сосудами и нервами. Затем накладывают остальные швы-связки. Шов-связку I располагают на уровне основания левой ножки диафрагмы, III - на уровне основания правой ножки диафрагмы и IV - по центру средней линии ПОД.
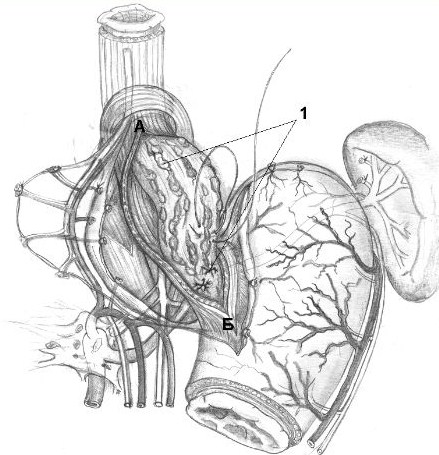
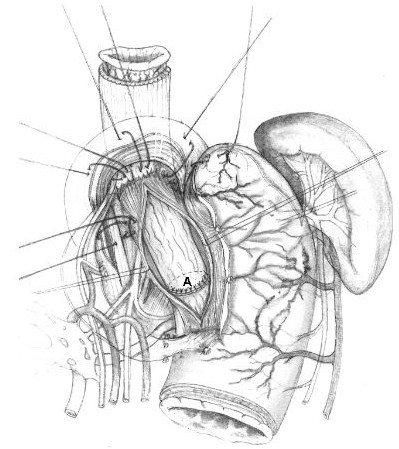
После наложения швов-связок на передней стенке пищеводно-желудочного перехода выполняют продольную внеслизистую миотомию длиной 8 см: 6 см на пищеводе с переходом на кардию до 2 см (рис. 3). В подслизистом слое циркулярно выделяют, берут на лигатуры и перевязывают варикозно-расширенные вены мононитью ПДС 5/0 или 6/0 отдельными узловыми швами, попеременно пищевод - кардия. При выраженной спленомегалии и явлениях гиперспленизма выполняют спленэктомию.
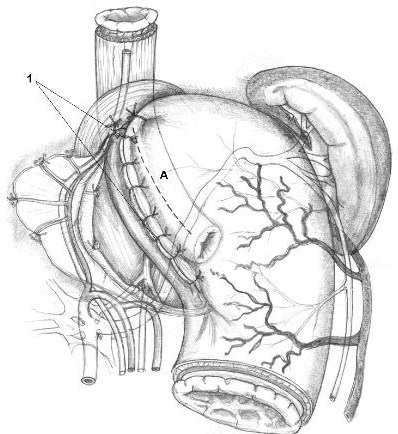
Интраоперационно делают эзофагогастродуоденоскопию (ЭГДС) с целью контроля эффективности перевязки варикозно-расширенных вен. Гроздьями свисающие в просвет пищевода варикозно-расширенные вены моментально спадаются при полной перевязке венозных стволов в подслизистом слое пищеводно-желудочного перехода. Операцию заканчивают завязыванием швов-связок, тем самым формируя арефлюксную кардию. В целях восстановления угла Гиса в шов-связку I захватывают дно желудка (см. рис. 2, I) строго по линии большой его кривизны в точке, соответствующей длине скелетированного пищевода. Далее затягивают шов II, в него захватывают заднюю стенку дна желудка (см. рис. 2, II, 1). В швы-связки III и IV также захватывают переднюю стенку дна желудка и таким образом вокруг кардии и пищевода создают мышечное кольцо из стенок дна желудка. Далее кардию погружают между передней и задней стенками желудка наложением нескольких узловых швов (рис. 4). Окончательный вид сформированного эзофагокардиофундального клапана показан на рис. 4, А
При выраженном склеротическом процессе в подслизистом слое и невозможности его широкого циркулярного выделения используют другую методику. После выполнения суперселективной проксимальной ваготомии и восстановления всех компонентов физиологической кардии, на передней стенке пищеводно-желудочного перехода выполняют продольную внеслизистую миотомию длиной 8-10 см. Поэтапно циркулярно выделяют слизисто-подслизистый слой на расстоянии 3-4 см от кардии с полным его пересечением (рис. 5). Выполняют тщательный гемостаз, перевязывая мононитью варикозно-расширенные вены слизисто-подслизистого слоя, и восстанавливают последний анастомозом конец в конец отдельными узловыми швами мононитью ПДС 5/0 или 6/0 с захватом расширенных вен (рис. 6). Варикозно-расширенные вены подслизистого слоя пищеводно-желудочного перехода дополнительно прошивают мононитью отдельными узловыми швами. Мышечный слой ушивают отдельными узловыми швами .
Интраоперационно делают ЭГДС - осматривают пищевод до анастомоза с целью контроля эффективности операции. Операцию заканчивают формированием арефлюксной кардии (см. рис. 4) Список литературы 1)http://medinfa.ru/article/36/116749/ 2)www.klinika23.ru/diser/kluhnikov2.html 3)medliner.narod.ru/surgery/pischevod.htm 4)Шалимов Атлас операций на пищеводе,желудке и двенадцатиперстной кишке. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||