Обмен липидов. Функции липидов жестко связаны с их строением
 Скачать 1.24 Mb. Скачать 1.24 Mb.
|
Нарушения транспорта липидов - дислипопротеинемииНарушения обмена липопротеинов получили название дислипопротеинемий. Причинами дислипопротеинемий может быть изменение активности ферментов обмена липопротеинов – лецитин:холестерол-ацилтрансферазы (ЛХАТ) или липопротеинлипазы (ЛПЛ), снижение рецепции липопротеинов на клетках, нарушение синтеза апобелков. Виды дислипопротеинемийДислипопротеинемии могут быть связаны как с повышением (гиперлипопротеинемии), так и со снижением (гиполипопротеинемии) количества отдельных классов липопротеинов. В качестве примера рассмотрим 1 тип – гиперхиломикронемия и 2 тип – гипер-β-липопротеинемия. Полностью характеристику липопротеинемий можно посмотреть здесь. Тип I. ГиперхиломикронемияОбусловлена генетической недостаточностью липопротеинлипазы. Лабораторные показатели:
Клинически проявляется в раннем возрасте ксантоматозом и гепатоспленомегалией в результате отложения липидов в коже, печени и селезенке. Первичная гиперлипопротеинемия I типа встречается редко и проявляется в раннем возрасте, вторичная – сопровождает диабет, красную волчанку, нефроз, гипотиреоз, проявляется ожирением. Тип II. Гипер-β-липопротеинемия1. Подтип IIa (семейная гиперхолестеролемия, первичная) Обусловлена замедлением распада ЛПНП и элиминацией холестерола, связанным с нарушением рецепторного эндоцитоза Лабораторные показатели:
2. Подтип IIb (вторичная) Причина неизвестна, предполагается нарушение строения апобелков и, как следствие, снижение эффективности действия липопротеинлипазы. Лабораторные показатели:
Оба подтипа клинически проявляются атеросклеротическими нарушениями. Первичная гиперβ-липопротеинемия встречается более часто и наблюдается уже в раннем возрасте, в случае гомозиготной формы заканчивается летальным исходом от инфаркта миокарда в молодом возрасте. Вторичная отмечается при нефрозах, заболеваниях печени, миеломной болезни, макроглобулинемии. Нарушения обмена холестерола имеют тяжелые последствияОдним из самых ярких и клинически значимых нарушений обмена липопротеинов является атеросклероз. АтеросклерозАтеросклероз – это отложение холестерина и его эфиров в соединительной ткани стенок артерий, в которых выражена механическая нагрузка на стенку (по убыванию воздействия): абдоминальная аорта, коронарная артерия, подколенная артерия, бедренная артерия, тибиальная артерия, грудная аорта, дуга грудной аорты, сонные артерии. Стадии атеросклерозаМорфологически выделяют четыре стадии атеросклероза. Первая и вторая стадии распространены широко и при правильном питании являются обратимыми, 3 и 4 стадии уже имеют клиническое значение и необратимы. 1 стадия – повреждение эндотелияЭто "долипидная" стадия, обнаруживается даже у годовалых детей. Изменения этой стадии неспецифичны и ее могут вызывать: дислипопротеинемия, гипертензия, повышение вязкости крови, курение, вирусные и бактериальные инфекции, свинец, кадмий и т.п. На этой стадии в эндотелии создаются зоны повышенной проницаемости и клейкости. Внешне это проявляется в разрыхлении и истончении (вплоть до исчезновения) защитного гликокаликса на поверхности эндотелиоцитов, расширении межэндотелиальных щелей. Это приводит к усилению выхода моноцитов и липопротеинов (ЛПНП и ЛПОНП) в интиму. 2 стадия – стадия начальных измененийОтмечается у большинства детей и молодых людей. Поврежденный эндотелий и активированные тромбоциты вырабатывают медиаторы воспаления, факторы роста, эндогенные окислители. В результате через поврежденный эндотелий в интиму сосудов еще более активно проникают моноциты и способствуют развитию воспаления. Непосредственой биохимической причиной атеросклероза является модификация липопротеинов в зоне воспаления, в основном окислением, гликозилированием, ацетилированием. Например, окисление ЛПНП нарастает при недостаточной активности антиоксидантных систем – гиповитаминозах Е и С, нехватке металлов (железо, селен, медь, цинк), входящих в состав антиоксидантных ферментов каталазы, пероксидазы, супероксиддисмутазы. Гликозилирование белков ЛПНП ускоряется при сахарном диабете или при других хронических гипергликемиях. Такие модифицированные липопротеины теряют способность связываться с апоВ-100-рецептором и проникать в клетки-мишени и, в результате, накапливаются в крови и в интиме сосудов. Моноциты, преобразуясь в макрофаги, активно поглощают измененные липопротеины при участии "мусорных" рецепторов (scavenger ['skævɪnʤə] receptors). Принципиальным моментом является то, что поглощение модифицированных липопротеинов макрофагами идет без участия апоВ 100-рецепторов, а, значит, нерегулируемо. Под действием факторов роста гладкомышечные клетки медии мигрируют в интиму и начинают пролиферировать, превращаясь в макрофагоподобные клетки. Они также накапливают модифицированные ЛПНП. Накопление липидов в макрофагах быстро исчерпывает невысокие возможности клеток по утилизации свободного и этерифицированного ХС. Они переполняются стероидами и превращаются в пенистые клетки. Внешне на эндотелии появляются липидные пятна и полоски. 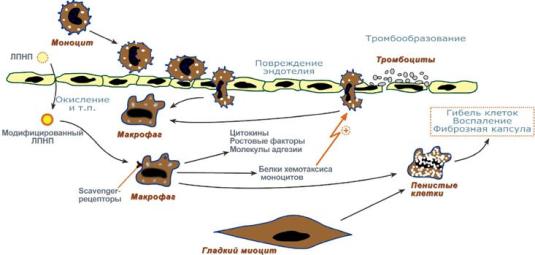 Процесс развития атеросклероза (в динамике слева-направо)3 стадия – стадия поздних измененийВнешне проявляется как выступание поверхности в просвет сосуда. Стадия характеризуется следующими особенностями:
4 стадия – стадия осложненийНа этой стадии происходят:
Основы леченияВ лечении атеросклероза обязательно должны быть две составляющие: диета и медикаменты. Целью лечения является снижение концентрации общего ХС плазмы, ХС ЛПНП и ЛПОНП, повышение концентрации ЛПВП. Диета1. Обеспечение организма витаминами: аскорбиновой кислотой, пантотеновой (коэнзим А) и никотиновой (НАДФ) кислотами, что способствует превращению холестерола печени в желчные кислоты (см синтез желчных кислот). Для снижения окислительной модификации ЛПНП необходим витамин Е. 2. Снижение калорийности пищи за счет углеводов и жиров. Жиры пищи должны включать равные доли насыщенных, мононенасыщенных и полиненасыщенных жиров. Доля жидких жиров, содержащих полиненасыщенные жирные кислоты (ПНЖК), должна быть около 30% от всех жиров, но не меньше 15 г/сут. Роль ПНЖК в лечении гиперхолестеролемии и атеросклероза сводится к:
3. Обеспечение организма чистой водой до физиологических норм (1,0-1.5 л/сут), что препятствует сгущению желчи. 4. Потребление высоких количеств овощей, содержащих целлюлозу (капуста, морковь, свекла) для усиления перистальтики кишечника, стимуляции желчеотделения и снижения всасывания ХС. 5. Умеренная физическая нагрузка – способствует синтезу ЛПВП и, значит, оттоку холестерина от тканей в печень. Медикаменты1. Препараты ω6 и ω3 жирных кислот (Линетол, Эссенциале, Омеганол и т.п.) повышают концентрацию ЛПВП в плазме, ускоряют отток ЛПНП в печень, стимулируют желчеотделение. 2. Подавление всасывания ХС в желудочно-кишечном тракте – анионообменные смолы (Холестирамин, Холестид, Questran). 3. Препараты никотиновой кислоты подавляют мобилизацию жирных кислот из депо и снижают синтез ЛПОНП в печени, а, следовательно, и образование из них ЛПНП в крови. 4. Фибраты (клофибрат и т.п.) увеличивают активность липопротеинлипазы, ускоряют катаболизм ЛПОНП и хиломикронов, что повышает переход холестерола из них в ЛПВП и его эвакуацию в печень. 5. Статины (ловастатин, флувастатин) ингибируют ГМГ-S КоА-редуктазу, что снижает в 2 раза синтез ХС в печени и ускоряют его отток из ЛПВП в гепатоциты. 5. Подавление функции энтероцитов с помощью антибиотика неомицина, что снижает всасывание жиров. 6. Хирургическое удаление подвздошной кишки и прекращение реабсорбции желчных кислот. |
