Гормоны гипофиза у плода
 Скачать 292.35 Kb. Скачать 292.35 Kb.
|
ДЕФИЦИТ КЛЕТОЧНОГО (Т-ЗВЕНА) ИММУНИТЕТАСоставляет 5-10% общего количества первичных иммунодефицитов. Синдром Ди Джоржи. Специфический дефект. Дисэмбриогенез: нарушение развития тимуса, щитовидной и паращитовидных желез. Снижение количества и функции Т-лимфоцитов. Снижение способности продуцировать антитела при нормальном количестве В-лимфоцитов. Клинические особенности. Синдром Ди Джорджи характеризуется, прежде всего, глубоким нарушением функции Т-лимфоцитов, что проявляется рецидивирующими вирусными, паразитарными, некоторыми бактериальными инфекциями и микозами. Однако уровень сывороточных иммуноглобулинов у таких больных не нарушен. Характерно так же наличие признаков нарушения функции паращитовидных желез - гипопаратиреоидизм. Снижение уровня ионов кальция сопровождается развитием судорог - одного из самых ранних симптомов заболевания. При внешнем осмотре у ребенка обнаруживают дисморфию лица -- неправильно сформированные и низко посаженные уши, антимонголоидный разрез глаз. Такие дети могут давать необычные, вплоть до смертельного исхода, реакции при вакцинации живыми, аттенуированными вакцинами вируса кори, полиомиелита, при вакцинации БЦЖ. Зачастую у ребенка имеются и другие пороки развития: атрезия пищевода, недоразвитие почек и мочеточников, полых вен. Могут наблюдаться психические отклонения. При иммуно-лабораторном обследовании выявляют: 1) лимфоцитопению; 2) снижение количества и пролиферативной активности Т-лимфоцитов; 3) снижение кожных реакций гиперчувствительности замедленного типа. Уровень Ig в сыворотке крови в пределах нормы, однако способность продуцировать антитела на определенные антигеныснижена из-за отсутствия Т-хелперов. Количество В-лимфоцитов в пределах нормы. КОМБИНИРОВАННЫЕ Т- И В-ИММУНОДЕФИЦИТЫАтаксия - телеангиэктазия (синдром Луи-Бар) (аутосомно-рецессивный тип наследования). Специфический дефект. Нарушения функции Т- и В-лимфоцитов. Снижен уровень Ig A, Ig E и Ig G2. Гипоплазия тимуса, селезенки, лимфатических узлов, миндалин. Клинические особенности. Телеангиэктазия кожных покровов и глаз; прогрессирующая мозжечковая атаксия; рецидивирующая инфекция околоносовых пазух и легких вирусной и бактериальной природы; бронхоэктатическая болезнь; повышенный уровень альфа-фетопротеина. В перспективе -- поражение нервной, эндокринной, сосудистой систем, злокачественные опухоли. Заболевание чаще всего диагностируется в 5--7-летнем возрасте одинаково часто у мальчиков и девочек. У половины больных отмечается отставание в умственном развитии, заторможенность, адинамия, ограниченность интересов. Некоторые больные доживают до 20 и даже 40 лет. Синдром Вискотта-Олдрича (сцепленный с Х-хромосомой). Специфический дефект. Нарушена активация CD4+ и CD8+ клеток. Нарушение продукции Ig M к капсулированным бактериям (пневмококки). Уровень IgG в норме. Уровень Ig А и Ig E повышен. Изогемагглютинины снижены или отсутствуют. Количество В-лимфоцитов, как правило, в норме. Локализация дефекта в хромосоме: Хр. 11-11.3 (WASP). Клинические особенности. Первые проявления возможны с 1,5-месячного возраста. Для синдрома характерна триада -- экзема, тромбоцитопения, частые пиогенные инфекционные заболевания, начинающиеся, как правило, с 6-месячного возраста. Впоследствии развиваются аутоиммунные заболевания, злокачественные новообразования, геморрагический синдром (мелена, пурпура, носовые кровотечения). С возрастом возможна стабилизация состояния, но при сохранении тромбоцитопении. ДЕФИЦИТ СИСТЕМЫ ФАГОЦИТОВХронический грануломатоз. Клинические особенности. Характеризуется рецидивирующими инфекционными заболеваниями, вызванными различными грамотрицательными (Escherichia, Serratia, Klebsiella) и грамположительными (Staphylococcus aureus) микроорганизмами, Aspergillus fumigatus. Вирусные и паразитарные инфекции не характерны. В различных тканях и органах (кожа, печень, легкие) формируются гранулемы, появление которых обусловлено неспособностью нейтрофилов л тканевых макрофагов разрушать поглощенные микроорганизмы. Это связано с наследственным дефектом нейтрофилов, неспособных генерировать Н2О, и другие активные радикалы вследствие снижения активности НАДФ-оксидазы. Кроме того, отсутствие цитохрома b приводит к снижению продукции супероксидного аниона. Хронический грануломатоз может проявиться впервые как у детей в раннем возрасте, так и у взрослых. Одним из ранних клинических признаков хронического грануломатоза являются гнойничковые инфильтраты в коже и экзематозный дерматит с типичной локализацией вокруг рта, ушей, носа. В последующем воспалительные гранулемы и абцессы могут возникать в любом органе, развивается гепато- и силеномегалия, увеличиваются лимфатические узлы. Чаще других органов поражаются легкие, где развивается затяжной гнойно-продуктивный процесс, патогномоничный возбудитель -- Aspergillus fumigatus. При иммуно-лабораторном обследовании в НСТ-тесте выявляется нарушение кислородзависимого метаболизма нейтрофилов. Функция В- и Т-клеток, а также уровень комплемента остаются в пределах нормы. Синдром Чедиака - Хигаси - Штейнбринка. Специфический дефект. Потеря нейтрофилами способности высвобождать лизосомальные ферменты при сохранении способности к слиянию фагосом и лизосом. Нарушение хемотаксиса. Клинические особенности. Характеризуется альбинизмом, фоточувствительностью кожи и тяжелыми рецидивирующими пиогенными инфекциями, вызванными, прежде всего, стрепто- и стафилококками. У таких больных нейтрофилы содержат гигантские лизосомы, которые сохраняют способность сливаться с фагосомами, но теряют способность высвобождать содержащиеся в них ферменты. Как следствие этого развивается нарушение переваривающей способности микроорганизмов. При иммуно-лабораторном обследовании выявляется нарушение хемотаксиса и фагоцитоза нейтрофилов на фоне нормальной функции В- и Т-клеток, а также уровня комплемента. Отмечается дефицит естественных киллеров. Нарушение хемотаксиса связано с нарушением стабильности микротрубочек цитоскелета. Прогноз неблагоприятный. Как правило, смерть наступает не позже 7 лет от рано возникающих опухолей либо тяжелых бактериальных инфекций. Тип наследования -- аутосомно-рецессивный. Синдром гипериммуноглобулинемии Е (синдром Джоба). Клинические особенности. Характеризуется рецидивирующими, так называемыми холодными стафилококковыми абсцессами, хронической экземой, воспалением среднего уха. Абсцессы получили название холодных из-за отсутствия нормальной воспалительной реакции. При иммуно-лабораторном обследовании выявляется нарушение хемотаксиса нейтрофилов при их сохранной поглотительной и переваривающей активности. При этом уровень сывороточного IgE резко повышен, что может сопровождаться эозинофилией. По современным данным, один из главных дефектов при этой патологии заключается в том, что Т-хелперы 1-го типа не могут продуцировать гамма-интерферон. Это приводит к повышению функции Т-хелперов 2-го типа и гиперпродукции IgE. Последний вызывает высвобождение гистамина, который блокирует развитие воспаления; кроме того, гистамин блокирует развитие хемотаксиса нейтрофилов, что является еще одним характерным признаком синдрома Джоба. ВТОРИЧНЫЕ ИММУНОДЕФИЦИТЫ Согласно МКБ-10 вторичный иммунодефицит расценивают как нарушение иммунитета, возникающее в результате соматических и других болезней, а также прочих факторов. По определению Г.Н. Дранника, вторичный (приобретенный) иммунодефицит - это клинико-иммунологический синдром, развившийся на фоне ранее нормально функционировавшей иммунной системы; характеризующийся устойчивым выраженным снижением количественных и функциональных показателей и/или неспецифических факторов иммунорезистентности; являющийся зоной риска развития хронических инфекционных заболеваний, аллергических болезней, аутоиммунной патологии, опухолевого роста. КЛАССИФИКАЦИЯ ВТОРИЧНЫХ ИММУНОДЕФИЦИТНЫХ СОСТОЯНИЙ I. По темпам развития: острый иммунодефицит - обусловлен острым инфекционным заболеванием, черепно-мозговой травмой, отравлением и т.п.; хронический иммунодефицит - развивается на фоне хронических гнойно-воспалительных заболеваний, аутоиммунных нарушений, опухолей, персистирующей вирусной инфекции и т.д. II. По уровню «поломки»: нарушение клеточного (Т-звена) иммунитета; нарушение гуморального (В-звена) иммунитета; нарушение системы фагоцитов; нарушение системы копмлемента; комбинированные дефекты. III. По распространенности: «местный» иммунодефицит; системный иммунодефицит. IV. По степени тяжести: компенсированный (легкий); субкомпенсированный (средней тяжести); декомпенсированный (тяжелый). ПРИЧИНЫ РАЗВИТИЯ ВТОРИЧНЫХ ИММУНОДЕФИЦИТОВ Бактериальные инфекции: неспецифические (менингококковая, стафилококковая, стрептококковая и др.) специфические (туберкулез, сифилис, лепра). Вирусные инфекции: острые - грипп, корь, краснуха, ветряная оспа, эпидемический паротит, гепатит, герпес и др.; персистирующие - хронический гепатит В, подострый склерозирующий панэнцефалит, ВИЧ и др.; Протозойные инвазии и гельминтозы (малярия, токсоплазмоз, аскаридоз, лейшманиоз, трихинеллез и др.). Нарушение питания: недостаточное поступление питательных веществ в организм - белково-калорийная недостаточность, гиповитаминозы, микроэлементозы и их комбинации; нарушение всасывания питательных веществ - синдром мальабсорбции при заболеваниях желудка, кишечника, поджелудочной железы, печени; потеря питательных веществ через кишечник (экссудативная энтеропатия), почки (нефрит). Злокачественные новообразования, особенно лимфопролиферативные. Аутоиммунные заболевания. Состояния, приводящие к потере иммунокомпетентных клеток и иммуноглобулинов (кровотечения, обширные ожоги, нефрит). Интоксикации: экзогенные - острые и хронические отравления; эндогенные - тиреотоксикоз, декомпенсированный сахарный диабет. Иммунодефициты после различных воздействий: физических - ионизирующее излучение, СВЧ и др; химических - ксенобиотики (гербициды, пестициды и др.), лекарственные препараты (иммуносупрессоры, кортикостероиды, наркотики, салицилаты и др.); Нарушение нейрогормональной регуляции: после перенесенного перинатального гипоксически-ишемического поражения ЦНС; выраженный острый стресс, физические перенапряжение, оперативное вмешательство и др.; хронические стрессовые ситуации (приводят к синдрому хронической усталости - СХУ), длительные физические перегрузки. «Естественные» иммунодефициты - ранний детский возраст. Клинические проявления синдромов иммунологической недостаточности: 1) инфекционный: - бактериальные инфекции кожи и подкожной клетчатки (пиодермии, фурункулез и др.); - гнойные лимфадениты, лимфоаденопатия; - частые ОРВИ (более 5 раз в год); - частые бронхиты, пневмонии, отиты, синуситы, конъюнктивиты; - хронический тонзиллит; - гастроэнтеропатия с диареей неясной этиологии, дисбактериозы; - хронические урогенитальные инфекции, пиелонефриты; - генерализованные инфекции (сепсис и др.); - рецидивирующая герпесная инфекция; - хронические грибковые инфекции у детей старше 6 мес. (кандидомикоз и др.); 2) аллергический: - атопический дерматит, нейродермит, экзема; - поллиноз, астматический бронхит, бронхиальная астма; - другие аллергические заболевания; 3) аутоиммунный: - ревматизм; - ревматоидный артрит; - дерматомиозит; - склеродермия; - системная красная волчанка; - другие системные заболевания; 4) пролиферативный: - гиперплазия лимфатических узлов; - тимомегалия II или III степени; - острый и хронический лейкоз, лимфогранулематоз; - лимфома, лимфосаркома; - другие злокачественные новообразования; Синдром приобретенного иммунодефицита (СПИД) у детей Возбудитель инфекции (ВИЧ) открыт профессором института Пастера (Париж) Люком Монтанье (за что получил нобелевскую премию). Открытие сделано на базе предыдущих открытий американского вирусолога Роберта Дала. Он открыл возбудителя Т-клеточного рака (ретровирус).  Л. Монтанье в своих работах показал, что возбудитель СПИД вызывает угнетение роста и размножение Т-клеток (в частности Т-хелперов), что приводит к их дефициту. В начале заболевания это приводит к активации гуморального иммунитета (повышение секреции IgA, G, M), однако быстро происходит истощение и этого звена иммунной защиты. Человек оказывается полностью беззащитным перед морем антигенов окружающей среды. 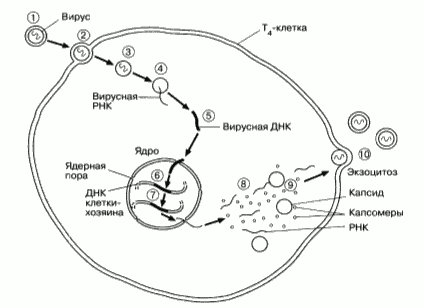 Вирус встречает клетку, на поверхности которой есть молекула СD-4. Гликопротеиновые "грибы" плотно прикрепляются к этим молекулам, "открывая" клетку-хозяина, как отмычкой. Точнее, оболочка вируса и клетки сливаются, и генетический материал вируса попадает в клетку. ВИЧ принадлежит к группе ретровирусов. Генетическая информация большинства существующих в природе клеток и вирусов закодирована в виде ДНК. У ВИЧ она закодирована в РНК. Вирусу необходимо перевести свою генетическую информацию на понятный клетке-хозяину язык, то есть перевести свою РНК в ДНК. Для этого вирус использует фермент - обратная транскриптаза, с помощью которого РНК превращается в ДНК. После такого превращения клетка-хозяин принимает ДНК вируса, которая входит в ядро клетки-хозяина, где с помощью фермента интегразы встраивается в ДНК клетки. Подчиняясь генетической программе ВИЧ, клетка начинает производить различные компоненты вируса, затем там же, в клетке происходит предварительная грубая "сборка", и новый, пока не зрелый и не способный к заражению вирус отпочковывается от клетки-хозяина. После этого начинает свою работу еще один фермент вируса - протеаза. Она "наводит порядок" внутри оболочки нового вируса, после чего тот становится способен инфицировать другую клетку. Вирус поражает не только Т-лимфоциты, но и другие клетки, содержащие рецептор СД-4, в том числе клетки с долгим сроком жизни, такие как моноциты и макрофаги, которые могут хранить в себе большие количества вируса и при этом не погибать. Они служат резервуаром вируса. Пути передачи ВИЧ-инфекции у детей: при переливании крови, пересадке органов; через медицинский инструментарий; вертикальный путь - через плаценту; горизонтальный путь - при прохождении через родовые пути матери; через грудное молоко. Клиническая классификация ВИЧ-инфекции у детей (ВОЗ, 2005 г.). Выделяется 4 клинические стадии ВИЧ-инфекции у детей. Кроме перечня патологических состояний, которые определяют ту или иную клиническую стадию ВИЧ-инфекции, классификация предусматривает возможность постановки вероятного и предварительного диагноза четвертой клинической категории у детей до 18 месяцев. Клиническая стадия 1 бессимптомная; персистирующая генерализованая лимфаденопатия (ПГЛ); Клиническая стадия 2 гепатоспленомегалия; папулезные поражения кожи, сопровождающиеся зудом; себорейный дерматит; распространенная инфекция, вызванная вирусом папилломы человека; распространенный контагиозный моллюск; грибковые инфекции ногтей; рецидивирующие язвы слизистой ротовой полости; линейная эритема десен; ангулярный хейлит; увеличение околоушных слюнных желез; опоясывающий лишай; рецидивирующие или хронические инфекции респираторного тракта (средний отит, синусит). Клиническая стадия 3 1. Состояния, предварительный диагноз которых можно установить на основании клинических проявлений и простых обследований: умеренная гипотрофия, которую тяжело объяснить и которая неадекватно «реагирует» на стандартную терапию; необъяснимая персистирующая диарея (14 дней и более); необъяснимая персистирующая лихорадка (интермитирующая или постоянная длительностью более 1 месяца); кандидоз ротоглотки (кроме новорожденных); оральная лейкоплакия; острый некротизирующий язвенный гингивит/периодонтит; легочный туберкулез; тяжелая рецидивирующая, вероятно, бактериальная пневмония. 2. Состояния, при которых необходимы подтверждающие исследования: хронические заболевания легких, ассоциированные с ВИЧ-инфекцией, включая бронхоэктазы; лимфоидный интерстициальный пневмонит; анемия, и/или нейтропения, и/или тромбоцитопения длительность более 1 месяца. Клиническая стадия 4 1. Состояния, предварительный диагноз которых можно установить на основании клинических проявлений и простых обследований: тяжелая гипотрофия, которая не «реагирует» на стандартное лечение; пневмоцистная пневмония; тяжелые рецидивирующие, вероятно, бактериальные инфекции эмпиэма, пиомиозит, инфекции костей и суставов, менингит, за исключением пневмонии); хроническая инфекция, вызванная HSV (с поражением кожи длительностью более 1 месяца); внелегочный туберкулез; саркома Капоши; кандидоз пищевода; токсоплазмоз ЦНС (который возник после периода новорожденности); ВИЧ-ассоциированная энцефалопатия. 2. Состояния, при которых необходимы подтверждающие исследования: CMV-инфекция: CMV-ретинит или инфекции внутренних органов (кроме печени, селезенки и лимфатических узлов), которые начались у ребенка в возрасте 1 месяц или старше; внелегочный криптококкоз, включая менингит; какие-либо диссеминированные микозы (внелегочный гистоплазмоз, пенициллиноз и др.); криптоспоридиоз; изоспороз; диссеминированные инфекции, вызванные нетуберкулезными микобактериями; кандидоз трахеи, бронхов или легких; висцеральные поражения, вызванные вирусом простого герпеса; лимфома головного мозга или неходшкинская В-клеточная лимфома; прогрессирующая мультифокальная лейкоэнцефалопатия; ВИЧ-ассоциированные кардиомиопатия или нефропатия. Диагностика ВИЧ-инфекции у детей Диагностика основывается на наличии трех компонентов: 1) клинические проявления; 2) эпидемиологический анамнез (выявленный или предполагаемый источник инфекции); 3) данные лабораторных исследований. Следует сказать, что наличие только положительных результатов лабораторных исследований не может быть поводом для немедленной постановки диагноза. Необходимо помнить о вероятности ложноположительных и ложноотрицательных лабораторных тестов. ВОЗ в 1985 г. разработала определение случая СПИДа без серологического подтверждения. Эти критерии могут представлять определенный интерес и в настоящее время, ориентируя врача на выявление ВИЧ-инфекции. Критерии содержат "большие" и "малые" признаки. Большие признаки потеря массы тела > 10% от исходной хроническая диарея в течение > 1 мес. длительная лихорадка в течение > 1 мес. (постоянная или интермиттирующая). Малые признаки упорный кашель > 1 мес. генерализованный зудящий дерматит герпес зостер в анамнезе ротоглоточный кандидоз хроническая прогрессирующая или диссеминированная герпетическая инфекция (herpes simplex) генерализованная лимфаденопатия Диагноз СПИДа может быть выставлен по этим критериям, если у больного обнаружены одновременно по крайней мере 2 больших признака и 1 малый. Обнаружение генерализованной СК или криптококкового менингита - также достаточное основание для диагноза СПИДа. Лабораторная диагностика включает исследование крови: исследование периферической крови: анемия (снижение эритроцитов, гемоглобина, цветного показателя), тромбоцитопения, лейкопения, нейтропения, моноцитопения, увеличенная СОЭ; исследование Т-лимфоцитов: ИРИ (иммунно-регуляторный индекс) = Т-хелперы/Т-супрессоры, примерно в норме составляет 1,7 - 2,3. При СПИДе менее 1; исследование иммуноглобулинов: гипергаммаглобулинемия; иммунология крови: увеличение ЦИК, снижение реакции бластотрансформации лейкоцитов. Лабораторная диагностика осуществляется также путем выявления антител к вирусу, вирусных антигенов, РНК или ДНК ВИЧ, выделения вируса на культуре клеток. Серологические методы диагностики ВИЧ-инфекции: 1. Иммуноферментный анализ - позволяет определить антитела к ВИЧ в сыворотке или плазме крови. 2. Метод иммунного блота позволяет определить в сыворотке (плазме) крови антитела к белкам ВИЧ: гликопротеинов вирусной оболочки, сердцевины или ферментов вируса. Следует помнить, что антитела к ВИЧ определяются как у больных, так и у здоровых детей до 18 месяцев. Положительные серологические тесты у детей до 18 месяцев не подтверждают наличие ВИЧ-инфекции, так как все дети, рожденные ВИЧ-инфицированными женщинами, имеют в крови материнские антитела к ВИЧ класса IgG. Начиная с 30-32 недели гестации, анти-ВИЧ IgG проходят через плаценту и циркулируют в крови ребенка в течении первых 18 месяцев жизни. Дети раннего возраста способны синтезировать собственные иммуноглобулины: IgМ и IgА. Молекулярно-генетические и вирусологические методы: Полимеразная цепная реакция - наиболее чувствительный и качественный метод определения генетического материала вируса в клетках крови. Получение культуры ВИЧ - дорогостоящий технически сложный метод, который требует длительного времени обследования (в среднем 2-4 недели.). У новорожденных детей частота ложнонегативных результатов составляет 50-70%. Особенности работы с ВИЧ-инфицированными пациентами Инструкции должны выполняться при работе с кровью любых пациентов, а не только ВИЧ-инфицированных, поскольку нет никакой гарантии, что чья-либо кровь не заражена ВИЧ, возможно, ваш больной просто еще не знает об этом. Крайне важно относиться к пациентам, больным ВИЧ/СПИД, как и ко всем остальным пациентам больницы, дабы развенчать мифы и страх многих людей перед этой болезнью. Во избежание заражения ВИЧ каждый медицинский работник должен: Избегать порезов и царапин: При наличии порезов и царапин, особенно на руке или пальцах, использовать водонепроницаемые материалы (перчатки, лейкопластырь) для их защиты от попадания инородных субстанций; Избегать уколов и порезов использованными иглами/шприцами и стеклопосудой. При травме необходимо провести немедленную дезинфекцию, стимулируя активное кровотечение, а затем промыв рану водой с мылом. Избегать прямого контакта с зараженными материалами: Использовать рабочую униформу и медхалаты; Вместе со стандартной защитной одеждой при работе с кровью пациентов, другими жидкими субстанциями или использованными мединструментами обязательно использовать медицинские перчатки и передники; Избегать контакта крови пациентов, либо использованных мединструментов с вашей кожей при наличии на ней уколов, порезов, ран. Следовать правилам гигиены при работе с зараженными мединструментами: Регулярно мойте руки и другие части тела после контакта с зараженными инструментами/материалами. Соблюдать правила безопасности при утилизации медицинских отходов, включая использованные иглы и разбитую стеклопосуду: Убедитесь, что все медицинские материалы, например униформа, использованные перевязочные материалы, плацента, и т.д. предварительно дезинфицированы и уничтожены. Все зараженное постельное белье, предназначенное для многоразового использования, должно быть предварительно продезинфицировано или прокипячено перед сдачей в прачечную. Сжигание является наилучшим методом утилизации, однако если оно не доступно, все отходы должны быть захоронены в глубоких ямах и покрыты дезинфицирующими средствами или известью; Складывайте использованные иглы, разбитую стеклопосуду и другие острые предметы в специальные контейнеры (для этого могут быть использованы пластиковые бутылки, например), не складывайте их в пластиковые пакеты, которые могу разорваться, и кто-то другой получит порезы. ВИЧ достаточно уязвим и гибнет при температуре 56 °С, следовательно кипячение в течение 20 минут, автоклавирование, обработка паром убивает вирус. Дезинфекция гладких поверхностей: Любая гладкая поверхность (мебель, например) после попадания на нее крови либо других жидких субстанций должна быть тщательно вымыта и продезинфицирована. Многие дезинфектанты (хлорка, домашние дезинфицирующие средства, разведенные в пропорции 1:10 в обычной воде) убивают ВИЧ, однако этиловый спирт и производственные метиловые субстанции не могут применяться для очищения поверхностей из-за их быстрой испаряемости. Особенности работы медперсонала с ВИЧ-инфицированными и больными СПИДом Всем поступившим больным внутримышечные инъекции и любые манипуляции с кровью проводятся медицинским персоналом только в процедурном кабинете в специально предусмотренных для этих случаев халатах, шапочках, перчатках. При угрозе разбрызгивания крови или другой биологической жидкости необходимо работать в маске и очках. Возможно, при отсутствии специальных перчаток и критической ситуации, использовать обычные латексные перчатки (две пары), специальные очки и халаты из нетканого материала. Кровь при внутривенном заборе собирается в пробирки с плотно закрывающимися пробками. Все пробирки в обязательном порядке должны быть надписью "ВИЧ". Направительные листы в лабораторию при сдаче анализов крови, мочи, биохимических исследованиях помечаются указанием о наличии ВИЧ-инфекции. Данные бланки категорически запрещается помещать в пробирки с кровью. Анализ мочи сдается в сосуде с плотно закрывающейся крышкой и также помечается сообщением о наличии ВИЧ-инфекции. Транспортировка осуществляется в закрытом биксе с маркировкой "ВИЧ". В случае загрязнения перчаток, рук или открытых участков тела кровью или другими биологическими материалами их следует обработать в соответствии с приказом МЗ ДНР №575 (см. прикрепленный файл). При загрязнении поверхности стола, подушечки для руки при в/в вливании, жгута их следует немедленно протереть ветошью, обильно смоченной дезинфицирующим раствором (3% раствор хлорамина, 3% раствор хлорной извести, 4% раствор перекиси водорода с 0,5% раствором моющего вещества). После использования иглы помещаются в емкость с дезинфицирующим раствором. Эта емкость должна находиться на рабочем месте. Перед погружением иглы полость промывается дезинфицирующим раствором путем насасывания его шприцем (4% раствор перекиси водорода с 0,5% раствором моющего вещества - 3% раствор хлорамина). Использованные шприцы и перчатки собираются в отдельную, специально предназначенную для них емкость и обеззараживаются. Если есть подозрение на попадание зараженного материала на слизистые оболочки или при повреждении кожных покровов необходимо немедленно снять перчатки рабочей поверхностью внутрь, обработать в соответствии с приказом МЗ ДНР №575 (см. прикрепленный файл), составить Акт об аварии и начать проведение профилактического лечения препаратом АЗТ. На рабочем месте составляется акт о несчастном случае на производстве, о данном факте сообщается в центр, занимающийся проблемой ВИЧ-инфекции и СПИДа. Процедурный кабинет убирается не реже двух раз в день влажным способом с применением дезинфицирующего раствора. Уборочная ветошь обеззараживается в 3% растворе хлорамина, аналита в течение часа. Моется и сушится. Используемые в ходе подготовки к операции и диагностическим манипуляциям желудочные и кишечные зонды после проведенных исследований также обрабатываются в растворе аналита или 3% растворе хлорамина с экспозицией 1 час. Высушиваются и сдаются в автоклавирование для дальнейшего использования. Операционное поле у больных готовится с помощью индивидуальных одноразовых бритвенных приборов. Особые меры предосторожности следует соблюдать при операциях. Медицинский персонал, у которого имеются поражения на коже (порезы, кожные заболевания), должен быть освобожден от непосредственного лечения больных с ВИЧ-инфекцией и использования контактирующей с ними аппаратуры. В качестве защиты в ходе операции в нашем отделении хирургами, анестезиологами и операционными сестрами используются пластиковые фартуки, бахилы, нарукавники, одноразовые халаты из нетканого материала. Для защиты слизистой оболочки глаз используются очки, для защиты носа и рта - двойные маски, на руки надеваются две пары латексных перчаток. При операциях ВИЧ-инфицированных и больных СПИДом используются инструменты, применяемые только для данной категории больных и имеющие маркировку "СПИД". Острые и режущие инструменты во время операции не рекомендуется передавать из рук в руки. Хирург должен сам брать инструменты со стола операционной сестры. После операции проводится отмывка инструментов от биологических загрязнений в закрытой емкости с проточной водой, затем дезинфекция 5% раствором лизетола с экспозицией 5 мин, 3% раствором хлорамина с экспозицией 1 час. Далее инструменты промываются проточной и ополаскиваются дистиллированной водой с последующей сушкой, после чего сдаются на автоклавирование. Халаты используются одноразовые. После операции халаты выдерживаются в растворе аналита, 3% растворе хлорамина с экспозицией 1 час, после чего уничтожаются. Пластиковые фартуки, бахилы, нарукавники обрабатываются в растворе аналита, 3% растворе хлорамина, аламинола с экспозицией 1 час, промываются проточной водой, высушиваются и используются повторно. Операционная после выполненных манипуляций обрабатывается: проводится текущая уборка растворами аналита, 3% раствором перекиси водорода. Перевязка больных в послеоперационном периоде, а также манипуляции, не требующие анестезиологического пособия, проводятся в специально предназначенной для данной категории больных перевязочной. Хирург и перевязочная сестра одеваются так же, как и на операции. Инструменты маркированы надписью "ВИЧ" и используются при перевязках только ВИЧ/СПИД-больных. Обработка использованного материала, инструментов и кабинета проводится так же, как и в операционной. С увеличением числа ВИЧ-инфицированных и больных СПИДом растет число обращений данной категории больных за медицинской помощью. При контакте с больным следует исходить из предпосылки, что все поступающие больные ВИЧ-инфицированы, и четко выполнять соответствующие профилактические мероприятия. Эффективная профилактика заражения ВИЧ-инфекцией возможна только при повседневном обучении и воспитании медицинского персонала. Это позволит победить страх перед контактом с ВИЧ-инфицированным пациентом, действовать грамотно и уверенно. |
