13 Глава 11 Хирургическая инфекция (ГВЗ). Хирургическая инфекция (гнойновоспалительные заболевания)
 Скачать 12.58 Mb. Скачать 12.58 Mb.
|
|
Гнойное воспаление железистых органов Паротит Паротит (parotitis) - гнойное воспаление околоушной железы. Этиология и патогенез Возбудителями гнойного паротита чаще являются стафилококки, встречается ассоциация микробов, проникающих в околоушные слюнные железы, чаще из полости рта. Благоприятным условием для восходящей инфекции в железу по протоку околоушной железы (стенонову протоку) является уменьшение или прекращение выделения слюны. Ослабление защитных сил организма и нарушение выделения слюны приводят к тому, что паротит может развиться у обезвоженных больных при общих инфекционных заболеваниях или в послеоперационном периоде после обширных операций. Микроорганизмы могут проникнуть в околоушную железу также лимфогенным или гематогенным путём. Развиваются воспаление выводного протока железы, отёк его слизистой оболочки, нарушение оттока слюны. Застой секрета усугубляет развитие воспаления, которое с протоков переходит на железистую ткань. Вначале воспаление носит характер серозного, затем происходит гнойная инфильтрация долек железы. Образовавшиеся мелкие гнойные очаги сливаются между собой с образованием абсцесса. Развившийся тромбоз сосудов железы приводит к образованию участков некроза. Гнойный процесс может обусловить расплавление капсулы железы и образование гнойных затёков в области шеи, виска, наружного слухового прохода. Клинические проявления В области околоушной железы рано появляется болезненная, увеличивающаяся припухлость, при пальпации которой боли усиливаются. Температура тела повышается до 39-40 ?C. Из-за болей затрудняются жевание и глотание. Напряжение тканей с каждым днём увеличивается, кожа истончается, краснеет, в глубине ощущается нечёткая флюктуация. Общее состояние больного непрерывно ухудшается, отёчность тканей распространяется на шею, щёку, подчелюстную область. При особенно тяжёлом течении отмечается также отёчность мягкого нёба и боковой стенки глотки. Открывание рта резко затруднено вследствие сведения челюстей в результате распространения воспаления и отёка на жевательные мышцы. У некоторых больных возникает парез лицевого нерва. Исследование крови в этот период указывает на нарастание количества лейкоцитов за счёт нейтрофильных форм. При дальнейшем развитии паротита, если не предпринято эффективное консервативное или оперативное лечение, гной расплавляет часть капсулы железы, выходит в подкожную клетчатку с образованием флегмоны, прорывается наружу через кожу, образуются свищи. Кроме обильного гнойного отделяемого, через свищи выходят секвестры омертвевшей паренхимы и капсулы железы. Лечение В зависимости от формы паротита лечение может быть консервативным или оперативным. Если лечение начато рано, то в большинстве наблюдений воспалительный процесс в околоушной железе подвергается обратному развитию и гнойный процесс предупреждается. Основой консервативного лечения является антибиотикотерапия. Необходимо ограничить движения нижней челюсти (протёртая пища, ограничение разговоров). Если консервативные меры оказываются безуспешными и развивается гнойный паротит, показано оперативное лечение, цель которого - вскрытие гнойных очагов в железе и создание хорошего оттока гноя (рис. 115). 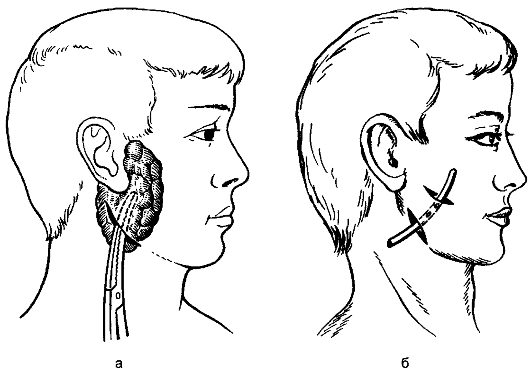 Рис. 115. Вскрытие абсцесса околоушной железы у её нижнего полюса одним разрезом (а), вскрытие двумя разрезами и дренирование трубкой (б). Особенно большое значение имеет выбор места, направления и длины разреза. При наличии флюктуации разрез обычно делают в месте наибольшего размягчения, обследуют гнойную полость пальцем и дренируют её. Производя разрез, необходимо учитывать направление основных ветвей лицевого нерва (рис. 116). Разрез должен идти параллельно, но ни в коем случае не перпендикулярно к ним. Рассекают кожу, подкожную клетчатку и обнажают капсулу околоушной железы. После надсечения капсулы тупо пальцем или пинцетом осторожно проникают в гнойник, удаляют гной, секвестры и дренируют полость. При этом вмешательстве всегда велика опасность пареза ветвей лицевого нерва, который может быть вызван растяжением их при тупом расширении раны. Следует избегать особо опасных разрезов в верхних отделах околоушной железы, у скуловой дуги, так как здесь поверхностно проходят ветви лицевого нерва. Из лечебных мероприятий в послеоперационном периоде необходимо введение антибиотиков, обезвоженным больным - инфузионная терапия и жидкая высококалорийная пища. 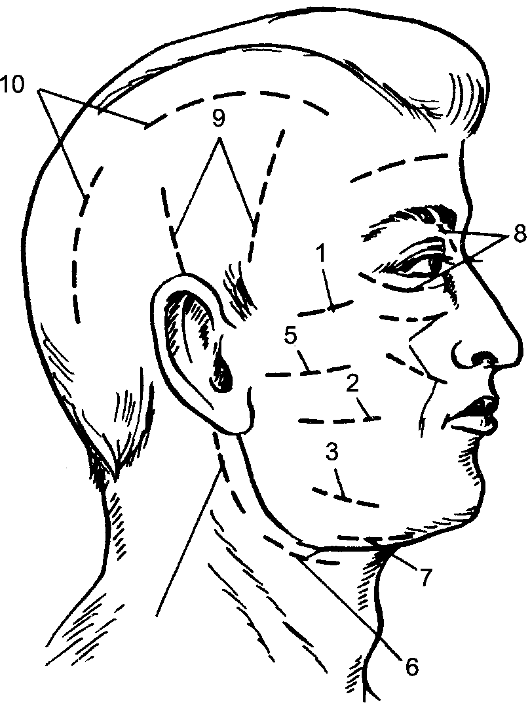 Рис. 116. Разрезы, применяемые для вскрытия абсцессов и флегмон лица и головы: 1 - при флегмоне скуловой области; 2 - при флегмоне жирового тела щеки; 3 - при подмассетерной флегмоне; 4 - при подглазничной флегмоне; 5 - при гнойном паротите; 6 - при флегмоне позадичелюстной ямки; 7 - при поднижнечелюстной флегмоне; 8 - при флегмоне глазницы; 9 - при флегмоне височной ямки; 10 - при подапоневротической флегмоне свода черепа. При рано диагностированном паротите и рациональной антибиотикотерапии прогноз благоприятный: у большинства больных удаётся предупредить развитие гнойного процесса. Гнойный паротит при своевременном и радикальном оперативном лечении и сочетании с антибиотикотерапией обычно не сопровождается тяжёлыми осложнениями. Мастит Мастит (mastitis) - воспаление паренхимы и интерстициальной ткани молочной железы. Острый мастит в основном встречается в первые 2 нед послеродового периода у кормящих женщин - послеродовой (лактационный) мастит, реже - у некормящих, крайне редко - у беременных. Частота развития послеродового мастита колеблется от 1,5 до 6% (по отношению к количеству родов). Возникновению маститов способствует изменение видового состава возбудителей гнойной инфекции, их антигенных свойств и антибиотикорезистентности. Обычно мастит развивается в одной молочной железе, двусторонний мастит встречается редко. Классификация мастита I. Отёчная форма. II. Инфильтративная форма. III. Гнойно-деструктивная форма: 1) абсцедирующий мастит; 2) флегмонозный мастит; 3) гангренозный мастит. IV. Острый мастит, хронический мастит. Этиология и патогенез Возбудителем мастита чаще является стафилококк в виде монокультуры и в ассоциациях с кишечной палочкой и стрептококком, реже - в изолированном виде кишечная палочка или стрептококк, иногда встречаются протей, синегнойная палочка, анаэробная флора, грибы. Выделяют также специфические редко встречающиеся формы мастита - туберкулёзный, сифилитический. Источником инфекции являются бактерионосители и больные со стёртыми формами гнойно-воспалительных заболеваний из окружения пациента. Первостепенное значение в возникновении мастита имеет внутрибольничная инфекция. Входными воротами инфекции чаще всего являются трещины сосков. Возможно и интраканаликулярное проникновение инфекции при кормлении грудью или сцеживании молока, реже распространение инфекции происходит гематогенным или лимфогенным путём из эндогенных очагов инфекции. Наличие патогенных бактерий на коже и сосках матери, а также в ротовой полости ребёнка не всегда приводит к маститу. Предрасполагающими факторами для развития заболевания являются ослабление организма матери сопутствующими заболеваниями, снижение иммунобиологической реактивности организма, тяжело протекающие роды (особенно первые или крупным плодом), различные осложнения родов и послеродового периода (кровопотеря, инфекция родовых путей и др.). Существенным фактором, способствующим заболеванию, является нарушение оттока молока с развитием его застоя, что нередко наблюдается у первородящих в связи с недостаточностью млечных протоков, неправильным строением сосков и нарушениями функциональной деятельности молочной железы. При проникновении микробов в расширенные млечные протоки молоко свёртывается, стенки протоков отекают, что усугубляет застой молока и при повреждении эпителия протоков способствует проникновению микроорганизмов в ткань железы. Особенностями гнойного процесса в железистых органах являются слабовыраженная способность к его отграничению и почти безудержное распространение с вовлечением в воспаление всё большего количества железистой ткани. Это распространение нередко не останавливается и при вскрытии очага, после чего образуются всё новые и новые абсцессы в паренхиме железы. Воспалительный процесс в железе может ограничиваться воспалением млечных протоков (галактофоритом), которое сопровождается выделением молока с примесью гноя, или воспалением желёз околососкового кружка (ареолиом). При переходе процесса на ткань и его развитии могут последовательно наблюдаться фазы серозного и гнойного воспаления, нередко с выраженными деструктивными изменениями. В фазе серозного воспаления ткань железы пропитана серозной жидкостью, вокруг сосудов отмечается скопление лейкоцитов. При прогрессировании воспалительного процесса серозное пропитывание паренхимы молочной железы сменяется диффузной гнойной инфильтрацией с мелкими очагами гнойного расплавления, которые в последующем сливаются, образуя абсцессы. Последние вследствие резкого истончения междольковых перегородок, обусловленного воспалительным процессом и увеличением секреторного аппарата во время лактации, могут сливаться и прорываться в подкожную клетчатку или ретромаммарное пространство (рис. 117). Наиболее частая локализация гнойников - интрамаммарная, субареолярная. При расположении абсцесса в дольках на задней поверхности железы он может вскрываться в клетчаточное пространство позади неё с образованием редкой формы - ретромаммарного абсцесса. Иногда вследствие вовлечения в воспалительный процесс сосудов и их тромбирования происходит некроз отдельных участков железы, развивается гангренозная форма мастита. В основе хронического гнойного мастита лежит образование мелких абсцессов с выраженной индурацией окружающих тканей. Развивается он как следствие неправильно леченого острого мастита (нерациональное местное применение антибиотиков путём их повторных введений в воспалительный инфильтрат). 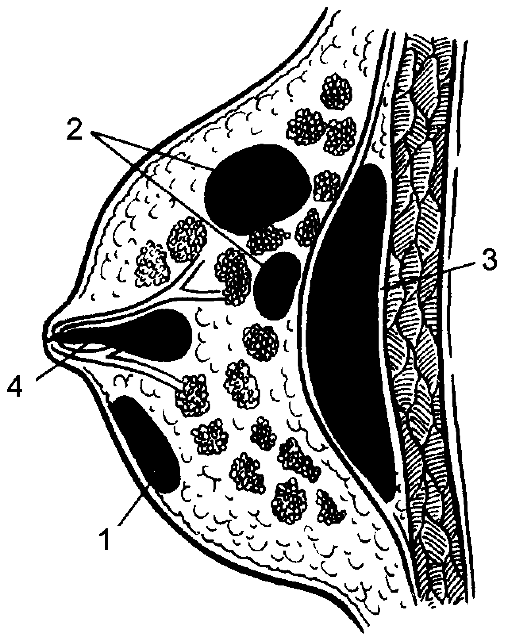 Рис. 117. Локализация гнойников при мастите: 1 - подкожный; 2 - интрамаммарный; 3 - ретромаммарный; 4 - галактофорит. Различают острый и хронический мастит. Воспалительным процессом может поражаться преимущественно паренхима (паренхиматозный мастит) или интерстиций молочной железы (интерстициальный мастит). Однако разграничить эти формы на основании клинических данных практически не представляется возможным, тем более что чаще всего они комбинируются. Для практических целей наиболее приемлема клиническая классификация острого мастита с учётом течения воспалительного процесса: серозный (начальная стадия), острый инфильтративный и деструктивный - абсцедирующий, флегмонозный, гангренозный. В группе хронических маститов различают гнойную и негнойную формы. Клинические проявления и диагностика Своевременная диагностика начальных форм мастита и рано начатое лечение позволяют в большинстве случаев добиться обратного развития процесса, предупреждают его переход в гнойную, деструктивную фазу. Острый воспалительный процесс в молочной железе необходимо дифференцировать с острым застоем молока. У первородящих застой молока встречается в 2 раза чаще. Больные жалуются на ощущение тяжести и напряжения в железе, которое постепенно усиливается. Опухолевидное образование соответствует контурам долек молочной железы, оно достаточно подвижное, с чёткими границами, бугристой поверхностью, безболезненное. При надавливании на него молоко выделяется свободно, сцеживание безболезненно. После сцеживания наступает облегчение. Общее состояние страдает незначительно, температура тела, клинические анализы крови чаще остаются нормальными. Острый застой молока чаще бывает двусторонним и развивается в сроки прилива молока (на 3-5-й день после родов). Отдифференцировать начальные формы мастита от острого застоя молока не всегда легко, поэтому любое нагрубание молочных желёз, протекающее с повышением температуры тела, следует считать серозной стадией мастита. Это позволяет своевременно начать лечение и предупредить переход процесса в гнойную фазу. При проникновении гноеродной микрофлоры застой молока через 2-4 дня переходит в воспаление - серозная фаза мастита. Заболевание начинается остро, с озноба, повышения температуры тела, потливости, слабости, разбитости, резкой боли в железе. Железа увеличена, пальпация её болезненна, инфильтрат определяется нечётко. Сцеживание молока болезненно и не приносит облегчения. В крови лейкоцитоз до 10,0- 12,0х109/л, СОЭ до 20-30 мм/ч. При несвоевременно начатом лечении через 3-6 дней процесс может перейти в инфильтративную фазу с выраженными клиническими признаками воспаления, тяжёлым общим состоянием. Возникает повышение температуры тела до 38-40 °?C. Пальпируемое опухолевидное образование имеет более чёткие контуры. Воспалительный процесс приводит к изменению кислотности молока в сторону увеличения рН, что связано с повышением активности щелочной фосфатазы. При микроскопическом изучении клеточного состава секрета молочных желёз определяется большое количество лейкоцитов. Переход начальных форм мастита в гнойную фазу воспаления (рис. 118, см. цв. вкл.) характеризуется усилением общих и местных симптомов воспаления. Температура тела постоянно высокая или гектического характера. Инфильтрат в железе увеличивается, гиперемия кожи нарастает, появляется флюктуация в одном из участков железы. Крайне тяжёлое состояние больных наблюдается при гангренозной форме мастита: температура тела повышается до 40-41 °C, пульс - до 120-130 в минуту, молочная железа резко увеличена, кожа отёчная, с пузырями, наполненными геморрагическим содержимым, с участками некроза. Отёчность распространяется на окружающие ткани. В крови высокий лейкоцитоз со сдвигом лейкоцитарной формулы влево и токсической зернистостью лейкоцитов, в моче появляется белок. Течение мастита может осложняться лимфангиитом, лимфаденитом и (редко) сепсисом. После вскрытия гнойников, особенно самопроизвольного, могут образовываться молочные свищи, которые закрываются самостоятельно в течение длительного времени. Лечение Лечение начальных форм мастита консервативное, гнойных - оперативное. При появлении признаков застоя молока железе придают возвышенное положение с помощью иммобилизирующих повязок или бюстгальтера, который должен поддерживать, но не сдавливать железу. Для опорожнения железы отсасывают молоко молокоотсосом, кормление грудью не прекращают, ограничивают приём жидкости, назначают окситоцин и дротаверин. При серозном и инфильтративном мастите применяют антибиотики (полусинтетические пенициллины, аминогликозиды, цефалоспорины, макролиды), сульфаниламиды (в сочетании с антибиотиками), инфузионную терапию с введением кровезамещающих жидкостей, белковых препаратов, солевых растворов. Используют также средства, повышающие защитные силы организма (γ-глобулин и др.). Обязательно регулярное сцеживание молока (для предупреждения застоя в железе). Обратному развитию процесса способствуют ретромаммарные прокаиновые блокады с антибиотиками и протеолитическими ферментами: 70-80 мл 0,5% раствора прокаина, 500000 ЕД канамицина и 10 мг трипсина или химотрипсина. При серозной и инфильтративной формах мастита для ускорения обратного развития процесса применяют УВЧ-терапию, УЗ, УФ-облучение железы. Все процедуры проводят после опорожнения железы. При тяжёлом течении мастита рекомендуют подавление лактации комбинацией эстрогенов с андрогенами. При гнойном мастите показана операция, которую выполняют под наркозом, лишь при небольших поверхностно расположенных гнойниках можно использовать инфильтрационную анестезию, дополненную ретромаммарной прокаиновой блокадой. Производят широкие и достаточно глубокие разрезы молочной железы, удаляют все некротизированные ткани и скопления гноя (рис.). Интрамаммарные гнойники вскрывают радиарными разрезами. Гной удаляют, полость гнойника обследуют пальцем, разделяют перемычки, промывают раствором пероксида водорода и осушают. Затем края разреза разводят крючками и при хорошем освещении осматривают полость абсцесса, надавливая на железу. Если обнаружится сообщение гнойника с другим глубоко расположенным абсцессом, то отверстие, из которого поступает гной, расширяют корнцангом. Иссекают и удаляют некротизированные ткани, связанные с тканью железы, свисающие в полость абсцесса. При наличии нескольких интрамаммарных абсцессов каждый из них вскрывают отдельным разрезом. Ретромаммарный и глубоко расположенные интрамаммарные абсцессы вскрывают из полуовального разреза по нижней переходной складке (рис.). При этом отслаивают железу от большой грудной мышцы. Интрамаммарные гнойники вскрывают сзади, полость гнойника дренируют, рану зашивают до дренажей. Такой метод вскрытия гнойников позволяет избежать пересечения внутридольковых млечных протоков, обеспечивает хорошие условия для оттока гноя и отхождения некротизированных тканей, даёт хороший косметический результат. При локализованных формах острого мастита и, особенно, хроническом мастите возможны иссечение гнойного очага в пределах здоровых тканей и наложение глухого шва с оставлением тонкого дренажа для введения антибиотиков. Лечение ран после вскрытия гнойника проводят с учётом фазы раневого процесса. Применение вторичных швов сокращает сроки лечения и улучшает косметические результаты операции. 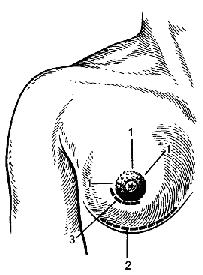 Рис. 119. Разрезы, применяемые при гнойном мастите: 1 – радиальные; 2 – по Барденгейеру; 3 – параареолярный.  Рис. 120. Проточно-аспирационное дренирование ретромаммарного абсцесса. Профилактика Профилактику мастита начинают в женских консультациях задолго до родов. Основой профилактических мероприятий является повышение сопротивляемости организма беременной. Важное место занимают санация эндогенных очагов инфекции, обучение женщин, особенно первородящих, правилам кормления ребёнка грудью, уходу за молочными железами, закаливание организма, иммунизация стафилококковым анатоксином, УФ-облучение тела и т.д. Особое внимание нужно уделять беременным из группы высокого риска развития мастита (с маститом, гнойной инфекцией различной локализации в анамнезе), а также с мастопатией, аномалией развития молочных желёз, соска, осложнениями беременности. В комплекс профилактических мероприятий входят предупреждение родового травматизма и кровопотери, обезболивание родов, борьба с застоем молока, обработка сосков до и после кормления ребёнка грудью, профилактика и своевременное лечение трещин сосков. С учётом значения внутрибольничной инфекции в развитии мастита чрезвычайно важное место отводят санитарно-эпидемиологическому режиму стационаров с целью профилактики гнойно-воспалительных заболеваний новорождённых и родильниц. В первую очередь это своевременное выявление и санация бактерионосителей, тщательное выполнение санитарно-гигиенических требований при уходе за роженицами, регулярная влажная уборка, проветривание палат, использование бактерицидных ламп и т.д. |
