13 Глава 11 Хирургическая инфекция (ГВЗ). Хирургическая инфекция (гнойновоспалительные заболевания)
 Скачать 12.58 Mb. Скачать 12.58 Mb.
|
|
Воспалительные заболевания лимфатических узлов, лимфатических и кровеносных сосудов Лимфангиит Лимфангиит (lymphangiitis) - воспаление лимфатических сосудов, осложняющее воспалительные заболевания. Проникновение микробов в межтканевые пространства и лимфатические сосуды происходит всегда, при любом заболевании, но клинические проявления возможны лишь при выраженных воспалительных изменениях сосудов. Этиология и патогенез Наиболее частым возбудителем лимфангиита является стафилококк, другие гноеродные возбудители встречаются реже. Лимфангиит - заболевание вторичное. Он осложняет течение такой патологии, как фурункулёз, карбункулёз, абсцессы флегмоны, панариции, нагноившиеся раны и т.д. Воспалительным процессом поражаются как поверхностные, так и глубокие лимфатические сосуды. В стенке лимфатического сосуда и окружающих тканях возникают отёк, инфильтрация тканей лимфоцитами с явлениями перилимфангиита. Клинические проявления и диагностика Присоединение острого лимфангиита при том или ином гнойном процессе указывает на прогрессирование основного заболевания и усугубляет тяжесть его течения. Как правило, температура тела повышается до 39-40 °C, сопровождаясь ознобом, головной болью, повышенной потливостью, слабостью, высоким лейкоцитозом. При сетчатом лимфангиите наблюдается выраженная гиперемия кожи, похожая на рожистую, но без чётких границ, иногда можно определить сетчатый рисунок в зоне интенсивной красноты (рис. 121, см. цв. вкл.). При стволовом (трункулярном) лимфангиите гиперемия имеет вид отдельных полос, идущих от очага воспаления к зоне регионарных лимфатических узлов - к подмышечной ямке или паховой складке, кожа отёчна. При пальпации отмечаются болезненные уплотнения в виде тяжей или шнуров по ходу лимфатических сосудов. Регионарные лимфатические узлы увеличены, плотные, болезненные при пальпации. При вовлечении в процесс глубоких лимфатических сосудов гиперемия кожи отсутствует, определяются боли в конечности, отёк, болезненность при глубокой пальпации и раннее появление лимфаденита. При перилимфангиите определяются участки уплотнения тканей по ходу лимфатических сосудов. Лечение Лечение направлено прежде всего на ликвидацию первичного очага: вскрытие абсцесса, флегмоны, гнойных затёков, дренирование гнойников. Антибактериальную терапию назначают с учётом характера микробной флоры и её лекарственной устойчивости. Важны создание покоя, возвышенное положение поражённого органа, с этой целью используют иммобилизацию конечности. Профилактика Профилактика лимфангиита сводится к тщательной и своевременной первичной хирургической обработке ран, иммобилизации конечности, своевременному вскрытию и дренированию гнойных очагов, региональной антибактериальной терапии. Лимфаденит Лимфаденит (lymphadenitis) - воспаление лимфатических узлов. Возникает как осложнение различных гнойно-воспалительных заболеваний (гнойной раны, фурункула и карбункула, панариция, рожи, остеомиелита, тромбофлебита, трофической язвы и др.) и специфических инфекций (туберкулёза, чумы, актиномикоза). Этиология и патогенез Возбудителями заболевания являются гноеродные микроорганизмы, проникающие в лимфатические узлы по лимфатическим сосудам. Крайне редко микроорганизмы проникают в узлы гематогенным путём. Возможно контактное распространение инфекции. Воспалительный процесс начинается с серозного отёка (простой, катаральный лимфаденит), который может перейти в гнойный, а при гнойном воспалении окружающих тканей развивается аденофлегмона. Клинические проявления и диагностика Острый лимфаденит начинается с болезненности и увеличения лимфатических узлов, головной боли, слабости, недомогания, повышения температуры тела. Нередко заболевание протекает одновременно с лимфангиитом. При серозном (катаральном) лимфадените общее состояние больных страдает мало. Они отмечают тупую боль в зоне регионарных лимфатических узлов. Они увеличены, плотны и болезненны при пальпации, не спаяны с окружающими тканями, кожа над ними не изменена. При гнойном лимфадените боль бывает резкой. Кожа над узлами гиперемирована, пальпация узлов болезненна, ранее чётко пальпировавшиеся лимфатические узлы сливаются между собой и окружающими тканями, становятся неподвижными. При аденофлегмоне определяются разлитая гиперемия кожи, плотный, без чётких границ инфильтрат с очагами размягчения. Температура тела высокая, появляются озноб, тахикардия, головная боль, выраженная слабость. При гнилостной флегмоне пальпацией выявляют крепитацию в очаге поражения. Гнойный лимфаденит может привести к распространению гнойного процесса на клетчаточные пространства (забрюшинное, средостение и др.) и сепсису. Лечение Лечение начальных форм лимфаденита консервативное: создание покоя для поражённого органа, УВЧ-терапия, активное лечение основного очага инфекции (своевременное вскрытие абсцессов, флегмон, рациональное дренирование гнойника, вскрытие гнойных затёков), антибиотикотерапия. Гнойный лимфаденит лечат оперативным методом: вскрывают абсцессы, аденофлегмоны, удаляют гной, рану дренируют. Дальнейшее лечение проводят по принципам лечения гнойных ран. Воспаление вен Воспаление венозной стенки называется флебитом (phlebitis), a воспаление вены с одновременным тромбообразованием - тромбофлебитом (thrombophlebitis). Флеботромбозом (phlebothrombosis) называется внутрисосудистое образование тромба без воспалительных изменений стенки вены. Этиология и патогенез Развитие тромбофлебита обусловлено гноеродной флорой, проникающей в стенку вены прямым (гематогенным) путём или вследствие перехода воспалительного процесса на стенку вены с окружающих тканей при флегмоне, абсцессе, остеомиелите и др. Возможен и лимфогенный путь инфицирования - из первичного гнойного очага. Асептическое воспаление вены может возникнуть вследствие механического раздражения внутренней оболочки сосуда длительно стоящим в вене катетером. Для развития тромбофлебита необходим ряд условий: 1) замедление тока крови; 2) изменение её состава; 3) повреждение сосудистой стенки; 4) нервно-трофические и эндокринные расстройства, аллергические реакции; 5) инфекция. Тромбофлебит нередко развивается у больных с варикозным расширением вен, геморроем, опухолями, после оперативных вмешательств на органах малого таза, при длительной катетеризации вен, ранениях и травмах, внутривенном введении антибиотиков или концентрированных растворов других лекарственных средств. В результате воспаления происходят не только повреждение эндотелия и активация свёртывающей системы крови, но также уменьшение синтеза ингибиторов фибринолиза, гепарина натрия и активаторов фибринолиза, что приводит к снижению активности противосвёртывающей системы. Воспалительный процесс в вене может развиваться двумя путями: от внутренней оболочки (эндофлебит) или от окружающих вену тканей (перифлебит). При поражении всей толщи стенки вены развивается панфлебит. При эндофлебите эндотелиальный слой вены инфильтрирован полиморфно-ядерными лейкоцитами, к нему прилежат тромботические массы, наружная оболочка интактна. При перифлебите поражена наружная оболочка стенки вены и vasa vasorum, которые подвергаются тромбозу. При гнойном тромбофлебите в тромботических массах и стенке вены находят колонии микробов. Гнойный тромбофлебит может быть источником генерализации инфекции и образования гнойников в различных органах и тканях (сепсис). Исходом тромбофлебита является склероз венозной стенки, тромба и соединительной ткани, окружающей сосудисто-нервный пучок. Степень восстановления кровотока зависит от величины тромба. При пристеночном тромбозе происходит полное восстановление просвета вены. Обтурирующий тромб после завершения его организации приводит к облитерации вены или неполному восстановлению её просвета. Клинические проявления и диагностика Тромбофлебит развивается главным образом в венах нижних конечностей, таза и геморроидальных венах. Реже поражаются вены верхних конечностей, воротная вена, вены кишечника и головного мозга. При обследовании больного следует выяснить факторы, способствующие развитию заболевания (замедление тока крови, изменение её состава, повреждение внутренней оболочки сосуда). Подобные состояния отмечают при хирургических вмешательствах (чаще у женщин) по поводу заболеваний матки, на почках и мочевых путях, при переломе шейки бедра. Венозный застой, замедление тока крови могут возникать вследствие неподвижности больного, при сердечной недостаточности и беременности. Источником инфекции могут являться острые и хронические инфекционные заболевания (брюшной тиф, пневмония, грипп, септицемия и др.). Повреждение внутренней оболочки сосудов наблюдают при травмах - переломах, ушибах, гематомах, сдавлении, иммобилизации, при катетеризации сосудов. Состав крови изменяется при заболеваниях системы крови (анемиях, лейкозах и др.), лечении некоторыми ЛС (препаратами наперстянки, ртутными диуретиками, витамином К, глюкокортикоидами и антибиотиками, особенно пенициллинами). Острый поверхностный тромбофлебит, как правило, не представляет затруднений для диагностики. Больные жалуются на боли, болезненные уплотнения по ходу вен. Боли усиливаются при ходьбе, активных и пассивных движениях. Чаще поражаются варикозно расширенные вены бедра и голени. Температура тела повышается, при осмотре конечности определяются плотные инфильтраты по ходу вены, болезненные при пальпации. Кожа гиперемирована, отёчна (рис. 122, см. цв. вкл.). При поражении неизменённых вен, особенно у полных больных, прощупывается болезненное шнуровидное уплотнение. Лечение Консервативная терапия в остром периоде при высокой температуре тела включает покой с приподнятой ногой, противовоспалительную и антикоагулянтную терапию (ацетилсалициловая кислота, фенилбутазон, рутозид, троксерутин, повязки с мазями гепарина натрия или рутозида, прокаиновая блокада с гепарином натрия), физиотерапевтические процедуры (УВЧ, электрофорез трипсина, калия йодида), умеренную ходьбу с забинтованной эластическим бинтом конечностью, Показаниями к операции считают локализацию тромбоза в области устья подкожных вен (угроза перехода процесса на глубокие вены и тромбоэмболии), гнойный тромбофлебит (угроза сепсиса). Производят иссечение тромбированной вены или перевязку её устья при впадении в глубокую вену. Для тромбофлебита поверхностных вен конечностей доминирующим является воспаление, в клиническом проявлении тромбофлебита глубоких вен определяющей является острая и хроническая венозная недостаточность (см. Недостаточность венозного кровообращения в главе 13). Гнойные заболевания кисти Воспаление тканей пальцев принято называть панарицием (panaricium), воспаление тканей возвышений большого пальца, мизинца, срединного ладонного пространства и тыльной стороны кисти - флегмонами кисти. Острые гнойные заболевания кисти и пальцев в амбулаторной хирургической практике занимают одно из ведущих мест: частота панарициев и флегмон колеблется от 15-18% до 20-30% среди причин обращения пациентов в хирургические кабинеты поликлиник. Среди заболеваний, вызывающих снижение трудоспособности у занимающихся физическим трудом, 8-10% обусловлено гнойно-воспалительными заболеваниями пальцев и кисти. Являясь следствием незначительной («скрытой») микротравмы, панариции и флегмоны кисти приводят к утрате трудоспособности, что наносит ущерб здоровью и требует больших материальных затрат на лечение. Классификация Панариции 1. Поверхностная форма: а) кожный; б) подкожный; в) околоногтевой; г) подногтевой. 2. Глубокая форма: а) сухожильный; б) костный; в) суставной; г) пандактилит. Гнойные заболевания кисти 1. Гнойные заболевания кожи и подкожной клетчатки: а) кожный абсцесс («намин»); б) мозольный абсцесс; в) межпальцевая (комиссуральная) флегмона; г) надапоневротическая флегмона ладони. 2. Гнойные заболевания фасциально-клеточных пространств: а) флегмона срединного ладонного пространства; б) флегмона тенера; г) флегмона гипотенера. 3. Гнойные заболевания тыльной поверхности кисти: а) подкожная флегмона; б) подапоневротическая флегмона. Этиология и патогенез Возбудителем панариция в большинстве случаев является стафилококк, реже - другая микрофлора. Входными воротами инфекции становятся мелкие повреждения кисти (уколы, ссадины, потёртости). Внедрению инфекции и развитию воспаления способствуют инородные тела - занозы, мелкие осколки стекла, металлическая стружка. В месте внедрения инфекции вокруг инородных тел развиваются отёк, воспалительная инфильтрация тканей с последующей гнойной инфильтрацией. Образовавшийся гной вследствие особенностей строения клетчатки (вертикальное положение прочных соединительнотканных тяжей) прорывается наружу или распространяется вглубь на подлежащее сухожилие, сустав, кость, приводя к развитию сухожильного, суставного панариция. Возможно первичное развитие воспалительного процесса в сухожильном влагалище или суставе (при их проникающих повреждениях и инфицировании). Воспалительный процесс проходит обычные стадии развития, его распространение определяется особенностями анатомического строения кисти. В тяжёлых случаях в воспалительный процесс могут вовлекаться все ткани пальца (пандактилит). Сдавление тканей при развитии воспаления способствует образованию так называемых сухих некрозов при панарициях. Своевременно и правильно выполненная операция предупреждает прогрессирование воспалительного процесса. Особенности анатомического строения кисти Сложное анатомическое строение кисти, тонкие и многообразные функции обусловили и специфику её кожи, значительно отличающуюся по строению от остального кожного покрова человека. Кожа тыльной поверхности кисти эластичная, подвижная, легко растягивается и собирается в складки. Подкожная клетчатка развита слабо и состоит в основном из рыхлой соединительной ткани. Кожа ладони плотна, малоподвижна из-за сращений с ладонным апоневрозом, лишена волосяных луковиц и сальных желёз. Подкожная клетчатка ладони заключается между множественными вертикальными соединительнотканными волокнами, связывающими кожу с апоневрозом. Поэтому жировая клетчатка оказывается заключённой в отдельные ячейки и представлена в виде отдельных жировых долек. Соединительнотканные волокна, связывающие кожу с апоневрозом и разделяющие жировую клетчатку на ячейки, при ранении кисти являются проводниками инфекции с поверхности в глубину, предотвращая в то же время распространение воспалительного процесса в ширину. Поэтому гнойно-воспалительные процессы кисти и пальцев опасны быстрым переходом (при несвоевременно начатом лечении) на сухожильный и костный аппарат. В области ладонной поверхности кисти различают поверхностную и глубокую фасции. Поверхностная фасция проходит непосредственно под кожей и её жировой клетчаткой. Ладонный апоневроз образуется из сухожильных волокон, имеет треугольную форму, плотную консистенцию, от его радиального и ульнарного краёв отходят соединительнотканные тяжи к III и V пястным костям. Эти тяжи делят ладонь на три отдела: область thenar, hypothenar и срединное ладонное пространство, которое через комиссуральные отверстия (щели) сообщается с тыльной стороной кисти. По этим щелям воспалительные процессы с ладони могут распространяться на тыльную поверхность кисти. Глубокая ладонная фасция проходит под сухожилиями сгибателей пальцев и вместе с мышцами образует дно кисти. Между глубокой фасцией, межкостными мышцами и сухожилиями сгибателей находится глубокое клетчаточное пространство кисти. Отсюда гнойный экссудат может через карпальный канал распространяться на предплечье в клетчаточное пространство Пирогова. В дистальном направлении гной из срединного ладонного пространства при неблагоприятных условиях проникает через каналы червеобразных мышц на тыльную поверхность II-V пальцев и во второй-четвёртый межпальцевые промежутки. Карпальный канал является связующим звеном между ладонной поверхностью кисти и предплечьем, через него на ладонную поверхность кисти проходят срединный нерв и сухожилия сгибателей пальцев. Через глубокое клетчаточное пространство кисти проходит глубокая артериальная ладонная дуга, а в поверхностном - поверхностная ладонная дуга, артерии пальцев и срединный нерв. На ладонной поверхности кисти различают ещё наружное и внутреннее фасциальные ложа. Во внутреннем ложе, расположенном между собственной фасцией и передней поверхностью V пястной кости, совместно с фасциальной перегородкой находятся мышцы hypothenar, а также глубокие ветви лучевой артерии и нерва. Наружное фасциальное ложе, содержимым которого является thenar, с внутренней стороны граничит с местом прикрепления собственной фасции к III пястной кости, с наружной - с боковой поверхностью I пястной кости. Различают синовиальные влагалища сухожилий мышц тыльной и ладонной поверхностей кисти. В области ладонной поверхности располагаются общее влагалище сгибателей, влагалище сухожилия длинного сгибателя I пальца кисти, влагалище сухожилий II-IV пальцев кисти. Первые два влагалища заполняют канал запястья. Лучевое сухожильное влагалище длинного сгибателя I пальца начинается на 2-3 см проксимальнее шиловидного отростка лучевой кости и заканчивается у места прикрепления сухожилия данного сгибателя к основанию ногтевой фаланги I пальца. Локтевое влагалище содержит сухожилия сгибателей II- V пальцев, оно значительно шире лучевого синовиального ложа. Проксимальнее пястно-фаланговых сочленений синовиальное влагалище образует мешок, затем сужается и продолжается до основания ногтевой фаланги V пальца. Ладонные синовиальные влагалища сухожилий II-IV пальцев изолированы друг от друга. Они начинаются на уровне пястно-фаланговых сочленений и продолжаются до основания ногтевых фаланг. Синовиальные влагалища сухожилий кисти имеют определённое значение в патогенезе воспалительного процесса. Воспалительный экссудат, накопившийся между париетальным и висцеральным листками, может вызвать гибель сухожилия вследствие сдавления его брыжеечки и проходящих в ней сосудов, обеспечивающих питание сухожилия. В таких случаях только своевременное вскрытие сухожильного влагалища может предотвратить гибель питающих сухожилие сосудов и тем самым спасти его и сохранить полноценные функции кисти или пальцев. Клиническая картина Выделяют начальную (серозно-инфильтративную) и гнойную (гнойно-некротическую) стадии воспаления. Клиническая картина гнойных заболеваний кисти, как и любого другого воспалительного процесса, складывается из известных общих и местных признаков: отёк, гиперемия, боль (рис. 123), повышение температуры тела, нарушение функций органа. Однако воспалительные процессы пальцев и кисти имеют специфические признаки. При воспалении подкожной клетчатки предплечья, плеча или голени местные признаки воспаления локализуются непосредственно в зоне наиболее выраженных деструктивных изменений. При воспалении подкожной клетчатки ладонной поверхности кисти лишь пальпаторно определяются болезненность и некоторая сглаженность контуров ладони. Другие признаки воспаления (гиперемия, резко выраженный отёк) наиболее выражены на тыльной поверхности кисти. Последнее обстоятельство иногда затрудняет определение локализации гнойного очага и становится причиной диагностических ошибок. Вследствие этого неправильно сделанные разрезы не только увеличивают срок нетрудоспособности, но и весьма существенно отражаются на ближайших и отдалённых (функциональных) результатах лечения. Поэтому крайне важно, учитывая особенности анатомического строения кисти и пальцев, правильно выбрать место для вскрытия гнойного очага, удалить гной и предотвратить дальнейшее сдавление тканей воспалительным экссудатом. 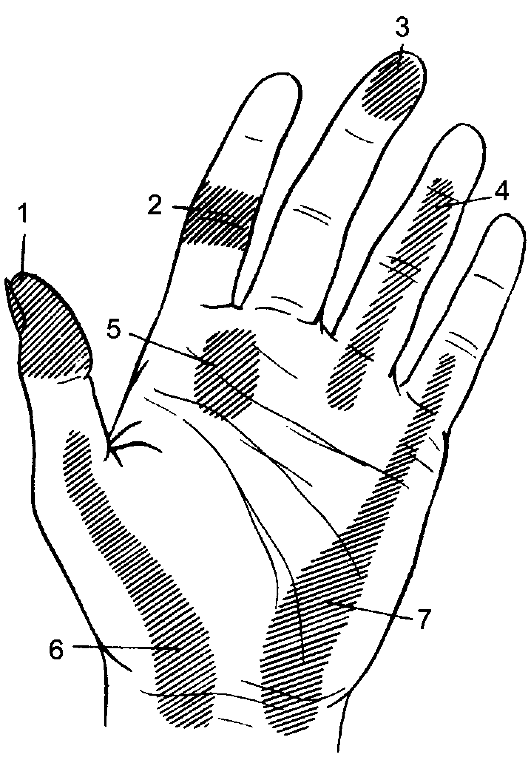 Рис. 123. Зоны болезненности при гнойном воспалении пальцев и кисти: 1 - костный панариций; 2 - суставной панариций; 3 - подкожный панариций; 4 - сухожильный панариций; 5 - мозольный абсцесс ладони; 6 - тенобурсит I пальца и лучевой ладонной сумки; 7 - тенобурсит V пальца и локтевой ладонной сумки. |
