13 Глава 11 Хирургическая инфекция (ГВЗ). Хирургическая инфекция (гнойновоспалительные заболевания)
 Скачать 12.58 Mb. Скачать 12.58 Mb.
|
|
Эризипелоид Эризипелоид (erysipeloides), или свиная краснуха, рожа свиней, эритема ползучая, - инфекционное заболевание, выражающееся в воспалении всех слоёв кожи. Этиология и патогенез Возбудитель заболевания - палочка свиной рожи, проникает через микротравматические повреждения кожи при разделке инфицированного мяса животных. Инкубационный период длится 3-7 дней. Наиболее часто поражаются люди, непосредственно связанные с обработкой мяса, рыбы, дичи, т.е. рабочие мясной, рыбной, консервной и кожевенной промышленности, домашние хозяйки и др. Заболевание не относится к числу редких, но часто просматривается или диагностируется как «рожа пальца», «дерматит», «панариций», «лимфангиит». В коже развивается серозное воспаление всех слоёв с присоединением лимфангиита и отёка тканей со скоплением в зоне воспаления тучных клеток. Клинические проявления Чаще поражаются пальцы рук. С первого дня заболевания на тыльной поверхности пальца появляется болезненное и зудящее пятно розово-красного цвета с резкими границами, возвышающееся над окружающей кожей. Через несколько дней зуд нарастает, через 2-3 нед отёк спадает, зуд прекращается, гиперемия исчезает, остаётся шелушение кожи. Воспаление может распространяться на тыльную сторону кисти и на другие пальцы с присоединением лимфангиита и лимфаденита. Иногда возникает острый артрит межфаланговых суставов. Общее состояние страдает мало, температура тела обычно не повышается и только при смешанной инфекции может быть высокой. Дифференциальная диагностика При установлении диагноза необходимо иметь в виду такие заболевания, как рожа и острый лимфангиит, но они сопровождаются более выраженными общими явлениями с высокой температурой тела. От панариция эризипелоид отличается меньшей остротой течения, наличием зуда, отсутствием локальной болезненности. Заболевание может перейти в хроническую форму, наблюдается также и рецидивирующее течение болезни. Лечение В качестве лечения применяют иммобилизацию кисти, антибиотики в виде внутримышечных инъекций, УФ-облучение кожи, эффективны футлярные прокаиновые блокады с одновременным введением антибиотиков. Профилактика Профилактика заболевания сводится к улучшению санитарно-гигиенических условий работы на предприятиях мясной и рыбной промышленности, защите рук от микротравм и инфицирования. Некротизирующий фасциит Некротизирующий фасциит - инфекционный некроз поверхностной фасции тела. Ранее болезнь была известна как эпифасциальная гангрена, фагаденическая язва, её отличает особая тяжесть течения и высокая летальность. Заболевание полиэтиологической природы, которое вызывают различные микроорганизмы (аэробные и анаэробные). Стрептококковый фасциит вызывает β-гемолитический стрептококк (S. pyogenes). Фасциит вызывают также бактероиды, другие виды стрептококка, энтеробактерии, пептококки, пептострептококки. Клостридиальный некротизирующий фасциит следует рассматривать отдельно, как одну из форм газовой гангрены. Инфицирование фасции происходит при различных травматических повреждениях кожи и глубжележащих тканей. Развитию заболевания способствуют различные истощающие заболевания: сахарный диабет, туберкулёз, авитаминоз, наркомания и др. Иногда некротизирующий фасциит развивается как осложнение таких заболеваний, как рожа, мастит, гидраденит. В основе заболевания лежит прогрессирующий некроз поверхностной (подкожной) фасции с последующим развитием некроза кожи. В основе изменений кожи лежит токсический фактор, некроз кожи развивается как следствие тромбоза сосудов, питающих кожу. В патогенезе болезни не исключается аллергический компонент, протекающий по типу феномена Санарелли-Шварцмана. Первичный некротический фасциит сразу начинается с поражения фасции, проявляется болезненностью, припухлостью кожи на изолированном пространстве. Кожа гиперемирована, отёчна. При стрептококковом фасциите быстро развиваются местные проявления в виде тёмных пятен на коже с образованием пузырей, наполненных тёмным экссудатом, с формированием участков поверхностного некроза кожи. Некрозы могут сливаться, образуя обширный некроз всей толщи кожи. При нестрептококковых фасциитах местные явления не столь резко выражены. Заболевание развивается постепенно с появлением образования деревянистой плотности, уплотнения кожи, её отёчности. Кожные покровы меняют цвет: появляются эритематозные, бледные пятна на фоне распространения уплотнения кожи. При наличии раны определяют грязно-серого цвета фасцию, мутный экссудат, иногда экссудат коричневого цвета, при инструментальном исследовании подкожная клетчатка легко отслаивается от фасции. Заболевание проявляется общими признаками интоксикации: высокая лихорадка, иногда гектического типа, тахикардия, слабость. В крови лейкоцитоз. В случаях вторичного некротического фасциита, когда он развивается на фоне запущенных гнойных заболеваний кожи, клиническая картина его наслаивается на признаки основного заболевания, сопровождается ухудшением состояния больного и развитием местных некротических проявлений на месте локализации первичного гнойного очага. Дифференцировать неспецифический некротизирующий фасциит следует от клостридиального фасциита (газовой гангрены), осложняющего течение ран (см. Раны). Газообразование в подкожной клетчатке является дифференциальным признаком, грязно-серое отделяемое, мутный экссудат содержат капельки газа. Бактериоскопия позволяет верифицировать возбудитель. Лечение Лечение некротизирующего фасциита только хирургическое, основой операции является некрэктомия. Во время операции определяют некроз фасции, её отслойку от подлежащих тканей и подкожной клетчатки, оценивают характер отделяемого, его запах, наличие газа, капель жира. Разрез кожи проводят в пределах некротизированной фасции. При сформировавшемся сухом некрозе ткани иссекают в пределах границ здоровой кожи, иссечение поражённой фасции выполняют в полном объёме. При обширных поражениях, трудностях с чётким определением границ нежизнеспособной фасции или при прогрессировании некроза выполняют этапные некрэктомии. Неизменённую кожу не иссекают. Механическую некрэктомию дополняют ультразвуковой кавитацией, химической некрэктомией с использованием гипохлорита натрия, протеолитических ферментов. Антибактериальную терапию начинают как можно раньше. При установленной стрептококковой инфекции применяют бензилпенициллин в дозе 4-5 млн ЕД каждые 4 ч. При комбинированном характере микрофлоры при некротизирующем фасциите назначают антибиотики широкого спектра действия, комбинируют с препаратами, обладающими действием на анаэробную флору (например, гидроксиметилхиноксилиндиоксидом). Дезинтоксикационную терапию проводят по общим принципам лечения больных с гнойно-воспалительными заболеваниями. Лечение гнойных ран после некрэктомии выполняют с использованием ультразвуковой кавитации во время перевязок, протеолитических ферментов, антисептических мазей на водорастворимой основе, при необходимости проводят дополнительное иссечение некрозов. В фазу регенерации используют средства для стимуляции заживления ран, для закрытия раневого дефекта - аутодермопластику. Воспалительные заболевания рыхлой соединительной ткани (клетчаточных пространств) Глубокая флегмона шеи Особенности проявления и распространения флегмоны шеи определяются богато развитой в области шеи сетью лимфатических сосудов и узлов, а также особенностями строения фасций шеи, между которыми образуются отграниченные щели и пространства, выполненные рыхлой клетчаткой и лимфатическими узлами. Острые гнойные процессы в области задней поверхности шеи (в отличие от передней и боковой) весьма редки, к процессам этой локализации относятся глубокие флегмоны между затылочными мышцами. Они могут возникнуть как следствие остеомиелита шейных позвонков или затылочной кости. Этиология и патогенез Первичными очагами, послужившими источником флегмоны шеи, могут быть гнойничковые процессы в области волосистой части головы и другие инфицированные очаги (ссадины, трещины) в области ушей, щёк, нижней губы и подбородка, воспалительные процессы в полости рта и носоглотки (ангина, кариозные зубы, стоматит и др.), проникающие ранения в области шеи с непосредственным внесением инфекции, воспалительные процессы в области гортани, трахеи, пищевода, а также повреждение указанных образований инородными телами, остеомиелит шейных позвонков. Иногда возможно развитие гнойников в области шеи вследствие септикопиемии. Возбудителем флегмоны шеи являются стафилококки, стрептококки, энтеробактерии, неспорообразующие анаэробы и др. Наличие в полости рта гнилостной путридной инфекции, особенно когда её источником являются кариозные зубы, влечёт за собой образование гнилостной флегмоны. Последняя в связи с литическими свойствами представителей этой флоры склонна к образованию затёков, иногда весьма обширных, по межфасциальным щелям и пространствам. Клинические проявления и диагностика Воспалительная припухлость располагается в поднижнечелюстной, подбородочной области или в области верхней или нижней половины грудино-ключично-сосцевидной мышцы, т.е. там, где заложены главные лимфатические узлы шеи (рис. 102). Припухлость вначале плотная, иногда слегка бугристая, несколько подвижна. В связи с глубоким расположением очага под мышцами кожа над ним вначале не изменена и имеет обычную окраску. В начальных стадиях не наблюдается и отёка. 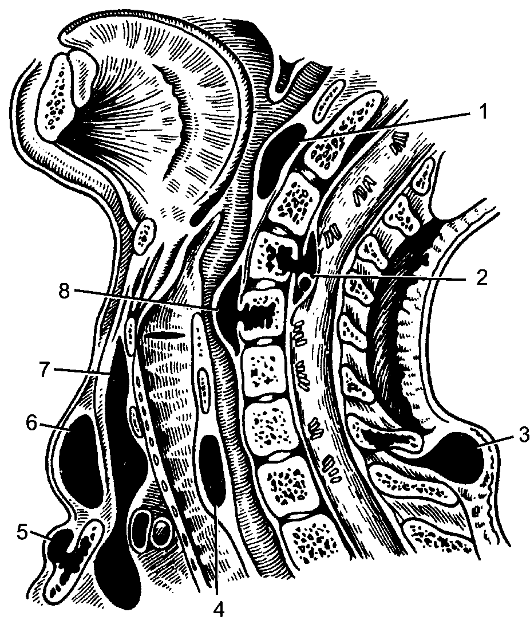 Рис. 102. Глубокие абсцессы шеи: 1 - заглоточный; 2 - экстрадуральный; 3 - при остеомиелите остистого отростка; 4 - между трахеей и пищеводом; 5 - предгрудинный; 6 - надгрудинного межапоневротического пространства; 7 - предвисцерального пространства; 8 - позади пищевода. При поверхностной подчелюстной аденофлегмоне в подбородочной области имеются местные признаки воспаления - ограниченная краснота, припухлость, болезненность. При глубокой подчелюстной флегмоне (флегмоне дна полости рта, ангине Людвига) заболевание начинается бурно и протекает с выраженным диффузным отёком дна полости рта и подчелюстной области, выраженными признаками общего воспаления, резкой болезненностью, усиливающейся при жевании и глотании; отмечаются слюнотечение, спазм жевательной мускулатуры, затруднённое дыхание. При флегмонах шеи, расположенных вдоль сосудисто-нервного пучка, больные избегают малейших движений головой и держат её слегка повёрнутой и наклонённой в больную сторону, за счёт чего уменьшается давление на расположенный под мышцей воспалительный инфильтрат. Если гнойник располагается в клетчатке, окружающей влагалище сонной артерии и яремной вены, он сравнительно быстро распространяется вдоль сосудов, особенно при наличии вирулентной инфекции. Примером этого может служить острый гнойный процесс, источником которого являются кариозные зубы. В этих случаях первоначально поражается также верхняя группа шейных лимфатических узлов, расположенных под верхним концом грудино-ключично-сосцевидной мышцы на яремной вене. Отсюда после расплавления лимфатических узлов гнойник распространяется в клетчатку сосудистого влагалища и далее - в подключичную и подмышечную ямки. При локализации процесса в области подчелюстных, подбородочных и других групп лимфатических узлов боли возникают в соответствующих областях. Кроме общих клинических признаков воспаления при глубоких флегмонах шеи, следует ориентироваться на косвенные симптомы - такие, как выраженный отёк на стороне поражения, вынужденное положение головы и шеи (спастическая кривошея), выраженная болезненность в мышцах при активных и пассивных движениях. Лечение Прежде всего должен быть создан покой, как общий, так и в области воспалительного очага: больному предписывают постельный режим, используют антибиотикотерапию - полусинтетические пенициллины, цефалоспорины, аминогликозиды. Местно - тепло в виде грелки, согревающего компресса, УВЧ-терапия. Местное применение холода может быть рекомендовано только на самых ранних стадиях заболевания, до появления воспалительного инфильтрата. В ранних стадиях (стадия серозного отёка) возможно применение диадинамофореза протеолитических ферментов. Сочетание всех перечисленных мер может вызвать обратное развитие воспалительного процесса, о чём будут свидетельствовать уменьшение температуры тела, исчезновение отёка, болей, улучшение самочувствия, уменьшение общих проявлений воспаления. Нарастание указанных явлений - признак прогрессирования процесса, его перехода в стадию гнойного расплавления, что определяет необходимость оперативного вмешательства. При его выполнении надо строго руководствоваться топографоанатомическими соотношениями органов и локализацией гнойника. Место разреза должно соответствовать участку наиболее отчётливой флюктуации. Осторожное послойное рассечение тканей предотвращает возможность повреждения важных образований, в первую очередь сосудов. Иногда причиной глубоких флегмон является повреждение стенки пищевода или трахеи инородными телами с последующим развитием по окружности воспаления. Особенно это относится к глотке и пищеводу на уровне шеи, повреждения которых проглоченными инородными телами (иглами, булавками, другими острыми предметами) нередки. Своевременное извлечение инородного тела и назначение противовоспалительной терапии, в том числе антибиотиков, позволяет в ряде случаев избежать грозных осложнений. Глубокие флегмоны задней поверхности шеи возникают редко, причиной их может послужить гематогенный остеомиелит шейных позвонков или затылочной кости. Гнойники вскрывают с учётом их глубокого расположения между мышцами затылка. При этом необходимо помнить о возможности ранения затылочной артерии или глубокой вены шеи. Все операции вскрытия флегмон шеи должны заканчиваться дренированием раны (рис. 103, 104). Тампоны помогают остановить капиллярное кровотечение в глубине раны, а также предохраняют полость гнойника от преждевременного (до отторжения некротических тканей и образования грануляций) её спадения. Гнойный медиастинит Гнойный медиастинит - гнойное воспаление рыхлой соединительной клетчатки средостения. Этиология и патогенез Возбудители заболевания - чаще стафилококки, энтеробактерии, реже - стрептококк, пневмококк, а также смешанная гнойная и гнилостная флора, в отдельных случаях - анаэробы. Медиастинит в абсолютном большинстве случаев (кроме проникающих ранений груди) - заболевание вторичное и является осложнением перфорации пищевода и трахеи, острых гнойных процессов в полости рта и зеве, флегмоны шеи, пневмонии, нагноительных процессов в лёгких и плевре и др. 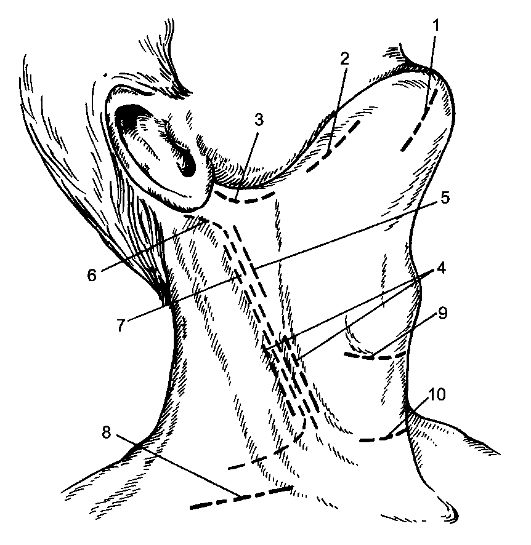 Рис. 103. Разрезы, применяемые для вскрытия флегмон шеи: 1 - при подподбородочной флегмоне; 2 - при поднижнечелюстной флегмоне; 3 - при окологлоточном абсцессе; 4, 5 - при флегмоне сосудистого влагалища в нижнем (4) и верхнем (5) отделах; 6 - разрез по Кютнеру; 7 - разрез по де Кервену; 8 - при флегмоне бокового треугольника шеи; 9 - при предтрахеальной флегмоне и гнойном струмите; 10 - при надгрудинной межапоневротической флегмоне. 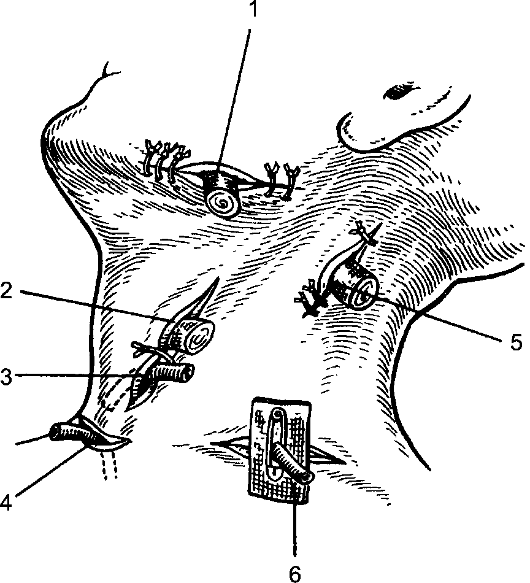 Рис. 104. Дренирование при флегмонах шеи: 1 - при подчелюстной флегмоне; 2 - при флегмоне сосудистого влагалища шеи; 3 - при предтрахеальной флегмоне; 4 - при абсцессе переднего средостения; 5 - при бецольдовской флегмоне; 6 - при флегмоне области бокового треугольника шеи. Инфекция может распространяться в средостение, если не считать случаев проникающих ранений, лимфогенным и гематогенным путями. Кроме того, нагноительные процессы могут переходить в средостение и возникать непосредственно при повреждениях пищевода инородными телами, инструментами, изъязвлении его стенок (ожогах), расхождении швов желудочно-пищеводного анастомоза. Тот же путь распространения возможен при заглоточных абсцессах, ангине Людвига и особенно часто - при флегмонах шеи. При абсцессах и гангрене лёгкого острый гнойный или гнилостный процесс распространяется на корень лёгкого, откуда может произойти прорыв гнойника в средостение. Одной из причин развития медиастинита может быть нагноившаяся гематома средостения, возникающая вслед за тупой травмой грудной клетки. Непосредственный переход гнойного процесса в средостение возможен при остеомиелите грудины, перихондрите, гнойном воспалении грудино-ключичного сочленения, остеомиелите грудного отдела позвоночника. Относительно большую группу составляют метастатические медиастиниты, возникающие в связи с различными первичными воспалительными очагами в организме, иногда в отдельных областях (верхние и нижние конечности, таз и пр.). Клинические проявления и диагностика Острые гнойные и гнилостные процессы в средостении обычно начинаются внезапно, часто с озноба, значительного повышения температуры тела и загрудинных болей. Температура тела нередко становится гектического характера. Боль иррадиирует в межлопаточную область, спину, область шеи, эпигастральную область. Для переднего медиастинита характерны боли в грудине, усиление загрудинных болей (при постукивании по грудине, откидывании головы назад), появление отёчности на шее и в области грудной клетки. Для заднего медиастинита характерны боли в межлопаточной, эпигастральной областях, спине. При вовлечении в воспалительный процесс стенки пищевода может наблюдаться боль при глотании. Больные обычно стремятся принять сидячее или полусидячее положение и держат голову наклонённой вперёд - это уменьшает боли и облегчает дыхание. При заднем медиастините появление паравертебральной отёчности свидетельствует о затруднении оттока венозной крови и тяжести воспалительного процесса. В тяжёлых случаях медиастинита на почве анаэробной или гнилостной инфекции иногда можно рентгенологически определить эмфизему средостения, при распространении процесса газ появляется и в области шеи, что можно определить пальпаторно. Эмфизема - грозный признак, свидетельствующий о значительной тяжести процесса. Медиастинит сопровождается нарушением сердечной деятельности. Пульс частый, до 120 в минуту и больше, АД понижено, ЦВД повышено, набухают вены головы, шеи и верхних конечностей, появляются цианоз, резкая одышка, головная боль, звон в ушах. В дальнейшем может возникнуть выпот в области плевры и перикарда. При заднем медиастините, развившемся при разрыве пищевода, отмечают выраженные боли за грудиной, одышку, озноб, гнилостный запах изо рта. Для диагностики такой формы медиастинита важно установить разрыв пищевода с использованием рентгенологического метода (затекание контрастного вещества в средостение из пищевода) или эзофагоскопии. Перкуссией при переднем медиастините можно обнаружить расширение зоны притупления в области грудины, при заднем - в паравертебральной зоне. Однако при разлитых формах острого медиастинита перкуссия не даёт убедительных данных. Неубедительны при медиастините также аускультативные признаки. К числу очень важных и тяжёлых симптомов относятся явления расстройства дыхания - одышка, цианоз вследствие сдавления трахеи или главных бронхов. Лечение При первых признаках острого медиастинита показана антибиотикотерапия - полусинтетические пенициллины, цефалоспорины, аминогликозиды и др. Если медиастинит развивается из инфицированных лимфатических узлов средостения, возможно обратное развитие воспалительного процесса, находящегося в стадии серозного воспаления. При наличии же признаков абсцедирования и, особенно, гнилостного воспаления показано срочное оперативное вмешательство - медиастинотомия. Существует много способов операций, предназначенных для дренирования средостения. Наибольшее распространение получила шейная медиастинотомия (рис. 105, 106), благодаря которой появляется возможность проникнуть в переднее средостение из разреза над грудиной. Применяют и чрезгрудинные доступы. Доступом к заднему средостению служит задняя экстраплевральная медиастинотомия. При нижнем заднем медиастините осуществляют трансдиафрагмальную медиастинотомию с герметизацией тканей вокруг дренажа, введённого в средостение, и подведением другого дренажа к линии герметизирующих швов на диафрагме (рис. 107). С учётом значительной тяжести течения гнойного медиастинита в до- и послеоперационном периоде необходимо использовать все средства борьбы с интоксикацией. Антибактериальную терапию проводят с учётом чувствительности микрофлоры к антибиотикам. Принимают активные меры борьбы с сосудисто-сердечной, дыхательной недостаточностью. 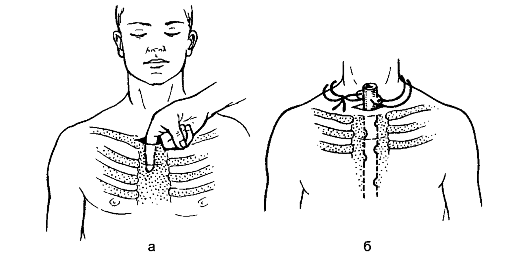 Рис. 105. Шейная медиастинотомия переднего средостения: а - обследование средостения пальцем; б - дренажная трубка введена в переднее средостение. 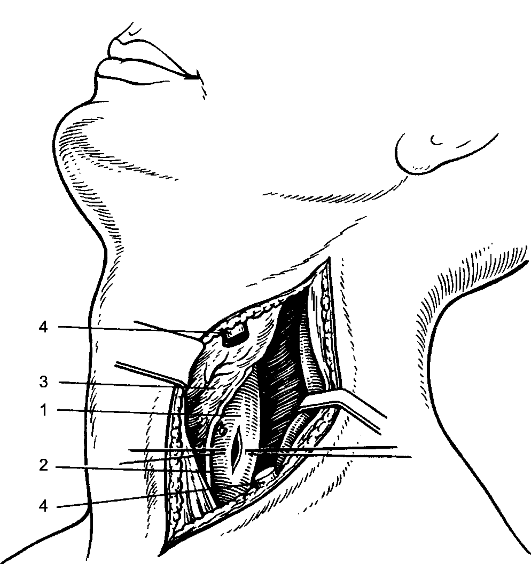 Рис. 106. Доступ к завнутренностной (околопищеводной) флегмоне: 1 - пищевод (края перфорационного отверстия взяты на держалки); 2 - возвратный нерв; 3 - щитовидная железа; 4 - m. omohyoideus (пересечена). 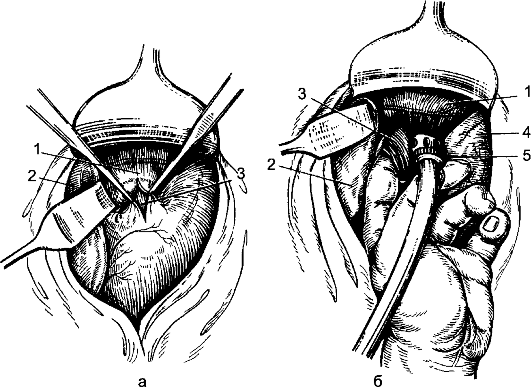 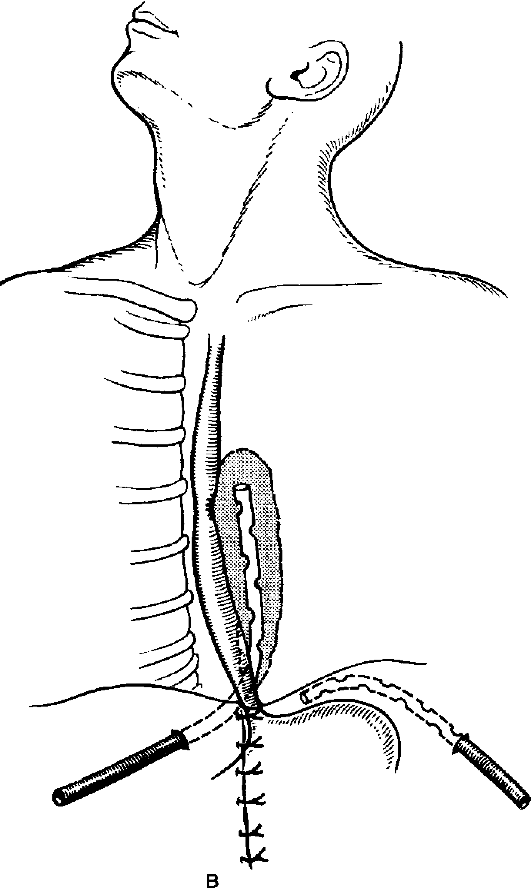 Рис. 107. Чрезбрюшинная нижняя медиастинотомия: а - диафрагмотомия; б - аспирация гноя из средостения электроотсосом; 1 - диафрагма; 2 - печень; 3 - пищевод; 4 - дно желудка; 5 - наконечник электроотсоса; в - трансхиатальное дренирование заднего средостения. |
