инфаркт. Инфаркт миокарда
 Скачать 0.86 Mb. Скачать 0.86 Mb.
|
РАЗРЫВ СВОБОДНОЙ СТЕНКИ ЛЕВОГО ЖЕЛУДОЧКАРазрыв стенки левого желудочка с тампонадой сердца возникает у 1-3% больных с инфарктом миокарда. Из них у 30-50% больных разрыв возникает в течение первого часа, у 80-90% - в течение первых 2 нед. Разрыв свободной стенки левого желудочка чаще возникает при обширном инфаркте миокарда, а также на фоне АГ или при отсутствии предшествующей стенокардии. Клинически разрыв проявляется интенсивным болевым синдромом, внезапным исчезновением пульса, резким падением АД (при сфиrмоманометрии не определяется) и потерей сзнания при сохранении электрической активности по данным ЭКГ, что называют электромеханической диссоциацией. Как правило, разрыв сердца приводит к летальному исходу. В 25% случаев возникает подострый разрыв стенки левого желудочка, который может симулировать реинфаркт миокарда, поскольку повторно возникают боль и подъем сегмента ST при снижении Ад. Развивается клиническая картина тампонады сердца, верифицируемой с помощью ЭхоКГ. Единственный метод лечения - хирургическое вмешательство. РАЗРЫВ МЕЖЖЕЛУДОЧКОВОЙ ПЕРЕГОРОДКИРазрыв межжелудочковой перегородки возникает у 1-3% больных с инфарктом миокарда, причем в 20-30% случаев развивается в течение первых 24 ч. После 2 нед вероятность возникновения разрыва межжелудочковой перегородки невелика. Летальный исход без хирургического вмешательства регистрируют у 54% больных в течение первой недели и у 92% - в течение первого года. Основные клинические признаки острого разрыва межжелудочковой перегородки - громкий систолический шум с проведением вправо от грудины и клиническое ухудшение состояния больного из-за выраженной левожелудочковой недостаточности (артериальной rипотензио, застоя в легких). Следует помнить, что шум при остром разрыве может быть мягким или отсутствовать полностью. Основной метод, подтверждающий наличие дефекта, - ЭхоКГ в допплеровском режиме. НЕДОСТАТОЧНОСТЬ МИТРАЛЬНОГО КЛАПАНАНедостаточность митрального клапана незначительной степени при инфаркте миокарда отмечается почти у 50% больных, в то время как выраженная степень имеется у 4%. В последнем случае без оперативного лечения летальный исход происходит в 24% случаев. Причинами недостаточности митрального клапана могут быть дисфункция или разрыв сосочковых мышц. • Дисфункция сосочковых мышц возникает чаще. Поражается, как правило, задняя сосочковая мышца, поскольку передне-боковая снабжается кровью из двух артерий. Возможна преходящая дисфункция сосочковых мышц при ишемии ближайшего сегменталевого желудочка. Клиническим проявлением дисфункции сосочковой мышцы служит систолический шум на верхушке сердца вследствие недостаточности митрального клапана. Дисфункцию выявляют при ЭхоКГ, и она, как правило, не требует специальных вмешательств. • Разрыв сосочковых мышц возникает у 1 % больных с инфарктом миокарда. Наиболее часто поражается задняя сосочковая мышца. Клинически разрыв проявляется внезапным возникновением грубого систолического шума и отека легких на 2-7-е сутки от начала инфаркта миокарда. Выраженность отека легких превышает таковую при разрыве межжелудочковой перегородки. Диагноз подтверждают с помощью ЭхоКГ: обнаруживают •молотящую• створку митрального клапана, при Эхо КГ в допплеровском режиме определяют степень выраженности недостаточности митрального клапана. Смертность без хирургического вмешательства составляет 50% в первые 24 ч и 94% - в течение 2 мес. НАРУШЕНИЯ РИТМА И ПРОВОДИМОСТИНарушения ритма и проводимости могут приводить к летальному исходу. Синусовая брадикардия возникает часто, особенно при инфаркте миокарда нижней стенки левого желудочка. При выраженной артериальной гипотензии необходимо введение 0,3-0,5 мг атропина внутривенно, при необходимости - повторные инъекции (максимальная суммарная доза - 1,5-2,0 мг). АВ-блокада I степени обычно не требует лечения. Возникновение АВблокады II степени 1-го типа (с периодикой Венкебаха) при инфаркте миокарда нижней стенки левого желудочка редко приводит к нарушениям гемодинамики. При нарастании признаков нарушения гемодинамики вводят атропин либо устанавливают временный ЭКС. АВ-блокада II степени 2-го типа (Мобитца) и АВ-блокада III степени требуют установки временного ЭКС. Желудочковые нарушения ритма сердца Единичные и парные желудочковые экстрасистолы, короткие пробежки желудочковой тахикардии без нарушений гемодинамики не требуют лечения. При аритмиях с болевым синдромом, артериальной гипотензией, проявлениями острой сердечной недостаточности необходимо внутривенное болюсное введение лидокаина- дозе 1 мг /кг в течение 2 мин с последующей инфузией до дозы 200 мг. использование миксилитин, амиодарон, новокаинамид по стандартным схемам. При аритмии на фоне брадикардии в целях увеличения ЧСС рекомендуют введение атропин, При развитии фибрилляции желудочков, а также при остановке сердца проводят реанимационные мероприятия в соответствии с рекомендациями Европейского реанимационного совета Реанимация 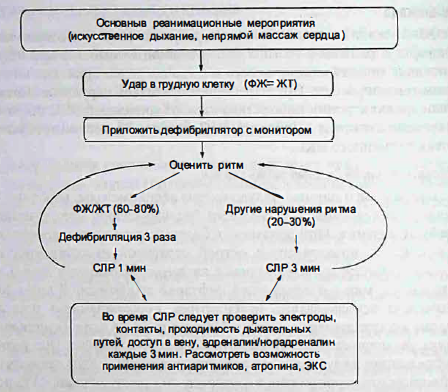 Наджелудочковые нарушения ритма сердца Фибрилляция предсердий возникает у 15-20% больных с инфарктом миокарда. Достаточно часто она купируется самостоятельно. При небольшой частоте ритма и отсутствии изменений гемодинамики фибрилляция предсердий не требует специального лечения. При признаках сердечной недостаточности необходимо болюсное введение амиодарона в дозе 300 мг. При отсутсвие эффекта дополнительно внутривенно капельно назначают амиодарон до 1200 мг/сут. Альтернативой антиаритмической терапии является синхронизированная с зубцом R ЭКГ электроимпульсная терапия разрядом 50-200 Дж. Другие наджелудочковые аритмии редки и не требуют специального вмешательства. ТромбоэмболияТромбоэмболические осложнения выявляют у 10-20% больных с инфарктом миокарда; они возникают у большого числа больных, но клинически не проявляются. При тромбоэмболии артерий большого круга кровообращения тромбы происходят из левого желудочка, а легочной артерии - из вен нижних конечностей Наиболее часто тромбоэмболия обусловлена пристеночным тромбом (при переднем инфаркте миокарда значительных размеров - в 30% случаев). Развитие сердечной недостаточности также может спровоцировать тромбоз и эмболию. Клинически тромбоэмболия артерий может проявляться гемипарезами (эмболия артерий головного мозга), стойкой АГ и гематурией (почечные артерии), болями в животе (брыжеечные артерии), болями_в ногах (бедренные артерии). ЭхоКГ позволяет выявить тромбы в левом желудочке, в связи с чем больным с передним обширным инфарктом миокарда необходимо проводить данное обследование в течение ближайших 24-72 ч. Раннее (в течение первых 3 суток) появление пристеночных тромбов у больных с инфарктом миокарда больших размеров сопряжено с плохим прогнозом. Вероятность эмболизации наибольшая при наличии подвижныхтромбов и тромбов на ножках. Таким больным необходимо назначение антикоагулянты (гепарина натрия в дозе 20 ООО ЕД/сут подкожно, затем - непрямых антикоагулянтов в течение 3-6 мес) при отсутствии противопоказаний. Возникновение ТЭЛА обычно обусловлено тромбозом глубоких вен нижних конечностей, возникающим у 12-38% больных с инфарктом миокарда. Тромбозу глубоких вен способствуют длительная неподвижность больных и сниженный сердечный выброс. Смертность при ТЭЛА составляет 6%. Для профилактики тромбоза глубоких вен нижних конечностей рекомендуют раннюю активизацию больных и обеспечение адекватного сердечного выброса. Аневризма ЛЕВОГО ЖЕЛУДОЧКА Аневризма левого желудочка - локальное парадоксальное выбухание стенки левого желудочка (дискинезия) - позднее осложнение инфаркта миокарда. Наиболее типичные локализации аневризмы -передняя стенка левого желудочка и верхушечная область. Аневризма нижней стенки левого желудочка встречается гораздо реже. Патоморфологически аневризма представляет собой соединительнотканный рубец, ,который со временем может кальцифицироваться. В ней может плоский тромб. Почти в 80% случаев аневризму выявляют клинически по парадоксальной прекардиальной пульсации. Кроме того, выпячивание стенки левого желудочка с кальцификацией можно обнаружить рентгенологически. На ЭКГ находят признаки обширного переднего инфаркта миокарда с подъемом сегмента ST, сохраняющиеся более 2 нед от начала болезни ( застывшая ЭКГ). При ЭхоКГ находят специфические признаки - участок выбухания стенки левоrо желудочка с широким основанием. истончением стенки и дискинетическим расширением во время систолы. Псевдоаневризма левого желудочка возникает при трансмуральном инфаркте миокарда с перикардитом, когда происходит разрыв миокарда. но полость перикарда ограничена перикардиальными спайками, что препятствует развитию тампонады сердца. Далее псевдоаневризма увеличивается из-за поступления крови из левого желудочка, поэтому по размерам она может превышать сам левый желудочек. В полости псевдоаневризмы, как правило, образуется тромб. Поскольку в области псевдоаневризмы стенка левого желудочка состоит только из тромба и перикарда, то риск разрыва очень велик, поэтому необходимо безотлагательное хирургическое вмешательство. Клинически развитие псевдо- аневризмы может проявляться нарастанием сердечной недостаточности, пульсацией у левой границы относительной тупости сердца, систолическим шумом, сохранением подъема сегмента ST на ЭКГ. В ряде случаев псевдоаневризма может не проявляться клинически и быть патологоанатомической находкой. ПЕРИКАРДИТПерикардит наблюдают в 6-11 % случаев инфаркта миокарда. Существует мнение, что перикардит возникает гораздо чаще, чем его диагностируют. Он развивается на 2-4-е сутки от начала инфаркта миокарда. • Шум трения перикарда. При остром перикардите можно выслушать шум трения перикарда. Чаще он трехкомпонентный и совпадает с фазами сердечного сокращения: систолой желудочков, диастолой желудочков и систолой предсердий. Однако этот шум может иметь только систолический компонент. Шум локализован над грудиной либо у левого ее края (чаще в пределах области абсолютной тупости сердца). Интенсивность шума может быть различной. При большой громкости он выслушивается независимо от положения больного, слабый же шум следует выслушивать в вертикальном положении больного. Характер шума трения перикарда может различаться от грубого скребущего до тихого и нежного. Он сохраняется от 1 до 6 дней. • Боль в грудной клетке. Другой симптом перикардита - боль в грудной клетке. Нередко бывает трудно отличить боль при инфаркте миокарда от перикардиальной боли. К отличиям перикардиальной боли относят отсутствие иррадиации в руку и шею, усиление ее при глотании, кашле, вдохе, в положении лежа. Кроме того, при перикардите возможно повышение температуры тела до 39 °С, сохраняющееся более 3 дней, что нехарактерно для неосложненноrо инфаркта миокарда. ЭКГ обычно не помогает в диагностике перикардита, ЭхоКГ также малоинформативна. Лечение При остром перикардите обычно назначают ацетилсалициловую кислоту в дозе от 160 до 650 мг 4 раза в сутки. Тhюкортикоиды (ГК), индометацин, ибупрофен хотя и способствуют ослаблению боли, но, уменьшая толщину стенки левого желудочка, могут спровоцировать разрыв миокарда. Назначение антикоагулянтов при остром перикардите, как правило, противопоказано, поскольку существует риск развития rемоперикарда. ПОСТИНФАРКТНЫЙ СИНДРОМПостинфарктный синдром (синдром Дресслера) наблюдают у 1-3% больных инфарктом миокарда. Он характеризуется болью в грудной клетке, лихорадкой, полисерозитом и склонностью к рецидивированию. Классической триадой постинфарктного синдрома считают перикардит, плеврит, пневмонит. В патогенезе существенное значение имеют аутоиммунные реакции. Развивается постинфарктный синдром через 2-11 нед от начала инфаркта миокарда (чаще без зубца Q) с появления боли в грудной клетке. Затем присоединяется лихорадка до 38-40 °С. В дальнейшем возникают rидроперикард и rидроторакс. В диагностике помогают рентгенологические и эхокардиографические методы исследования. Продопжитепъность постинфарктного синдрома -от 3 сут до 3 нед. Лечение постинфарктного синдрома заключается в назначении пероральных ГК в средних дозах. Антикоагулянты, если их применяли, необходимо отменить. ПРОГНОЗ В среднем около 30% инфарктов миокарда завершаются летальным исходом до госпитализации в течение первого часа с момента появления симптомов. Госпитальная смертность в течение первых 28 дней инфаркта миокарда составляет 13-28%. В течение первого года после инфаркта миокарда умирают 4-10% больных ( среди лиц старше 65 пет смертность в течение 1 года составляет 35%). Прогноз более благоприятный у больных при раннем тромболизисе и восстановлении кровотока в венечных артериях. при инфаркте миокарда нижней стенки левого желудочка, сохраненной систолической функции левого желудочка, а также при применении ацетилсап1щиловой кислоты, -адреноблокаторов, ингибиторов АПФ. Менее благоприятен прогноз у больных с несвоевременной (запоздалой) и/или неадекватной реперфузией или ее отсутствии, при снижении сократительной функции миокарда, желудочковых нарушениях ритма сердца, большом размере инфаркта миокарда ( сахарный диабет, инфаркт миокарда в анамнезе), переднем инфаркте миокарда, низком исходном АД, отеке легю1х, значительной продолжительности сохранения признаков ишемии миокарда на ЭКГ (элевации или депрессии сегмента S1), а также у больных пожилого возраста. |
