Информация о владельце
 Скачать 0.83 Mb. Скачать 0.83 Mb.
|
|
Тема: «Помощь пострадавшим с термическими поражениями. Холодовая травма» План лекции. Холодовая травма. Классификация. Отморожение. Общее охлаждение. Первая помощь. Холодовая травма. Повреждения, возникающие при воздействии на организм низких температур окружающей среды. При снижении температуры тела ниже 33°С, возникает спазм сосудов микроциркулярного русла и ухудшение реологических свойств крови. Это ведет к гипоксии тканей и их гибели. 2. Классификация (по Котельникову) Острые повреждения холодом Общее охлаждение Отморожение Хронические повреждения холодом Холодовой нейроваскулит Ознобление Отморожение Предрасполагающие факторы Метеорологические условия л Низкая температура воздуха л Повышенная влажность л Ветер Механическое затруднение кровообращения л Тесная обувь, одежда Понижение местной сопротивляемости тканей л Сосудистые заболевания л Трофические изменения л Относительная неподвижность л Чрезмерное сгибание Понижение общей сопротивляемости организма л Шок и кровопотеря л Усталость, истощение л Голод л Инфекционные заболевания л Гипоксия, приводящая к психическим расстройствам л Алкогольное опьянение Периоды отморожения Дореактивный период (скрытый) - время от начала воздействия низких тем ператур, до восстановления тканевой температуры Реактивный период — время с момента восстановления кровообращения " Ранний реактивный период (до 7 дней) • Поздний реактивный период Дореактивный период отморожения Длительность этого периода и степень понижения тканевой температуры являются ведущими факторами патологических изменений в последующий реактивный период. Симптоматика. Жалобы на боль, чувство онемения, парестезии в виде неопределенных ощущений «ползания мурашек» в поврежденной части тела. Местно: Кожные покровы бледные, холодные. Снижение болевой и тактильной чувствительности. Иногда исчезновение пульса на периферических артериях. Возможно оледенение. Судить о глубине повреждения в этот период не возможно. Первая помощь: л Снять одежду л Обработать пораженный участок 70% спиртом (или другим кожным антисептиком) л Высушить л Наложить асептическую термоизолирующую повязку Л Дать горячий чай с лимоном, кофе. Ацетил салициловую кислоту и аскорбиновую кислоту. л Вызвать скорую помощь при подозрении на глубокое повреждение Принцип лечения: л Не форсированное согревание в воде со слабым раствором перманганата калия (18°С) л Инфузия подогретых растворов плазмозаменителей (реополиглюкин) л Введение антикоагулянтов прямого и непрямого действия л Введение антиагрегантов (аспирин, трентал) л Введение спазмолитиков (но-шпа, папаверин) л Витаминотерапия (уй. С, В, РР) Реактивный период фаза - воспаления (до 7 дня) 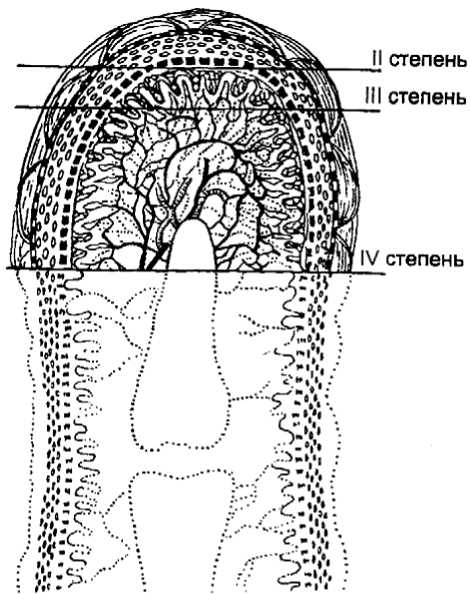  проявляется глубина поражения. Симптомы: л боль (вплоть до шока) л гиперемия л гипертермия местная л отек (вызывает вторичное нарушение микроциркуляции и усугубление гипоксии тканей) л нарушение функции (движений) к 3-4 дню л токсемия фаза - развития некроза и его отграничение (с 7 дня) Симптоматика зависит от степени нарушения регионарного кровообращения. В эту фазу четко Степени отморожения тканей Степени тяжести: степень - кожа багрово-цианотичная, отек. Процесс обратимый. степень - на багрово-цианотичном фоне пузыри содержащие серозную жидкость. Дно пузырей ярко красное, пальпация дна резко болезненна. степень - на фоне багрово-цианотичной кожи пузыри содержащие геморрагическую жидкость. Дно пузыря багровое, пальпация безболезненная. степень - проявления схожи с признаками Ш степени. Отсутствие пузырей при наличии резкого отека и потеря чувствительности в течение 48 часов - признак IV степени отморожения. Прием Бильрота: если по прошествии суток реактивного периода граница полной глубокой анестезии остается в тех же пределах и при этом из уколов в местах анестезии выделяется не кровь, а гемолизированная жидкость, участки анестезии считаются омертвевшими, а их граница - зона будущей деформации. Отморожение Т-П степени - поверхностное Ш-^ степени - глубокое Местные проявления сопровождаются интоксикацией, степень которой зависит от глубины поражения и его объема. При присоединении инфекции возможно развитие сепсиса. Исход отморожения П степени - эпителизация Ш степени - рубцевание IV степени — сухая и влажная гангрена Принцип лечения Л антибактериальная Л дезинтоксикационная л симптоматическая терапия л нормализация микроциркуляции • спазмолитики антикоагулянты антиагреганты витамины (С, В, РР) Л профилактика столбняка Местное лечение. Принцип - активная хирургическая тактика: перевод влажного некроза в сухой, некрэктомия. фаза — рубцевания и эпителизации Начинается после отторжения некрозов самостоятельным или оперативным путем. Общее охлаждение организма (патологическая гипотермия) 4. Общее охлаждение — расстройство функции организма в результате действия низкой температуры. Снижение температуры ниже 35°С, под воздействием низкой температуры окружающей среды, называется патологическая гипотермия. Дореактивный период, Клиническая картина: стадия - компенсации. Пострадавший возбужден. Жалуется на озноб кожные покровы бледные, холодные, «гусиная кожа», цианоз губ. Мышечная дрожь, тахикардия, АД повышено. Ректальная температура выше 35*С. стадия - адинамическая. Сознание сохранено, но пострадавший заторможен или эйфоричен. Беспокоит головная боль, головокружение, слабость. Умеренная брадикардия до 40 уд/мин., АД нормальное. Ректальная температура не ниже 30*С. стадия - сопорозная. Сонливость, заторможенность, расстройство памяти и речи. Ощущение ложного тепла. Повышение тонуса мышц не позволяет передвигаться самостоятельно. Зрачки расширены, периодически суживаются, дыхание редкое (8-10 в мин.), брадикардия до 30 уд. в мин., АД снижено. Недержание мочи и кала. Ректальная температура до 25*С. стадия - коматозная. Сознание утрачено. Непроизвольные движения головой, конечностями. Иногда двигательное возбуждение. Зрачки сужены, реакция на свет вялая. Дыхание поверхностное редкое (3-4 в мин.) иногда патологическое типа Чайн-Стокса. Пульс только на крупных артериях, замедлен. АД снижено. Ректальная температура ниже 25 *С. 5. Первая помощь Снять одежду в теплом помещении Дать горячий сладкий чай, кофе с лимоном, аскорбиновую и ацетилсалициловую кислоту Поместить пострадавшего в горячую (1 37*С) ванну Пузырь со льдом к голове Вызвать скорую при признаках Ш и IV стадии общего охлаждения Принцип лечения Формированное согревание в горячей ванне (I 37*С) Локальное охлаждение головы Инфузия подогретых до 37*С плазмозаменителей улучшающих реологические свойства крови (реополиглюкин, желатиноль) Инфузия 4% бикарбонат натрия Антикоагулянты, антиагреганты Витаминотерапия (С, В, РР) Оксигенотерапия или ингаляция смеси закиси азота с кислородом. По показаниям ИВЛ Реактивный период Характеризуется нормализацией температуры тела. В связи с гипоксией тканей и ацидозом развиваются отеки (мозга, легких), острая почечная недостаточность. Это представляет угрозу для жизни пострадавшего. Позже возможны инфекционные осложнения. Принцип лечения Форсированный диурез Антибактериальная терапия Оксигенотерапия Симптоматическая терапия Помощь при отморожениях Прежде всего, надо согреть отмороженную область. Конкретные способы зависят от обстановки. Пострадавшего доставьте в помещение. Если у Вас есть возможность, то отогрейте отмороженную область в ванне с водой, температуру которой постепенно повышайте от 36 до 40 °С в течение 15 мин. Одновременно массируйте конечность от периферии к центру. Через 30 мин кожу насухо вытрите и обработайте спиртом, наложите сухие стерильные повязки с толстым слоем ваты снаружи. При отморожении лица и ушных раковин разотрите их чистой рукой или мягкой тканью до порозовения, обработайте спиртом и вазелиновым маслом. Нельзя для растирания пользоваться снегом. Он вызовет повреждение поверхностного слоя кожи. Наряду с местными мероприятиями необходимо согреть пациента, напоив его горячим чаем и укутав одеялом. Если отморожение сопровождается появлением пузырей и некрозом, обязательно госпитализируйте пациента. Вопросы для самоконтроля. Что такое отморожение и замерзание? Какие периоды выделяют в течение холодового поражения? От чего зависит тяжесть состояния и глубина поражения тканей при отморожении? Как оказывать доврачебную помощь при холодовой травме? Назовите основные принципы оказания первой медицинской и доврачебной помощи при поражении низкими температурами. Лекция 10. Тема: «Острый коронарный синдром. Оказание неотложной медицинской помощи на догоспитальном этапе» План лекции: Острый коронарный синдром. Кардиогенный шок Отек легких 1. Острый коронарный синдром — собирательное понятие, включающее состояния, вызванные острой прогрессирующей ишемией миокарда: нестабильную стенокардию; инфаркт миокарда без подъёма сегмента 8Т, дифференциальную диагностику между этими двумя состояниями на СМП не проводят, поэтому их объединяют термином «острый коронарный синдром без подъёма сегмента 8Т»; инфаркг миокарда с подъёмом сегмента 8Т в первые часы заболевания и формированием в последующем зубца О, который рассматривают отдельно. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Причины острого снижения коронарной перфузии: тромботический процесс на фоне стенозирующего склероза коронарных артерий и повреждения атеросклеротической бляшки (в 90% случаев); кровоизлияние в бляшку, отслойка интимы; длительный спазм коронарных сосудов; резкое повышение потребности в кислороде. Патогенез Окклюзия коронарного сосуда. Недостаточное обеспечение миокарда кислородом. Некроз сердечной мышцы. Через 4—6 ч начала ишемии миокарда зона некроза сердечной мышцы соответствует зоне кровоснабжения поражённого сосуда. Из больных, умирающих от инфаркта миокарда в течение первых 24 ч: около 50% умирают в течение первых 15 мин; около 30% — в течение 15-60 мин; около 20% — в течение 1—24 ч. КЛАССИФИКАЦИЯ По клиническому течению различают следующие варианты: болевой, абдоминальный, атипичный болевой, астматический, аритмический, цереброваскулярный, малосимптомный (бессимптомный). По локализации зоны некроза: инфаркт левого желудочка (передний, перегородочный, задний и др.); инфаркт правого желудочка (не является самостоятельным диагнозом, сопутствует нижнему инфаркту миокарда). КЛИНИЧЕСКАЯ КАРТИНА Типичные жалобы Интенсивная боль за грудиной и в области сердца давящего или сжимающего характера (интенсивность выражена более, чем при обычном приступе стенокардии). Приступ необычно длительный, сохраняющий более 15 мин. Возможна иррадиация в левую или правую руку, шею, нижнюю челюсть, под левую лопатку, в эпигастральную область. Больной возбуждён, беспокоен, отмечает страх смерти. Сублингвальный приём нитратов неэффективен или устраняет боль не полностью, либо боль возобновляется в течение короткого времени. клинические варианты инфаркта миокарда и особенности их течения представлены в табл. 3-4. Для любого варианта также характерны ледующие симптомы: - бледность кожных покровов, - гипергидроз (иногда «холодный пот» на лбу), - резкая общая слабость, - чувство нехватки воздуха. Отсутствие типичной клинической картины не может служить доказательством отсутствия инфаркта миокарда. ОСЛОЖНЕНИЯ Нарушения сердечного ритма и проводимости. Острая сердечная недостаточность. Кардиогенныи шок. Механические осложнения: разрывы (межжелудочковой перегородки, свободной стенки левого желудочка), отрыв хорд митрального клапана, отрыв или дисфункция сосочковых мышц). Перикардит (эпистенокардитический и при синдроме Дресслера). - Затянувшийся или рецидивирующий болевой приступ, постинфарктная стенокардия. Острый инфаркт миокарда Ставится по триаде: клиника, ЭКГ и маркеры. Критерии диагностики: типичное повышение тропонинов или МБ-КФК в сочетании с одним из следующих признаков - изменение 8Т, появление О, хирургическое вмешательство на коронарах. Клиника: \ Лх. ЭКГ - критерии: инфаркт миокарда Возможные - 8Т: в У1 — У3 на 0,2 шУ, в остальных на 0,1 шУ. новая депрессия 8Т вновь появившиеся изменения Т (инверсия в двух положительных отведениях) Определённые — изменение зубца О: р широкий в двух положи тельных отведениях (3 0,3 секунды) Биохимические маркёры: Ферменты: АСТ, АЛТ, ЛДГ, КФК (через 5 часов и до трёх суток). Белки: миоглобин (через 2 часа) и тропонин (через 5-6 часов — до 7-14 суток). ГАВР (потеинсвязывающие жирные кислоты). Д-димер д - глютаминтрансферраза. Ферменты не специфичны, недолго находятся в крови. Тропонин - белок, универсальный для поперечно-полосатых мышц. Неотложная помощь. Положение больного лежа со слегка приподнятой головой Нитроглицерин под язык 0,5 -1мг, при необходимости и нормальном уровне АД - повторение каждые 5 -10 мин Ацетилсалициловая кислота, разжевать 160-325мг Кислородотерапия — ингаляцию увлаженного кислорода проводят с помощью маски или через носовой катетер со скоростью 3—5 л/мин. Для купирования болевого синдрома показано применение наркотических анальгетиков. Морфин 1 мл 1% раствора развести в 20 мл 0,9% раствора натрия хлорида (1 мл полученного раствора содержит 0,5 мг активного вещества) и вводить в/в дробно по 4—10 мл (или 2—5 мг) каждые 5—15 мин до устранения болевого синдрома и одышки либо до появления побочных эффектов (гипотензии, угнетения дыхания, рвоты). Общая доза <20 мг. Нитроглицерин — 10 мл 0,1% раствора разводят в 100 мл 0,9% раствора натрия хлорида (концентрация 100 мг/мл) и вводят в/в капельно под постоянным контролем АД и ЧСС. При использовании автоматического дозатора начальная скорость введения 5—10 мкг/мин; при отсутствии дозатора — начальная скорость 2—4 капли в минуту, которая может быть постепенно увеличена до максимальной скорости 30 капель в минуту (или 3 мл/мин). Инфузию прекращают при снижении САД <90 мм рт.ст. (или среднего АД на 20% от исходного), так как это снижение приводит к ухудшению коронарной перфузии и к увеличению зоны инфаркта миокарда, а также при возникновении выраженной головной боли. Следует помнить, что раствор быстро разрушается на свету, поэтому флаконы и систему для переливания необходимо закрывать светонепроницаемым материалом. - Дальнейшая тактика ведения зависит от данных ЭКГ. Инфаркт миокарда или острый коронарный синдром служит строгим показанием к госпитализации в отделение интенсивной терапии или кардиореанимацию. Транспортировка осуществляется лёжа на носилках со слегка приподнятым головным концом. Кардиогенный шок Патофизиология Кардиогенный шок может быть результатом дисфункции левого желудочка со сниженным сердечным выбросом вследствие таких причин, как инфаркт миокарда, миокардиальная ишемия, конечная стадия кардиомиопатии. Первичный осмотр Оцените качество дыхания пациента. Проверьте жизненно важные параметры пациента. Проверьте пульс. Первая помощь Обеспечьте дополнительный доступ кислорода, подготовьте пациента к эндотрахеальной интубации, при необходимости - к искусственной вентиляции легких (ИВЛ). Установите как минимум два внутривенных катетера для вливания растворов и медикаментов. По назначению врача поставьте капельницы с: внутривенными растворами (физиологический раствор, раствор Рингера); коллоидами; компонентами крови; вазопрессорами (допамин) для улучшения выброса сердца, артериального давления, почечного кровотока; инотропными препаратами (добутамин) для улучшения сократительной способности миокарда и сердечного выброса; вазодилататорами (нитроглицерин, нитропруссид) для улучшения сердечного выброса; диуретиками во избежание отеков; антиаритмическими препаратами для лечения аритмий (при необходимости); тромболитическими средствами для восстановления кровотока в коронарной артерии при инфаркте миокарда. Последующие действия Постоянно проверяйте жизненно важные параметры пациента. Возьмите кровь на клинический анализ. Установите мочевой катетер. Следите, какое количество жидкости потребляется и выделяется ежечасно. Подготовьте пациента к возможным хирургическим пособиям. Превентивные меры Объясните пациенту необходимость постоянных профилактических осмотров. Отек легких Отек легких - клинический синдром острой сердечной недостаточности, обусловленный отеком легочной ткани. Отек легких часто является следствием остановки сердца или других сердечных нарушений. Отек может развиваться как постепенно, так и стремительно. Острая форма отека легких может вызвать смерть. Патофизиология Повышается давление в легочных венах. Жидкость попадает в альвеолы, что препятствует нормальному кислородному обмену, вызывая одышку и гипоксию. Среди причин возникновения отека легких отмечают инфаркт миокарда, инфекционные заболевания, гиперволемию, отравление ядовитыми газами. Сердечные заболевания (например, кардиомиопатия) ослабляют работу сердечной мышцы и могут привести к отеку легких. Также к отеку могут привести пневмония и первичная легочная гипертензия. Первичный осмотр Оцените качество дыхания пациента, отметьте наличие или отсутствие одышки, хронической одышки, приступы ночной одышки, затрудненное дыхание, кашля. Оцените уровень сознания пациента. Проверьте жизненно важные параметры пациента, отметьте наличие или отсутствие кислородной насыщенности, увеличения центрального венозного давления, уменьшения сердечного выброса и гипотонии. Прослушайте легкие на наличие хрипов и уменьшение интенсивности дыхания. Прослушайте сердце (отметьте, ускорено ли сердцебиение). Отметьте, набухают и выступают ли шейные вены. Первая помощь Обеспечьте дополнительный доступ кислорода, подготовьте пациента к эндотрахеальной интубации, при необходимости к ИВЛ. Положите пациента на кровать в положение Фавлера. Отправьте кровь на анализ ее газового состава. По показаниям врача введите мочегонные средства, инотропы для увеличения сокращаемости сердца, вазопрессоры для улучшения сократительной способности; антиаритмические средства в случае возникновения аритмий из-за снижения сердечной деятельности, артериальные вазодилататоры (например, нитропруссид) для уменьшения периферического сосудистого сопротивления и нагрузки, морфий для уменьшения беспокойства или улучшения кровотока. Последующие действия Постоянно проверяйте жизненно важные параметры пациента. Подготовьте пациента к установке артериального катетера. Сделайте ЭКГ. Определите уровень ВНР или КГ-ргоВНР в крови. Установите мочевой катетер. Следите за потреблением и выделением жидкости каждый час. Ограничьте потребление соли и жидкости в рационе пациента. Подготовьте пациента к рентгенологическому исследованию грудной клетки и эхокардиограмме. Превентивные меры Необходимо предупреждать развитие заболеваний, ведущих к отеку легких. Пациентам, находящимся в группе риска, необходимо соблюдать бессолевую диету с ограничением жидкости в рационе. Вопросы для самоконтроля. Назовите основные причины развития острого коронарного синдрома. Какие используют методы диагностики острого коронарного синдрома на догоспитальном этапе? Составьте алгоритм неотложной помощь при остром коронарном синдроме. Назовите особенности неотложной помощи острого коронарного синдрома. Лекция 11. |
