История урологии
 Скачать 6.12 Mb. Скачать 6.12 Mb.
|
ГЛАВА 10 НОВООБРАЗОВАНИЯ МОЧЕПОЛОВЫХ ОРГАНОВМочеполовой туберкулез занимает первое место в структуре всех внелегочных форм данного заболевания. Он в основном встречается у лиц молодого трудоспособного возраста, однако в последние годы наблюдается достоверное снижение количества больных моложе 20 лет и увеличение числа пациентов старше 50 лет. 10.1. ТУБЕРКУЛЕЗ ПОЧКИ И МОЧЕВЫХ ПУТЕЙ (НЕФРОТУБЕРКУЛЕЗ) Эпидемиология. В структуре хирургических заболеваний мочевыделитель-ной системы туберкулез почки и мочевыводящих путей уступает только МКБ. Большинство клиницистов указывают на одинаковую частоту туберкулеза мо-чевыделительных органов среди обоих полов. Как в прошлые годы, так и в настоящее время туберкулезное поражение почек в 21-35 % случаев является причиной выполнения нефрэктомии. Этиология и патогенез. Возбудителем туберкулеза является Mycobacterium tuberculosis - микобактерия туберкулеза (МБТ), обладающая высокой вирулентностью и патогеннностью. В отличие от других бактерий, микобактерии туберкулеза абсолютно резистентны к стандартной антибактериальной терапии. Мочеполовой туберкулез - местное проявление туберкулезной болезни, преимущественно гематогенного генеза, начинающееся с бугорковых поражений органов. Среди органов мочевой системы в первую очередь поражается почка и лишь потом мочеточник и мочевой пузырь. Изолированного туберкулеза мочеточника или мочевого пузыря без заболевания почки не существует. Заболевание возникает обычно во время первичного периода туберкулезной инфекции, до формирования иммунитета (как правило, в детском и юношеском возрасте). Наиболее частыми входными воротами для инфицирования организма являются органы дыхания. Классификация. Среди предложенных классификаций наибольшее распространение в практической урологии получило подразделение туберкулеза почек и мочевыводящих путей на основании клинико-рентгенологических данных в зависимости от степени деструкции почечной ткани: I стадия - недеструктивный (инфильтративный) туберкулез почечной паренхимы; II стадия - начальная деструкция почечной ткани (папиллит, маленькие одиночные каверны); III стадия - сегментарная деструкция почечной ткани (больших размеров одиночная каверна, поликавернозный туберкулез в одном из сегментов почки); IV стадия - субтотальная или тотальная деструкция почки (поликавернозный туберкулез, туберкулезный пионефроз, омелотворение почки). По наличию микобактерий туберкулеза в моче выделяют МБТ+, МБТ-. В зависимости от локализации процесса различают: ■ туберкулез почки - одноили двусторонний, единственной почки, верхнего, среднего, нижнего сегмента, одной чашечки, тотальное поражение почки; ■ туберкулез мочеточника - язвенный, рубцовый, периуретерит; ■ туберкулез мочевого пузыря - язвенный, рубцовый, микроцистис с пу-зырно-мочеточниковым рефлюксом и без него; ■ туберкулез уретры - язвенный, рубцовый. Симптоматика и клиническое течение. Клиническая картина туберкулеза мочевой системы весьма многообразна, изменчива и не имеет патогномонич-ных признаков. Специфическим проявлением может быть определение мико-бактерий туберкулеза в моче. У многих больных заболевание длительно протекает под маской хронического пиелонефрита, МКБ, поликистоза, цистита и других заболеваний, а у части пациентов субъективные проявления туберкулеза мочевой системы длительное время отсутствуют вовсе. Туберкулез паренхимы почки (первичные паренхиматозные очаговые поражения) чаще всего проявляется умеренными болями в поясничной области, быстрой общей утомляемостью, потливостью, вечерней субфебрильной температурой. Туберкулезный папиллит является началом распространения туберкулезного процесса на чашечно-лоханочную систему почки. Яркая клиническая симптоматика при нем может отсутствовать, иногда наблюдаются явления интоксикации.
При кавернозном туберкулезе почки симптоматика зависит от локализации каверны и ее величины. Субкортикально расположенная каверна давит на капсулу и может вызвать боли. Распад каверн, сообщающихся с полостной системой почки, сопровождается обтурацией шейки чашечки, лоханки или мочеточника некротическими массами с развитием приступа почечной колики. Возможна макрогематурия и субфебрильная температура. Туберкулезный пионефроз - специфический гнойный процесс в расширенной деструктивно измененной полостной системе почки. Он может быть открытым, сообщаясь по мочеточнику с мочевым пузырем, или закрытым - при облитерации мочеточника. Анализы мочи в последнем случае могут быть нормальными за счет поступления в мочевой пузырь мочи здоровой почки. Выделяют общие и местные симптомы туберкулеза почек и мочевых путей. К общим относят изменения состояния больного, повышение температуры тела и артериальную гипертензию. Местные симптомы подразделяют на субъективные (боли и расстройства акта мочеиспускания) и объективные (физикальные признаки, изменения мочи). В современном клиническом течении туберкулеза мочевой системы характерно преобладание местных симптомов над общими. Более чем у 30-40 % больных заболевание протекает бессимптомно. Общее состояние у большинства больных остается удовлетворительным даже при поликавернозном туберкулезе почек. Туберкулезная интоксикация выражена слабо. Четкой связи между степенью деструкции почки и общим состоянием больных не существует. Ухудшение общего состояния наблюдается не более чем у 3-5 % больных. Повышение температуры тела имеет место у 20-30 % больных нефротуберкулезом. Чаще температура достигает субфеб-рильных значений и лишь у некоторых больных, при сочетании нефротуберку-леза с неспецифическим пиелонефритом, температура повышается до 38-39 °С и сопровождается ознобом, слабостью и головными болями.
Артериальная гипертензия наблюдается у 35-40 % больных туберкулезом почки, чаще - у женщин. В патогенезе ее развития существенную роль играет ишемия, вызванная обширным деструктивным процессом в паренхиме почки. Артериальная гипертензия отмечается также и у лиц, излеченных от нефроту-беркулеза, что связано с выраженными склеротическими изменениями почечной ткани. Боли в области поясницы отмечают 50-60 % больных. Они могут быть тупыми, ноющими или носить характер почечной колики, иногда сопровождаясь подъемом температуры. В ряде случаев почечная колика при нефротуберкулезе - единственный симптом болезни. Важным симптомом является макро- и микрогематурия, которая может быть одним из ранних признаков туберкулеза почки. Гематурия редко бывает тотальной и чаще носит интермиттирующий характер. Макрогематурия встречается у 10 % больных, в то время как микрогематурия - у 50 %. Частота этого симптома нарастает по мере развития деструктивного процесса в почке. Туберкулезный уретерит протекает малосимптомно. Отчетливая клиническая симптоматика (различного характера боли в поясничной области) появляется при образовании рубцовых сужений мочеточника, развитии гидроурете-ронефроза, присоединении хронического неспецифического пиелонефрита и хронической почечной недостаточности. Туберкулезное поражение мочевого пузыря протекает под маской хронического неспецифического цистита: непроходящие дизурические явления продолжаются не только в дневное, но и в ночное время. Характерно отсутствие улучшений в клинической симптоматике на фоне традиционной антибактериальной терапии. Диагностика туберкулеза мочевой системы основана на наличии достоверных признаков заболевания - бациллурии, наличия типичных рентгенологических признаков деструкции почечной ткани, элементов специфического воспаления слизистой мочевыводящих путей (туберкулезные бугорки, язвы и др.). Необходимо учитывать анамнестические данные: указания на перенесенный туберкулез, контакт с больными, наличие хронических урологических заболеваний, не поддающихся стандартной терапии.
В общем анализе мочи регистрируют наличие эритроцит- и лейкоцитурии, характерно снижение pH и повышение удельного веса мочи. Наиболее результативным бактериоскопическим методом выявления микобактерий туберкулеза является люминесцентная микроскопия. Бактериологические исследования мочи определяют наличие вторичной микрофлоры и ее чувствительность к антибиотикам. Чаще всего получают рост колоний E. coli. Бактериологическая диагностика подразумевает выполнение 3-5 посевов утренней мочи как минимум на две специфические для микобактерий туберкулеза питательные среды. Для ускорения культуральной диагностики используют посев на жидкие среды с радиометрической (Bactec) или флуоресцентной (MGIT) индикацией роста. Эти методы позволяют сократить срок выявления микобактерий туберкулеза до 2-3 недель, однако являются весьма дорогостоящими. Инокуляция мочи лабораторным животным не имеет преимуществ перед бактериологическими исследованиями. Для экспресс-диагностики мочеполового туберкулеза может использоваться метод ПЦР, позволяющий в течение нескольких часов идентифицировать ДНК микобактерий. По данным СПбНИИ фтизиопульмонологии, чувствительность и специфичность метода для туберкулеза почек составляет 88 % и 94 % соответственно. Положительный результат ПЦР-теста является существенным аргументом в пользу туберкулеза, но не может быть его единственным критерием, так же как и отрицательный результат не является доказательством отсутствия туберкулеза. Одним из вспомогательных методов, позволяющих подтвердить или исключить специфическую этиологию процесса при заболеваниях органов мочевыде-лительной системы, является туберкулинодиагностика. Помимо общепринятой реакции Манту с двумя туберкулиновыми единицами (ТЕ) для дифференциальной диагностики нефротуберкулеза выполняют пробу Коха с 20 ТЕ с оценкой не только местной (в месте введения), но также очаговой и общей реакций.
Серодиагностика туберкулеза мочевыделительной системы опирается на одновременную постановку четырех классических реакций - реакции непрямой гемагглютинации (РНГА), потребления комплемента (РПК), пассивного 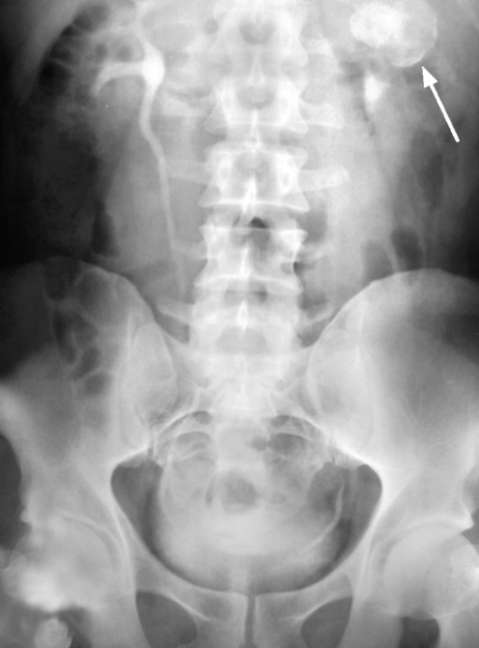 Рис. 10.1. Экскреторная урограмма. Обызвествленная каверна левой почки (стрелка) 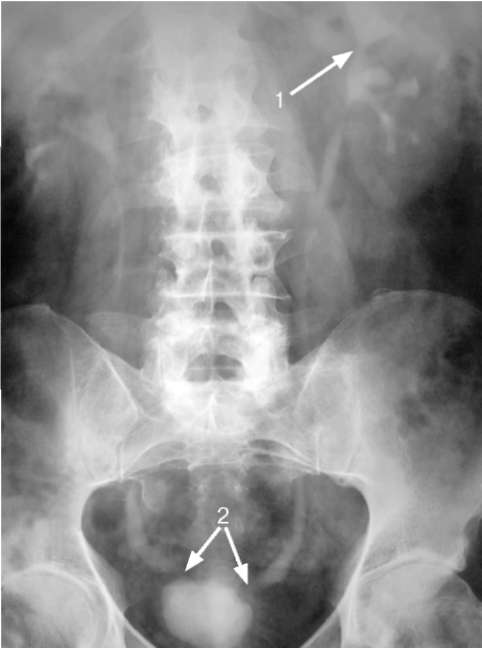 Рис. 10.2. Экскреторная урограмма. Окклюзия шейки верхней группы чашечек слева (1), стриктуры дистальных отделов обоих мочеточников (2) 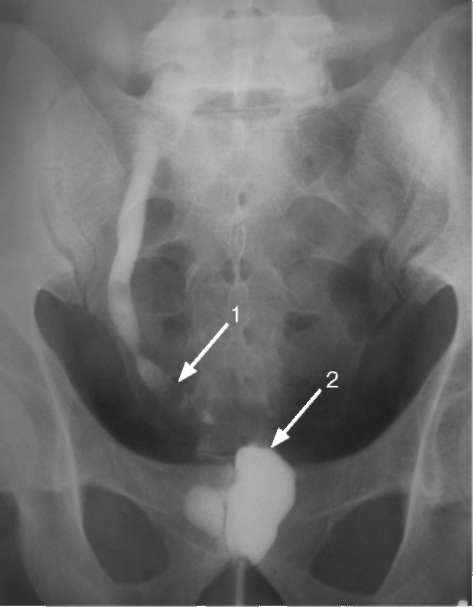 Рис. 10.3. Нисходящая цистограмма. Стриктура дистального отдела правого мочеточника (1), рубцово-сморщенный, деформированный мочевой пузырь (2) гемолиза (РПГ) и иммуноферментно-го анализа (ИФА) с использованием стандартной тест-системы. Соногра-фия позволяет выявить деформацию и расширение чашечно-лоханочной системы и контролировать в процессе лечения объем рубцово-измененного мочевого пузыря. Обзорная и экскреторная урография показывает кальцификаты в проекции мочевыводящих путей, деструкцию сосочков, окклюзию шейки чашечки с ее выключением, деформацию чашечек (множественный папиллит), деструкцию почечной паренхимы (рис. 10.1, 10.2). Любые почечные кальцификаты должны настораживать врача в отношении нефротуберкулеза. Отсутствие функции или распространенная деструкция почки указывают на необратимость туберкулезного поражения. Туберкулезный уретерит манифестирует дилатацией мочеточника выше су- женного участка, обычно в области уретеро-везикального соустья. При далеко зашедшем процессе в результате тотального фиброза формируется ригидный мочеточник с множественными стриктурами (четкообразный мочеточник). Нисходящая цистограмма позволяет оценить состояние мочевого пузыря, который может быть рубцово-сморщенным, спастичным, деформированным, асимметричным (рис. 10.3). С помощью ретроградной цистографии можно оценить степень деформации мочевого пузыря, получить представление о его емкости и определить наличие ПМР.
Ретроградная уретеропиелография в настоящее время выполняется редко. Проведение ее целесообразно при отсутствии функции почки по данным экскреторной урограммы, для определения протяженности и степени сужения мочеточника и с целью раздельного получения мочи из каждой почки. Антеградная (чрескожная) пиелография является альтернативой ретроградному контрастированию мочевыводящих путей. Она особенно удобна для визуализации нефункционирующей почки или уточнения состояния верхних мочевыводящих путей выше обструкции. Метод может быть использован для аспирации содержимого почечной лоханки и каверн с последующим его исследованием, а также введения противотуберкулезных препаратов в полостную систему почки. Почечная артериография показана для определения объема пораженной паренхимы и архитектоники почечных сосудов, особенно если планируется резекция почки. Рис. 10.4. Мультиспиральная КТ с контрастированием. Туберкулез единственной правой почки и мочеточника: определяется деструкция чашечно-лоханочной системы (1) и множественные стриктуры мочеточника (2) 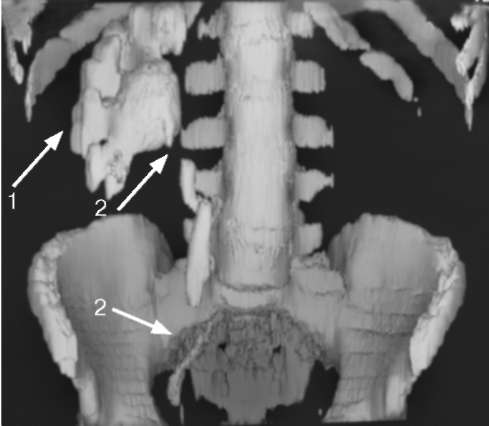 Радиоизотопные исследования (ре-носцинтиграфия, динамическая и статическая сцинтиграфия почек) позволяют получить представление о функциональном состоянии почечной ткани, помогают детализировать распространенность заболевания. Эти методы полезны также в оценке эффективности лечения заболевания. КТ применяют в сложных для дифференциальной диагностики случаях паренхиматозных заболеваний почки, прежде всего при подозрении на опухоль (рис. 10.4). Цистоскопия позволяет выявить следующие характерные изменения: бугорковые высыпания на слизистой мочевого пузыря с ее буллезным отеком, зияние или рубцовое втяжение устья мочеточника. Применение эндовезикальной мультифокальной биопсии мочепузырной стенки с последующим гистологическим исследованием биоптатов у больных нефротуберкулезом дает возможность определить не только характер, но и распространенность воспалительных и фиброзных изменений.
Дифференциальная диагностика проводится в первую очередь с неспецифическими воспалительными заболеваниями почек и мочевыводящих путей, гидронефрозом, кистами, опухолями почек и МКБ. Важным критерием служит наличие туберкулезного анамнеза. Отличительными признаками нефротубер-кулеза являются характерные изменения в анализах мочи (кислая среда мочи, микобактериурия), рост микобактерий туберкулеза на специфических питательных средах, характерная рентгенологическая картина с резкой деформацией чашечно-лоханочной системы почки и признаками деструкции паренхимы с образованием каверн. Значительная роль принадлежит методам лучевой диагностики, МРТ и эндоскопическим исследованиям. Цистоскопия с многофокусной биопсией является определяющей в дифференциальной диагностике туберкулеза с различными формами неспецифического цистита, лейкоплакией, малакоплакией и раком мочевого пузыря. Лечение. Основными целями лечения туберкулеза почек и мочевыводящих путей являются: 1) ликвидация активного воспаления, 2) абациллирование больного, 3) сохранение максимального количества почечной ткани, 4) социальная реабилитация пациента. Консервативная терапия при нефротуберкулезе весьма эффективна. Основой лечения, в том числе и при наличии хронической почечной недостаточности, является применение трех препаратов: изониазида, рифампицина и этам-бутола в стандартных дозировках, так как их концентрация в моче достаточно высока. При туберкулезе паренхимы почек и папиллите излечение достигается в 80-100 % случаев. В то же время результативность медикаментозной терапии при кавернозных поражениях невысока и составляет от 50 до 10 %. В качестве патогенетических средств во фтизиоурологии широко используют кортикостероидные гормоны, оказывающие противовоспалительное, десенсибилизирующее действие и замедляющие образование коллагена (профилактика фиброза). При нарушениях функции мочеточника показано применение препаратов, стимулирующих процессы рассасывания и репарации, а также улучшающих микроциркуляцию и проницаемость тканевых структур: экстракт алоэ, стекловидное тело, лидаза, ронидаза, гиалуронидаза, натрия тиосульфат, а также физиотерапия. При спастическом мочевом пузыре для улучшения трофики органа, подавления императивных позывов к мочеиспусканию применяют блокаторы альфа-рецепторов и холинолитики.
Хирургические методы лечения занимают важное место в лечении туберкулеза почек и мочевыводящих путей. С помощью чрескожной пункции можно аспи-рировать содержимое лоханки или каверны, дренировать их и вводить противотуберкулезные препараты. Приоритет отдается органосохраняющим операциям: резекции почки, кавернотомии и кавернэктомии. Нефрэктомия показана при потере функции почки в результате поликавернозного процесса, пионефроза или сморщивания органа. Широкое распространение при туберкулезном поражении мочеточников и мочевого пузыря получили реконструктивно-восстановительные операции. Целью их при стенозах мочеточника является резекция суженных участков с различными методами восстановления проходимости мочевых путей. Операцией выбора при стриктурах прилоханочного отдела мочеточника является резекция пиелоурете-рального сегмента - операция Андерсена-Хайнса (рис. 49, см. цв. вклейку). При более протяженных стриктурах и расширении группы нижних чашечек выполняют уретерокаликоанастомоз по Нейверту (рис. 51, см. цв. вклейку). Основной операцией при сужениях тазового отдела мочеточника является непрямой урете-роцистоанастомоз по Боари (рис. 53, см. цв. вклейку). Протяженные и множественные стриктуры мочеточника служат показанием к частичному или полному замещению его изолированным участком подвздошной кишки на брыжейке (илеоуретеропластика) (рис. 54, см. цв. вклейку). Данная операция может быть выполнена при двустороннем поражении мочеточника (рис. 55, см. цв. вклейку). Больным с рубцово-сморщенным мочевым пузырем (туберкулезным мик-роцистисом) выполняют аугментационную цистопластику - увеличение емкости мочевого пузыря с помощью участка кишки на сосудистой ножке. Прогноз определяется стадией заболевания. На ранних этапах развития нефротуберкулеза и при отсутствии грубых деструктивных изменений почек и мочевых путей адекватная консервативная терапия может приводить к полному излечению. Выраженное разрушение почечной паренхимы делает сомнительным сохранение пораженного органа.
10.2. ТУБЕРКУЛЕЗ МУЖСКИХ ПОЛОВЫХ ОРГАНОВ Эпидемиология. Туберкулез мужских половых органов составляет 1,5-2,5 % от числа всех урологических заболеваний. Социальная значимость специфических воспалительных поражений во многом определяется возрастной структурой пациентов. Наиболее часто заболевание проявляется в период наибольшей сексуальной активности, в возрасте от 20 до 50 лет, практически не встречается у детей и крайне редко наблюдается у юношей до достижения половой зрелости. Этиология и патогенез. Туберкулез мужских половых органов представляет собой местное проявление общей туберкулезной инфекции организма. Для данной локализации туберкулеза характерен гематогенный путь инфицирования. Специфический процесс начинается с бугорковых поражений придатка яичка, чем и объясняется преобладание эпидидимитов в структуре полового туберкулеза у мужчин. Заболевание, как правило, сначала развивается в каудальных отделах в результате более развитого кровоснабжения хвоста придатка. Поражение яичка всегда является вторичным и в изолированном виде, в отличие от туберкулеза предстательной железы, не встречается. При туберкулезе мужских половых органов возможно интраканаликуляр-ное распространение туберкулезного процесса через мочеточник из пораженной почки, а также лимфогенное поражение половых органов при вовлечении в процесс нижней трети мочеточника. Половой путь передачи от мужчины к женщине является казуистикой. Классификация. Наибольшее распространение в клинической урологии нашла классификация туберкулеза мужских половых органов, учитывающая локализацию процесса, его форму и фазу активности, бациллярность, функцию пораженного органа. Локализация процесса: туберкулез придатка яичка, яичка, семявыносящего протока, семенного пузырька, простаты, мочеиспускательного канала, полового члена.
Форма: продуктивная, деструктивная (абсцедирование, свищ). Стадия: обострение, ремиссия. Степень компенсации функции органа: компенсированная; субкомпенсиро-ванная; декомпенсированная. Бациллярность: МБТ +, МБТ-. Симптоматика и клиническое течение. Туберкулезу половых органов свойственно первично-хроническое развитие воспалительного процесса, который в большинстве случаев начинается с хвоста придатка яичка. Хроническая форма специфического эпидидимита характеризуется торпидным течением. Заболевание начинается исподволь, незаметно для больного, постепенным увеличением в размерах придатка яичка без болевого синдрома. Эпидидимит обычно развивается у молодых, сексуально активных мужчин, в большинстве случаев имеющих туберкулезный анамнез. Примерно в каждом пятом случае регистрируется образование гнойных свищей мошонки. Туберкулезный эпидидимит может также проявляться бесплодием ввиду формирования множественных стриктур семявыносящих путей. Гемоспермия является редким симптомом генитального туберкулеза. Однако отдельные авторы сообщают, что ее частота может превышать 10 %. При часто повторяющихся эпизодах гемоспермии следует заподозрить туберкулез даже при отсутствии других очевидных его признаков. Наиболее ранним проявлением туберкулеза предстательной железы является появление болей тупого характера в области крестца и промежности, кото- рые по мере прогрессирования деструктивного процесса становятся все более настойчивыми и интенсивными. Для начальных стадий процесса характерны гемоспермия и ранняя эякуляция. Клиника характеризуется затяжным, вялым течением, склонностью к рецидивам и обострениям. К осложнениям относят образование стриктур простатического отдела уретры, промежностных и пу-зырно-ректальных свищей.
Изолированного туберкулезного везикулита не наблюдается. Поражение семенных пузырьков, по-видимому, всегда сочетается с туберкулезом предстательной железы и/или придатка яичка. Туберкулезный везикулит характеризуется теми же клиническими проявлениями, что и туберкулез предстательной железы, но выраженность их меньшая. Косвенными симптомами поражения семенных пузырьков служат жалобы больных на гемоспермию или выделение гноя из мочеиспускательного канала во время акта дефекации, отсутствие или уменьшение количества эякулята. Туберкулезный везикулит протекает всегда в хронической форме. Как и туберкулез предстательной железы, он характеризуется длительным, вялым течением, склонностью к рецидивам и обострениям. Туберкулез чаще поражает оба семенных пузырька, значительно реже один - на стороне локализации туберкулеза придатка яичка. Туберкулезное поражение полового члена и уретры в клинической практике встречается крайне редко. Первичным проявлением туберкулеза полового члена является образование поверхностной язвы на его головке. Заболевание может прогрессировать и явиться причиной специфического кавернита с вовлечением в процесс уретры. Туберкулез мочеиспускательного канала может возникнуть вследствие распространения микобактерий из других органов урогенитального тракта. Основными осложнениями туберкулеза половых органов являются рубцовые сужения семявыносящих протоков с развитием экскреторного бесплодия. Нередко развивается инфравезикальная обструкция, приводящая к нарушению опорожнения мочевого пузыря, а при вовлечении в рубцовый процесс устьев мочеточников - к образованию гидроуретеронефроза, хронического пиелонефрита и хронической почечной недостаточности. Диагностика туберкулеза мужской половой системы включает тщательно собранный анамнез, визуальное и пальпаторное исследование половых органов. Для активного туберкулеза органов мошонки характерны следующие пальпа-торные признаки: бугристость придатка яичка (64,9 %), невозможность отдифференцировать его от яичка (74,5 %), расположение очага специфического воспаления в хвосте придатка яичка (32,9 %) или его тотальное поражение (50,0 %). Основным методом диагностики туберкулеза предстательной железы в повседневной врачебной практике остается ее пальпация через прямую кишку. Наиболее частым объективным симптомом при этом является определение изолированных плотных узлов с участками западения и размягчения. Отсутствие пальпаторных изменений не исключает наличие туберкулезного поражения, возможно, очаги воспаления локализуются в глубине паренхимы.
Дальнейшее обследование включает общеклинические анализы, изучение секрета предстательной железы, спермограммы, микроскопию осадка мочи, эякулята и отделяемого из свищей на микобактерии туберкулеза. Для активного 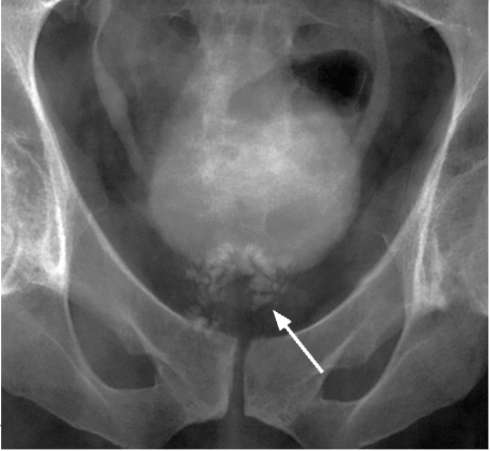 Рис. 10.5. Нисходящая цистограмма. Кавернозная форма туберкулеза предстательной железы (стрелка) туберкулеза мужских половых органов характерны лейкоцитурия и эритро-цитурия, основными источниками которых являются предстательная железа и семенные пузырьки. Высокой информативностью и достоверностью в диагностике туберкулезного поражения мужских гениталий обладают специальные бактериологические методы исследования, такие как микроскопия и посев мочи, секрета простаты и эякулята на наличие микобактерий туберкулеза. Для экспресс-диагностики туберкулеза применяется ПЦР, позволяющая в течение 4-5 часов обнаружить уникальные последовательности ДНК микобактерий туберкулезного комплекса. Метод об- ладает высокой чувствительностью (70-88 %) и высокой специфичностью (90-94 %). Частота ложноположительных реакций не превышает 6-10 %. Высокой диагностической ценностью в оценке структурного состояния половых органов мужчин обладает УЗИ: яичка с придатком, предстательной железы и семенных пузырьков. Дифференциально-диагностическими сонографическими признаками туберкулезного поражения являются очаговая неоднородность паренхимы придатка и яичка, а при деструктивных формах - наличие в них каверн. На обзорной рентгенограмме мочевых путей в проекции предстательной железы могут определяться тени обызвествленных участков с нечеткими, изъеденными контурами (рис. 10.5). Ретроградная уретро- и цистография позволяет выявить затеки рентгено-контрастного вещества в ткань предстательной железы. В диагностике туберкулеза мужских половых органов нашло применение рентгеноконтрастное исследование семенных пузырьков и семявыносящих путей - везикулография. Могут определяться отсутствие контрастирования одного или обоих семенных пузырьков, сужение и деформация их просвета, четкообраз-ность и обструкция семявыносящего протока, отсутствие его контрастирования.
Мультиспиральная КТ и МРТ позволяют выявить деструктивные изменения семенных пузырьков и предстательной железы при туберкулезном поражении. Высокой информативностью в диагностике туберкулезного поражения предстательной железы обладает пункционная биопсия. Лечение. Основным методом лечения туберкулеза мужских половых органов является специфическая противотуберкулезная терапия. Назначают длительный и непрерывный прием нескольких антибактериальных препаратов (изони-азид, рифампицин, этамбутол, пиразинамид, канамицин) в сочетании с патогенетическими средствами. Неэффективность консервативной терапии и появление деструктивных форм заболевания являются показанием к хирургическому лечению. Выпол- няют эпидидимэктомию, гемикастрацию и ТУР предстательной железы. При рубцовых сужениях семявыносящих протоков с развитием экскреторного бесплодия производят резекцию суженных участков с формированием вазоорхо-и вазоэпидидимоанастомозов. Прогноз в отношении жизни больных туберкулезом половой системы благоприятный. При двустороннем поражении придатков яичек в большинстве случаев отмечается бесплодие. Инвалидизация наступает лишь у больных с тяжелыми формами урогенитального туберкулеза. Контрольные вопросы 1. Каков патогенез мочеполового туберкулеза? 2. Как проводится диагностика туберкулеза почек и мочевых путей? 3. Какие встречаются осложнения туберкулеза мочевых путей? 4. Каковы принципы лечения нефротуберкулеза? 5. Что такое туберкулезный пионефроз? Каковы методы его лечения? 6. Расскажите о методах распознавания орхоэпидидимита туберкулезной этиологии. С какими заболеваниями его дифференцируют? Клиническая задача 1 Больная, 45 лет, обратилась с жалобами на тупые боли в левой половине поясничной области, наличие мутной мочи. В детстве перенесла туберкулез мезенте-риальных лимфатических узлов. При обследовании методом микроскопии в моче найдены микобактерии туберкулеза. На обзорной рентгенограмме брюшной полости обнаружены обызвествленные брыжеечные лимфоузлы разного диаметра. На экскреторных урограммах функция правой почки не нарушена, ее полостная система и мочеточник не изменены. Слева контрастное вещество не выделилось в течение 2 часов с начала введения. По данным УЗИ, правая почка без видимой патологии, левая включает множественные гипоэхогенные образования с неоднородным содержимым. Радиоизотопная ренография обнаруживает афункцио-нальную кривую слева, справа - норма. При цистоскопии выявлен буллезный отек в области устья левого мочеточника с участками изъязвления слизистой.
Установите диагноз и выберите тактику лечения больной. Клиническая задача 2 Больной, 32 года, обратился с жалобами на тупые боли в левой половине мошонки, периодическую субфебрильную температуру. Больным себя считает в течение 5 месяцев, когда впервые появились вышеуказанные жалобы, подъем температуры тела до 38 °С. Лечился амбулаторно и стационарно по поводу хронического эпидидимита - с кратковременным эффектом. При сборе анамнеза выяснилось, что в течение последних лет проживает в коммунальной квартире и имел контакт с больным туберкулезом легких. При объективном исследовании органы правой половины мошонки не изменены. Слева придаток увеличен, уплотнен, с участками рубцовых втяжений, имеется локальный участок плотно спаянной с ним кожи. Установите предварительный диагноз. Составьте план обследования и лечения больного. |
