История урологии
 Скачать 6.12 Mb. Скачать 6.12 Mb.
|
|
В тех случаях, когда в процессе ТУР удаляют всю ткань гиперплазированной предстательной железы, она носит радикальный характер, и операцию называют трансуретральной аденомэктомией (рис. 11.37). Трансуретральную аденомэктомию можно выполнить, используя другую технику операции, которая заключается в биполярной электроэнуклеации простаты единым блоком (TUEB). Оказавшуюся в мочевом пузыре вылущенную 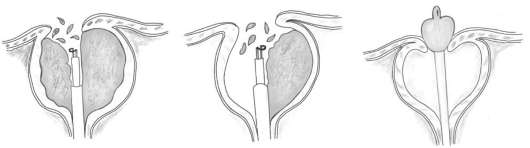 Рис. 11.37. Трансуретральная электрорезекция ДГПЖ в полном объеме (аденомэктомия) железу размельчают специальным прибором (марцеллятором) и удаляют через тубус резектоскопа. Противопоказание к выполнению трансуретральных эндоскопических операций - невозможность помещения больного в кресло из-за анкилоза тазобедренных суставов. Осложнениями трансуретрального эндоскопического лечения ДГПЖ являются кровотечения, развитие ТУР-синдрома, инфекция мочевых путей, а в отдаленном периоде - сужения мочеиспускательного канала, шейки мочевого пузыря, недержание мочи и ретроградная эякуляция. ТУР синдром (водная интоксикация организма) происходит в результате попадания гипоосмоляр-ной ирригационной жидкости через резецированные стенки вен в системный кровоток. Возникающие при этом нарушения осмолярности крови и ее электролитного состава (гипонатриемия, гипокалиемия) сопровождаются резким ухудшением состояния больного с нарушением сердечной деятельности, падением артериального давления, гемолизом крови, развитием острой почечной и печеночной недостаточности. Открытую аденомэктомию (простатэктомию) выполняют на протяжении уже более 100 лет. Смысл операции заключается в удалении (бимануальном вылущивании) гипертрофированной предстательной железы (аденомы) из ее хирургической капсулы. С этой целью использовали различные доступы. В настоящее время применяют только два - позадилонный и чреспузырный. Оба начинаются с нижнесрединного внебрюшинного разреза. При позадилонном доступе мочевой пузырь не вскрывают, а гиперплазированную предстательную железу удаляют после вскрытия передней поверхности хирургической капсулы аденомы.
Наибольшее распространение получил чреспузырный доступ. После вскрытия мочевого пузыря и его ревизии капсулу аденомы вскрывают электроножом или тупо пальцем. Аденоматозную ткань вылущивают по частям или единым блоком и удаляют (рис. 11.38, а, б). По уретре в мочевой пузырь устанавливают катетер Фолея, на края ложа удаленной аденомы накладывают гемостатиче-ские швы (рис. 11.38, в). Мочевой пузырь ушивают наглухо, а дренирование его осуществляют за счет введенного по мочеиспускательному каналу трехходового катетера Фолея (рис. 11.38, г). Преимуществами чреспузырной аденомэктомии являются хороший осмотр предстательной железы и мочевого пузыря, при необходимости возможность удаления камней, опухолей, дивертикулов, визуальный контроль за всеми этапами удаления аденомы, ревизия раны и выполнение тщательного гемостаза путем ушивания стенок ложа и кровоточащих сосудов. 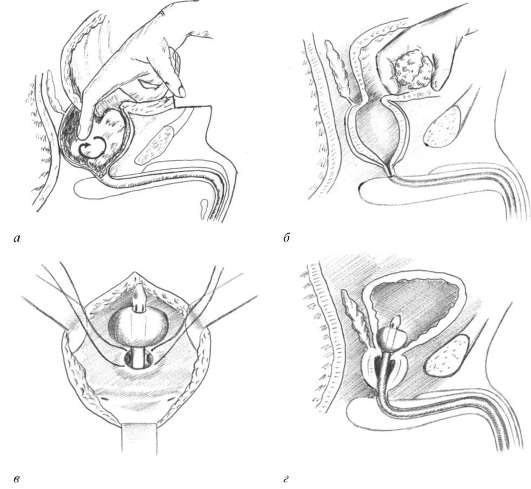 Рис. 11.38. Этапы чреспузырной аденомэктомии: а - энуклеация аденоматозной ткани единым блоком; б - извлечение аденомы через надлобковую рану мочевого пузыря; в - гемостатические швы изнутри мочевого пузыря на ложе аденомы; г - дренирование мочевого пузыря по уретре трехходовым катетером Фолея Операцию заканчивают дренированием мочевого пузыря путем эпицистосто-мии и/или установления по уретре трехходового катетера Фолея. Предпочтителен последний вид дренирования. Основными осложнениями чреспузырной аденомэктомии являются ранние и поздние кровотечения, тромбоэмболия легочной артерии, инфекционно-вос-палительные процессы, а в отдаленном периоде - рубцовая деформация ложа удаленной аденомы, недержание мочи, цистит и камнеобразование. Характерное осложнение позадилонной аденомэктомии - остеит лонных костей. Прогноз благоприятный при правильно выбранном и своевременном лечении. В редких случаях после аденомэктомии может возникнуть рецидив заболевания, который обусловлен неполным удалением гиперплазированной ткани. При отсутствии лечения прогноз неблагоприятный и связан с прогрес-сированием заболевания, развитием гидроуретеронефроза, хронического пиелонефрита и терминальной хронической почечной недостаточности.
11.6.2. Рак предстательной железы Эпидемиология. Рак предстательной железы (РПЖ) - одно из самых частых онкологических заболеваний у мужчин. В структуре онкологической заболеваемости среди мужского населения в мире он занимает третье место, в США - первое, в Западной Европе - второе и в России - четвертое, уступая только раку легкого, желудка и кожи. Отличительные особенности РПЖ - существенные географические и этнические различия. По сравнению с азиатскими странами (Китай, Япония), РПЖ в США встречается в 100 раз чаще, превышая 100 случаев на 100 000 населения. Частота заболевания у этнических китайцев (японцев), эмигрировавших в США, увеличивается, но не достигает показателей коренного населения. Наиболее часто РПЖ встречается у представителей черной расы, но самая высокая заболеваемость наблюдается в популяции аф-роамериканцев (116/100 000), что почти в 2 раза выше, чем среди белых американцев. Если в мире ежегодный прирост РПЖ составляет 3 % в год, то в России 6-8 %, и по темпу прироста он занимает первое место среди всех злокачественных новообразований у мужчин. До 60 % больных с впервые выявленным РПЖ имеют III и IV стадии заболевания. Этиология и патогенез. Возникновение и рост РПЖ связаны с дисбалансом половых гормонов в процессе старения мужского организма. Андрогенная стимуляция служит одним из пусковых механизмов в развитии заболевания. Подтверждением тому является отсутствие случаев заболеваемости РПЖ у кастрированных мужчин (евнухов). В развитии опухоли основную роль играет тестостерон, который в клетках предстательной железы под воздействием фермента 5-а-редуктазы превращается в значительно более функционально активный андроген дегидротестостерон. К основным факторам риска РПЖ относятся возраст, генетическая предрасположенность и особенности питания. Постоянное присутствие в рационе витамина Е и селена снижает риск развития РПЖ, и, наоборот, он увеличивается при избыточном потреблении жирной, копченой, жареной мясной пищи и молока, но не зависит от курения и злоупотребления алкоголем. Установлено, что 9-10 % РПЖ обусловлены генетическими причинами, однако ген, связанный с развитием РПЖ, пока не обнаружен. Вероятность заболевания увеличивается в 2-3 раза, если у родственников первой линии (отец, родной брат) РПЖ был диагностирован в молодом возрасте (до 50 лет), и в 7-8 раз, если были больны два и более кровных родственников.
Возможно, РПЖ переходит в клинические формы в результате прогрессии латентных опухолей под воздействием эндо- и экзогенных факторов. Это подтверждается тем, что среди этнических китайцев, проживающих в США, заболеваемость манифестированным РПЖ в 7 раз, а у японцев в 3 раза выше, чем соответственно в Китае и Японии. Предстательная железа состоит из пяти зон: центральной, периферической, переходной, периуретральной и передней фибромускулярной стромы (рис. 11.39). Центральная и периферическая зоны - наиболее крупные участки простаты - вместе составляют около 95 % железистой ткани предстательной железы. Центральная зона окружает семявыносящие протоки на их пути от основания 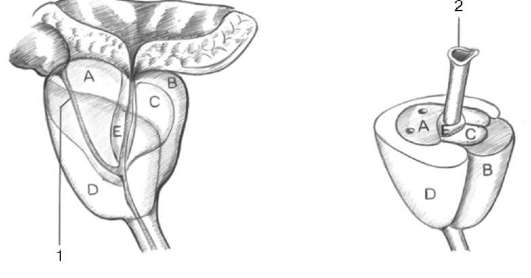 Рис. 11.39. Зональная анатомия предстательной железы по J. McNeal: А - центральная; В - фибромускулярная; С - переходная; D - периферическая; Е - парауретральная зона. 1 - семявыделительный проток; 2 - простатическая часть мочеиспускательного канала простаты к семенному бугорку. Она занимает 15-20 % объема железы, однако РПЖ в ней встречается не более чем в 5-10 % случаев. Периферическая зона - пальпируемая часть железы через прямую кишку. Она окружает центральную зону, включает основную часть железистой ткани, и в ней берут начало около 70-80 % аденокарцином простаты. Переходная зона - парные участки предстательной железы, которые располагаются по бокам от простатической уретры на уровне семенного бугорка, - занимают оставшиеся 5 % железы. Самой частой патологией этой зоны является ДГПЖ, которая может приводить к значительному ее увеличению, иногда превышающему по объему остальные участки простаты. В этой зоне рак развивается реже, чем ДГПЖ, и частота его составляет около 20 %. Периуретральные железы располагаются между простатической уретрой и проксимальным гладкомышечным сфинктером мочевого пузыря. Фибромус-кулярная строма занимает переднюю поверхность простаты и состоит преимущественно из мышечной ткани. Аденокарциномы в двух последних зонах не развиваются.
РПЖ и ее доброкачественная гиперплазия развиваются из разных отделов предстательной железы, представляют собой разные по сути и локализации заболевания одного органа, поэтому удаление доброкачественной гиперплазии (адено-мэктомия) не является профилактикой РПЖ. В патогенезе РПЖ важную роль играют так называемые переходные состояния: простатическая интраэпители-альная гиперплазия и атипичная пролиферация желез. Они характеризуются дисплазией разной степени выраженности, нарушением структуры эпителия и считаются предраковыми заболеваниями. Простатическая интраэпителиальная неоплазия (ПИН) представляет собой пролиферацию секреторного эпителия простатических протоков и ацинусов (в пределах эпителиального слоя), при этом происходящие цитологические изменения неотличимы от таковых при карциноме. Различают ПИН 1-й, 2-й и 3-й степени. Клиническое значение имеет только ПИН высокой, 2-й и 3-й степени, так как у этой категории пациентов при повторной биопсии в 30-90 % случаев выявляется РПЖ. Классификация. Для стадирования РПЖ используется клинико-морфологи-ческая классификация TNM (2010): Т - первичная опухоль: Тх- первичная опухоль не может быть оценена; Т0 - нет данных о первичной опухоли; Т1 - опухоль не определяется клинически посредством пальцевого ректального исследования или методами получения диагностического изображения;  Т1а - случайно выявленная опухоль (при ТУР предстательной железы), занимающая менее 5 % резецированной ткани; - случайно выявленная опухоль (при ТУР предстательной железы), занимающая более 5 % резецированной ткани;  Т1с - опухоль, обнаруженная при помощи игольчатой биопсии в связи с высоким уровнем ПСА; Т2 - опухоль ограничена предстательной железой1;  Т2а - опухоль занимает не более половины одной доли; T2b- опухоль занимает более половины одной доли;
 Т2с - опухоль локализуется в обеих долях; 1 Опухоль, которая была обнаружена в одной или обеих долях при проведении игольчатой биопсии, но которая не определяется посредством пальцевого ректального обследования или методами получения диагностического изображения, классифицируется как Т1с. Т3- опухоль прорастает за пределы капсулы предстательной железы1;  Т3а- экстракапсулярное распространение опухоли; Т3b- экстракапсулярное распространение опухоли с инвазией семенных пузырьков;  Т4- опухоль неподвижна или распространяется в отличные от семенных пузырьков прилежащие структуры: шейку мочевого пузыря, наружный сфинктер, прямую кишку, мышцу поднимающую анус и/или стенку таза. N - регионарные лимфоузлы2: Nx- регионарные лимфоузлы не могут быть оценены; N0 - нет метастаза в регионарные лимфоузлы; N1- метастаз в регионарные лимфоузлы. М - отдаленные метастазы3: Mx- отдаленные метастазы не могут быть оценены; M0 - нет отдаленных метастазов; M1 - обнаружены отдаленные метастазы; M1a- метастазы в отдаленный лимфоузел/отдаленные лимфоузлы; M1b - метастазы в кость/кости; M1c - метастазы другой локализации/других локализаций. Широкое распространение в клинической урологии для определения степени агрессивности РПЖ получила шкала Глисона. Она представляет собой количественную оценку степени злокачественности опухоли и складывается из суммы баллов двух наиболее распространенных по частоте встречаемости ее гистологических градаций (от 1 до 5 баллов). Показатели шкалы Глисона варьируют в интервале от 2 до 10 баллов. Чем больше баллов по шкале Глисона, тем опухоль менее дифференцирована и, значит, более агрессивна. В практической деятельности нашла применение клинико-морфологиче-ская характеристика РПЖ (табл. 11.3).
В зависимости от особенностей клинического течения различают латентный (бессимптомньгй) и клинически значимый РПЖ. Латентный РПЖ (Т1-2а, G< 6, объем опухоли менее 0,5 см3) характеризуется малой вероятностью 1 Инвазия в верхушку предстательной железы или в капсулу (но не за ее пределы) предстательной железы классифицируется не как Т3, а как Т2. 2 Регионарные лимфоузлы - это узлы малого таза, которые по существу являются тазовыми узлами, расположенными ниже разветвления общих подвздошных артерий. Латеральность не влияет на N-классификацию. 3 При классификации следует использовать высшую категорию, если метастазиро-ван более чем один участок. прогрессирования и развития осложнений и чаще всего обнаруживается только при аутопсии. Практически 85-90 % больных остаются клинически здоровыми до конца жизни, и, как правило, им не требуется медицинского вмешательства. Пятилетняя выживаемость в этой группе составляет 100,0 % независимо от того, получали они лечение или нет. Клинически значимый РПЖ - прогрессирующий, с тяжелыми осложнениями и требует немедленного лечения. Таблица 11.3. Клинико-морфологические виды рака предстательной железы 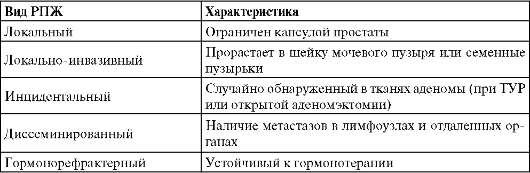 Появление симптомов РПЖ указывает на прогрессирование заболевания. Пальцевое ректальное исследование эффективно при опухолях каменистой плотности, объемом более 0,2 см3, локализующихся в периферической зоне простаты. При обнаружении патологических изменений в простате РПЖ выявляется в 15-40 % случаев, но при отсутствии симптомов заболевания (при скрининге) его частота составляет только 0,1-4 %. Симптоматика и клиническое течение. В начальных стадиях РПЖ протекает бессимптомно. Симптомы начинают появляться при прогрессировании заболевания. Сдавливание опухолью мочеиспускательного канала приводит к возникновению инфравезикальной обструкции. Она проявляется учащенным, затрудненным мочеиспусканием, слабой струей мочи и чувством неполного опорожнения мочевого пузыря. В редких случаях возникает острая задержка мочеиспускания. Дальнейшее распространение опухоли характеризуется болями в промежности, крестце, над лоном, в головке полового члена, гемоспермией, гематурией и эректильной дисфункцией. Сдавливание устьев и предпузырных отделов мочеточников приводит к развитию гидроуретеронефроза, хронического пиелонефрита и хронической почечной недостаточности. Вовлечение в опухолевый процесс стенки прямой кишки вызывает сужение его просвета, проявляющееся тенезмами и запорами. Излюбленной локализацией метастазов РПЖ является костная ткань, прежде всего кости таза, позвоночника, ребер, черепа. Метастазы вызывают упорные, интенсивные боли, которые в ряде случаев могут быть единственным и первым признаком заболевания. Реже метастазирование происходит в легкие, печень, головной мозг. В результате поражения лимфоузлов развиваются лимфостаз и отек нижних конечностей. Параплегия свидетельствует о компрессии спинного мозга.
Диагностика. Симптомы РПЖ появляются лишь на поздних стадиях заболевания. Для выявления его ранних форм требуется активная диагностическая позиция, то есть использование скрининга заболевания. Он заключается в широком профилактическом осмотре мужского населения старше 50 лет с выяснением факторов риска заболевания (наследственность, особенности питания и др.), проведении пальцевого ректального исследования простаты, взятии крови для определения ПСА и УЗИ. При пальцевом ректальном исследовании опухоль пальпаторно определяется, только начиная со стадии Т2, когда можно выявить небольшие очаговые плотные участки в предстательной железе. Последняя может быть асимметрична и увеличена за счет сопутствующей ДГПЖ. Частое сочетание этих заболеваний обусловливает тот факт, что больные обращаются к урологу по поводу вызванных ДГПЖ расстройств мочеиспускания, а РПЖ выявляется во время обследования. При дальнейшем распространении неопластического процесса пальпа-торные данные без всяких сомнений свидетельствуют о его природе. Опухоль определяется в виде плохо смещаемых плотных бугристых участков различных размеров. На более поздних стадиях она занимает всю предстательную железу, приобретает каменистую плотность, лишена подвижности, распространяется на семенные пузырьки и может при прорастании в стенку прямой кишки ограничивать ее подвижность и суживать просвет кишки. |
