История урологии
 Скачать 6.12 Mb. Скачать 6.12 Mb.
|
|
Рис. 11.27. КТ. Мышечно-инвазивная экзофитная опухоль мочевого пузыря (стрелка) 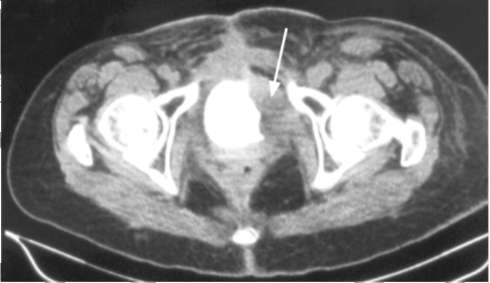 Рис. 11.28. КТ. Мышечно-инвазивная инфильтративная опухоль мочевого пузыря (стрелка) образований различных размеров с неровными контурами (рис. 11.27), а эндофитные - на фоне контрастирования создают картину «срезанной» стенки мочевого пузыря с неровными контурами (рис. 11.28). Аналогичные изменения определяются и при МРТ (рис. 11.29). Уретроцистоскопия под наркозом с биопсией измененных участков уро-телия является основным методом диагностики и определения стадии РМП. Поверхностные немышечно- инвазивные опухоли определяются как нежно-ворсинчатые на тонкой ножке или с небольшим основанием образования с хорошо видимыми питающими их сосудами (рис. 23, см. цв. вклейку). Мышечно-инвазивные опухоли значительно больших размеров, имеют грубые ворсинки и широкое основание (рис. 24, см. цв. вклейку). Поверхность их может быть с участками кровоизлияний, некрозов и инкрустаций. Слизистая оболочка вокруг их основания гипереми-рована, отечна, с хорошо видимыми расширенными венозными сосудами. Результаты цистоскопии с указанием вида, локализации, размеров и количества опухолей отображаются на графической диаграмме мочевого пузыря. Макрогематурия является неотложным показанием к цистоскопии для выявления источника кровотечения. Многофокусная биопсия с последующим гистологическим исследованием материала позволяет наиболее точно определить тип, степень инвазии и дифференцировки опухоли.
Цистоскопия в обычном свете и лучевые методы обследования не позволяют выявлять папиллярные образования менее 0,3 см в диаметре и плоские опухоли (рак in situ). С этой целью применяется флюоресцентная цистоскопия (фотодинамическая диагностика), с помощью которой можно обнаружить поверхностный 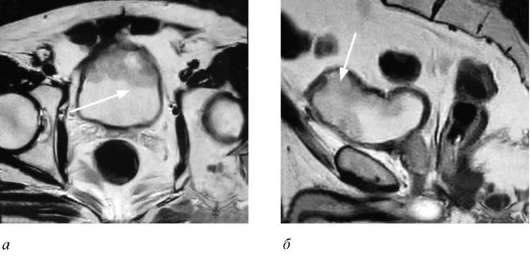 Рис. 11.29. МРТ: а - аксиальная проекция; б - сагиттальная проекция. Мышечно-инвазивная опухоль мочевого пузыря (стрелки) рак (СIS,Та, Т1) у 97 % больных. Она проводится при освещении полости мочевого пузыря сине-фиолетовым светом после предварительного внутрипузыр-ного введения 5-аминолевуленовой кислоты, избирательно накапливающейся в опухолевых клетках. В результате наступает флюоресценция опухолевых тканей, невидимых при обычной цистоскопии. Метод широко используется не только для ранней диагностики первичных и рецидивных опухолей, но и для более точного определения их границ во время ТУР (рис. 26, см. цв. вклейку). Метастатические поражения лимфатических узлов и органов выявляются с помощью лучевых методов диагностики, а костные изменения - путем рентгенографии и остеосцинтиграфии. Дифференциальный диагноз опухоли мочевого пузыря следует проводить с хроническими воспалительными процессами в мочевом пузыре: туберкулезом, простой язвой, эндометриозом мочевого пузыря, хроническим геморрагическим, интерстициальным и гранулематозным циститом. Туберкулезные гранулемы или туберкулезные язвы сочетаются со специфическими изменениями почки и мочеточника, а в моче находят большое количество лейкоцитов и микобактерии туберкулеза. Простая язва мочевого пузыря отличается отсутствием инфильтративного роста. При поздних стадиях РМП следует исключить прорастание опухолей из соседних органов: толстой кишки, шейки матки, влагалища, предстательной железы. Любые подозрительные опухолевидные образования (лимфома, лейо-миома, нефрогенная аденома и др.), метаплазия эпителия (лейкоплакия, мала-коплакия) требуют выполнения биопсии для верификации диагноза. Наличие опухоли возле устья мочеточника заставляет исключить новообразования верхних мочевых путей, имплантационно распространившиеся в мочевой пузырь.
Лечение РМП комбинированное и направлено на радикальное удаление опухоли, предупреждение рецидивов, метастазирования и прогрессирования заболевания. Основным методом является оперативное лечение. Хирургическая тактика принципиально отличается у больных с поверхностным и мышечно-инвазивным РМП. Основными прогностическими факторами, определяющими риск прогрессирования заболевания, являются степень инвазии Т и дифференцировки G опухоли, их количество, размер и скорость рециди-вирования после удаления, наличие фокусов рака in situ (CIS). В зависимости от них пациенты с поверхностным (неинвазивным) РМП делятся на группы с высоким и низким риском прогрессирования заболевания. Carcinoma in situ (CIS), в отличие от других видов поверхностных опухолей (Та, Т1), всегда имеет низкую дифференцировку и может встречаться в ассоциации с основным новообразованием, что нередко требует выполнения радикальной цистэктомии. Трансуретральная электрорезекция стенки мочевого пузыря с опухолью в пределах здоровых тканей с последующей внутрипузырной иммуноили химиотерапией является основным методом лечения больных поверхностным (неинвазивным) РМП. Операция заключается в последовательном срезании участков опухоли петлей резектоскопа вплоть до ее основания (рис. 25, см. цв. вклейку). Кровоточащие сосуды коагулируют. Основание резецируют вместе с мышечным слоем мочевого пузыря по окружности, отступя от опухоли 1,5-2 см, и в отдельной емкости отправляют на гистологическое исследование. Для того чтобы не про- пустить опухоли менее 0,2-0,3 см в диаметре и рак in situ, ТУР выполняют под флюоресцентным контролем (рис. 26, см. цв. вклейку). Характерной особенностью РМП является высокая частота рецидивов после ТУР - они возникают у 40-70 % больных в разные сроки послеоперационного периода. Именно поэтому пациентам с низким риском сразу (не позже 24 часов) после ТУР выполняется однократная профилактическая внутрипузырная инстилляция химиопрепарата (митомицин С), которая уменьшает скорость рецидивирования опухоли в 2 раза. При высоком риске в послеоперационном периоде с целью профилактики рецидивов назначается адъювантная внутрипу-зырная иммуноили химиотерапия. Внутрипузырная иммунотерапия проводится вакциной БЦЖ в течение 6 недель (1 раз в 7 дней) в дозе 75-120 мг с последующей ежемесячной инстилляцией.
БЦЖ-терапия является самым эффективным методом профилактики рецидивов поверхностного РМП, однако сопровождается рядом осложнений. У большинства пациентов развивается цистит, частота которого возрастает с увеличением числа инстилляций и дозы вводимого препарата. Среди общих осложнений наиболее часто наблюдается лихорадка, обычно не превышающая 38,5 °С. Купирование гипертермической реакции достигается приемом традиционных жаропонижающих средств, и в первую очередь парацетамола. Поводом к прекращению инстилляций - временно или окончательно - могут послужить сохраняющаяся более двух суток лихорадка, полиорганные боли, отчетливо выраженное недомогание, боли в суставах и кожные высыпания. При неэффективности внутрипузырной иммуноили химиотерапии используется фотодинамическая терапия в профилактическом режиме. После внутривенного введения фотосенсибилизатора (фотогема) производится облучение слизистой оболочки мочевого пузыря лазерным зондом. Поверхностные низко- и недифференцированные опухоли, поражающие весь уротелий (мультифокальный рост), часто и быстро рецидивирующие, в сочетании с раком in situ или с тенденцией к прогрессированию являются показанием к их удалению вместе с мочевым пузырем, то есть к радикальной цистэктомии. Лечение мышечно-инвазивного РМП более сложное. Оно заключается в соче-танном или раздельном применении хирургического, химио- и/или лучевого лечения. Органосохраняющее оперативное лечение (ТУР стенки мочевого пузыря с опухолью и его открытая резекция) хотя и позволяет сохранить мочевой пузырь, не является радикальным и применяется в комбинации с адъювантной химио- и лучевой терапией у пожилых пациентов с тяжелым соматическим статусом и в связи с продолжающимся кровотечением. Рецидивы опухоли после открытой резекции мочевого пузыря по поводу мышечно-инвазивного рака возникают у 50-80 % больных.
Цистэктомия с различными методами деривации мочи является основным и единственным радикальным методом лечения больных инвазивным РМП. Радикальная цистэктомия включает удаление мочевого пузыря с участком прилегающей брюшины и паравезикальной клетчаткой, регионарных лимфоузлов, предстательной железы и семенных пузырьков (у мужчин), яичников, маточных труб, матки и передней стенки влагалища (у женщин) (рис. 71, 80, см. цв. вклейку). В настоящее время в клиниках, имеющих большой опыт выполнения данной операции, удалось добиться низкой послеоперационной летальности, не превышающей 2-3 %, а ранние и поздние осложнения уменьшить до 25-30 %. После удаления мочевого пузыря возникает проблема отведения мочи. В настоящее время выделяют следующие методы надпузырной деривации мочи: ■ пересадка мочеточников в непрерывный кишечник (сигмовидную кишку) - билатеральный уретеросигмоанастомоз; ■ формирование наружных мочевых свищей с постоянным выделением мочи (влажная уростома). К ним относятся: двусторонняя уретерокутанеос-томия или уретероилеокутанеостомия (операция Бриккера); ■ гетеротопическая цистопластика - создание в брюшной полости кишечного резервуара для мочи с выводом его на кожу, способного удерживать мочу за счет специально сформированного клапана (сухая уростома). У этих пациентов отсутствует подтекание мочи. Ее они должны периодически выпускать катетером через имеющийся кожный свищ; ■ ортотопическая цистопластика - создание из различных отделов желудочно-кишечного тракта искусственного мочевого пузыря, соединенного с мочеиспускательным каналом, что позволяет больному самостоятельно мочиться. Последний метод является наиболее эффективным как в медицинском, так и социальном аспекте и широко распространен во всем мире. Чаще всего с этой целью используется участок подвздошной кишки на брыжейке, который S-об-разно укладывают, рассекают по антибрыжеечному краю (детубуляризируют) и сшивают с образованием округлого резервуара, по форме напоминающего мочевой пузырь. С боков в него имплантируют мочеточники и соединяют с мочеиспускательным каналом. Детубуляризация и реконфигурация сегмента кишки позволяют создать искусственный мочевой пузырь достаточной емкости и низкого давления, что позволяет осуществлять контролируемое самостоятельное мочеиспускание по уретре и значительно уменьшает вероятность недержания мочи (рис. 72-76, см. цв. вклейку).
Дистанционная лучевая терапия в качестве самостоятельного метода применяется при уротелиальных мышечно-инвазивных опухолях, но по своей эффективности уступает радикальной цистэктомии. Системная химиотерапия как составное звено комплексного лечения злокачественных опухолей мочевого пузыря предусматривает внутривенную либо внутримышечную доставку цитостатических веществ различной природы. В системной химиотерапии переходно-клеточного РМП использован принцип полихимиотерапии. Наиболее действенной оказалась комбинация M-VAC (ме-тотрексат, винбластин, адриамицин, цисплатин). В последнее десятилетие стали применять не уступающий по эффективности и значительно менее токсичный гемцитабин трифосфат. Другой активной группой препаратов для лечения РМП являются таксоиды, представляющие новый класс антинеопластичес-ких лекарств со сходным механизмом действия, - паклитаксел и доцетаксел. В отдельных случаях лучевую или системную полихимиотерапию используют в пред- и послеоперационном периодах для уменьшения размеров, инвазии опухоли и профилактики местных рецидивов. Прогноз. После ТУР поверхностных опухолей мочевого пузыря больные проходят регулярные, раз в 3 месяца, обследования в течение первого года. Им выполняют УЗИ мочевого пузыря и цистоскопию с мультифокальной биопсией слизистой. В последующем при отсутствии рецидивов интервал между обследованиями увеличивают до 6 месяцев и более. Пятилетняя выживаемость после ТУР поверхностных опухолей с последующей адъювантной химиоили БЦЖ-терапией составляет 80-98 %. Больные, перенесшие радикальную цис-тэктомию по поводу инвазивного РМП, также должны находиться под постоянным диспансерным контролем. Пятилетняя выживаемость их зависит от установленной патологоанатомической стадии опухоли и составляет при pTis- pT1- 70-95 %, pT2 - 60-70 %, pT3 - 30-50 % и pT4 - 20-25 %.
11.5. ОПУХОЛИ МОЧЕИСПУСКАТЕЛЬНОГО КАНАЛА Опухоли мочеиспускательного канала встречаются редко и составляют менее 1 % от всех новообразований мочевыводящих путей. У женщин опухоли уретры выявляются чаще, чем у мужчин. Этиология и патогенез. Факторами риска развития рака уретры являются хронические воспалительные заболевания, стриктуры и свищи мочеиспускательного канала. Частая причина появления опухолей в задней уретре - вовлечение ее в бластоматозный процесс местно распространенным РМП. Плоскоклеточный рак развивается из дистальных отделов уретры, выстланных плоским эпителием, и составляет 80 % новообразований мочеиспускательного канала. Переходно-клеточный возникает из соответствующего эпителия ее проксимальных отделов и встречается в 15 % случаев. Аденокарцинома образуется из железистой ткани предстательной железы у мужчин и парауретральных желез у женщин и обнаруживается примерно в 5 % наблюдений. Опухоли мочеиспускательного канала у мужчин, как правило, локализуются в бульбозном и мембранозном его отделах, реже в висячем и простатическом. Из доброкачественных опухолей уретры у мужчин чаще всего встречаются остроконечные кондиломы. Они имеют вид мелковорсинчатых округлых образований и располагаются в области наружного отверстия мочеиспускательного канала или в ладьевидной ямке. Классификация опухолей уретры. Различают доброкачественные и злокачественные опухоли мочеиспускательного канала. Злокачественные опухоли классифицируют по системе ТNМ. T (tumor) - первичная опухоль: Тx- первичная опухоль не может быть оценена; Т0- нет данных о первичной опухоли; Та- неинвазивная папиллярная, полиповидная или бородавчатая карцинома; Тis- карцинома in situ; Т1- опухоль распространяется на субэпителиальную соединительную ткань; Т2- опухолевая инвазия губчатого тела, простаты, периуретральных мышц;
Т3- опухолевая инвазия пещеристого тела, простаты, тканей за простатической капсулой, передней стенки влагалища, шейки мочевого пузыря; Т4- опухоль распространяется на другие смежные органы. N (nodulus) - регионарные лимфатические узлы (паховые и тазовые): Nx- регионарные лимфатические узлы не могут быть оценены; N0- нет метастазов в регионарных лимфатических узлах; N1- метастаз в одном регионарном лимфатическом узле не более 2 см в наи большем измерении; N2- метастаз в одном регионарном лимфатическом узле более 2 см в наибольшем измерении или метастазы во многих лимфатических узлах; M (metastases) - отдаленные метастазы: Мх- отдаленные метастазы не могут быть оценены; М0- нет отдаленных метастазов; М1- отдаленные метастазы. Симптоматика и клиническое течение. В начальных стадиях рак уретры у мужчин проявляется скудными серозными выделениями из мочеиспускательного канала, болями и затруднением при мочеиспускании. На более поздних стадиях заболевания выделения становятся обильными, приобретают гнойно-кровянистый характер, а интенсивность болей усиливается. Опухоль пальпа-торно определяется в виде уплотнения по ходу мочеиспускательного канала. Дальнейший ее рост приводит к инфильтрации стенки уретры, присоединению инфекции, развитию гнойного уретрита, периуретральных абсцессов и свищей, а в ряде случаев к задержке мочеиспускания. Опухоли мочеиспускательного канала у женщин в большинстве случаев располагаются в области его наружного отверстия. К доброкачественным относятся полипы, реже папилломы, карункулы и кондиломы. Такая опухоль, как правило, имеет ножку и часто кровоточит. Злокачественные новообразования проявляются болями в области уретры, дизурией и уретроррагией. На более поздних стадиях боли усиливаются, а гнойно-кровянистые выделения становятся обильными. Задержка мочеиспускания развивается редко, напротив, инфильтрация стенки уретры может привести к недержанию мочи. При распространении опухолевого процесса на влагалище может сформироваться уретровлага-лищный свищ, который также проявляется недержанием мочи.
Диагностика опухолей, расположенных в области наружного отверстия мочеиспускательного канала, не вызывает трудностей. Они, как правило, хорошо видны невооруженным глазом. Новообразования уретры, локализованные проксимально, могут быть диагностированы пальпаторно. При осмотре больного раком уретры следует обратить внимание на количество и характер выделений из мочеиспускательного канала и состояние паховых лимфатических узлов. Обязательно проведение влагалищного и ректального исследования. |
