История урологии
 Скачать 6.12 Mb. Скачать 6.12 Mb.
|
|
11.3. ОПУХОЛИ ПОЧЕЧНОЙ ЛОХАНКИ И МОЧЕТОЧНИКА Эпидемиология. Первичные опухоли верхних мочевых путей относительно редки - около 3 % всех онкоурологических заболеваний. Новообразования почечной лоханки составляют 6-8, а опухоли мочеточника - 1-2 % всех но- вообразований почек и верхних мочевых путей. Они с одинаковой частотой обнаруживаются справа и слева, а в 2-4 % случаев встречается двустороннее поражение. Рак верхних мочевых путей встречается преимущественно у лиц среднего и пожилого возраста и чрезвычайно редко - у детей. У мужчин новообразования почечной лоханки и мочеточника наблюдаются в три раза чаще, чем у женщин. Значительно чаще, чем в других местах, опухоли почечной лоханки и мочеточника встречаются в странах Балканского полуострова, причем в равной степени как у мужчин, так и у женщин. Это связывают с распространенной в данном регионе эндемической балканской нефропатией. Заболевание наблюдается на территории Румынии, Болгарии, стран бывшей Югославии среди людей, занятых, как правило, в сельском хозяйстве. Карциномы почечной лоханки и мочеточников возникают у 40 % больных, страдающих балканской эндемической нефропатией. Этиология и патогенез новообразований верхних мочевых путей изучены недостаточно. Известен ряд факторов, предрасполагающих к развитию первичных опухолей почечной лоханки и мочеточника, например эндо- и экзогенные канцерогены, застой мочи, хронические инфекции, гормональные нарушения и др. Установлено, что в ряде случаев рак верхних мочевых путей обусловлен воздействием канцерогенов, которые повреждают ДНК клеток уротелия и инициируют опухолевый рост. Этим можно объяснить появление множественных новообразований и частое их имплантационное рецидивирование вниз по мочеточнику в мочевой пузырь. Примерно у половины больных с новообразованиями чашечек и лоханки одновременно выявляется аналогичный бластома-тозный процесс в мочеточнике и мочевом пузыре.
Факторами риска являются работа в нефтеперерабатывающей отрасли, пластиковой индустрии или деятельность, связанная с продолжительным воздействием угольной пыли. Уротелий весьма чувствителен к таким химическим канцерогенам, как бензидин, аминобифенил, нитробифенил и другим, находящимся в моче. Важную роль в развитии переходно-клеточного рака отводят длительности контакта канцерогенов и клеток уротелия. Частота заболеваемости при этом повышается в 70 раз, а средний период от начала воздействия до образования опухоли составляет 18 лет. Дополнительными факторами риска являются: табакокурение, потребление алкоголя, избыточное потребление кофе, длительный бесконтрольный прием анальгетиков фенацетинового ряда. Пик заболеваемости приходится на пятое и шестое десятилетия жизни. При этом характерно развитие недифференцированного переходно-клеточного рака, а в 10 % случаев выявляется двустороннее опухолевое поражение. Предполагают, что эндемический нефрит возникает вследствие интоксикации тяжелыми металлами и возможным воздействием других канцерогенов, которые находятся в воде регионов Балканского полуострова. Установлено отсутствие связи с наследственным фактором, так как члены одной и той же семьи, уезжающие в раннем возрасте из Балканских стран, в последующем не страдают данным заболеванием. Напротив, опухоли почечной лоханки и мочеточников начинают появляться у переселенцев в эти регионы. Злокачественные новообразования верхних мочевых путей отличаются высокой частотой метастазирования. К моменту диагностики у 20-30 % больных уже обнаруживают метастазы. Они распространяются лимфогенным и гематогенным путем, однако клинически проявляются редко. Чаще всего (40-42 % случаев) поражаются лимфатические узлы, реже печень, легкие и кости.
Классификация. Различают первичные (исходящие непосредственно из почечной лоханки и мочеточника) и вторичные (метастатические) опухоли верхних мочевых путей. Опухоли почечной лоханки и мочеточника подразделяются на доброкачественные и злокачественные. Выделяют эпителиальные и неэпителиальные новообразования верхних мочевых путей. Превалируют эпителиальные опухоли: переходно-клеточный рак составляет от 90 до 95 % (рис. 78, 79, см. цв. вклейку), плоскоклеточный - 3- 6 %, аденокарциномы и недифференцированные формы - 1-3 %. Согласно Международной классификации по системе TNM (2010), опухоли почечной лоханки и мочеточника разделяют следующим образом. T - первичная опухоль: TX- первичная опухоль не может быть оценена; T0- нет данных о первичной опухоли; Та- папиллярная неинвазивная опухоль; Tis- carcinoma in situ; T1- опухоль распространяется на субэпителиальную соединительную ткань; T2- опухоль распространяется на мышечный слой; T3(лоханка) - опухоль прорастает в околопочечную клетчатку и/или паренхиму почки; T3(мочеточник) - опухоль прорастает в околомочеточниковую клетчатку; T4- опухоль распространяется на забрюшинную клетчатку и соседние органы. N- регионарные лимфатические узлы (ворот почки, паракавальные и парааор-тальные, а для мочеточника и внутритазовые): NX- региональные лимфатические узлы не могут быть оценены; N0- нет метастазов в регионарные лимфатические узлы; N1- метастазы до 2 см в одном регионарном лимфатическом узле; N2- метастазы от 2 до 5 см в одном регионарном лимфатическом узле или множественные метастазы до 5 см в диаметре; M - отдаленные метастазы: MX- отдаленные метастазы не могут быть оценены; M0- нет отдаленных метастазов; M1- обнаружены отдаленные метастазы. В постхирургической патогистологической классификации pTNM категории рТ, рN, рМ соответствуют категориям T, N и M.
Чрезвычайно важное прогностическое значение у больных раком почечной лоханки и мочеточника имеет степень дифференцировки карциномы. G (grade) - степень дифференцировки опухолевых клеток: G1- высокодифференцированная; G2- умеренно дифференцированная; G3- низкодифференцированная; G4- недифференцированная. Симптоматика и клиническое течение. Макрогематурия является самым частым симптомом опухолей верхних мочевых путей и встречается у 80-95 % больных. У 70 % пациентов она является первым клиническим проявлением заболевания. Как правило, гематурия носит тотальный безболевой характер. Однако после ее прекращения обструкция мочеточника сгустками крови может привести к развитию почечной колики на стороне поражения. Постоянную ноющую боль в поясничной области отмечают от 20 до 50 % больных раком почечной лоханки и мочеточника. Патогенез данного симптома - в нарушении оттока мочи и развитии гидронефротической трансформации. В этой ситуации кровотечение в просвет чашечно-лоханочного комплекса может вызвать гематогидронефроз с тампонадой полостной системы почки сгустками крови. Пальпируемое образование у больных раком верхних мочевых путей является гидронефротически трансформированной почкой. Общие паранеопластические симптомы, такие как похудание, слабость, снижение аппетита, ухудшение сна, повышение температуры тела, встречаются у больных на разных стадиях, но чаще свидетельствуют о далеко зашедшем заболевании. Необходимо отметить, что у 15 % пациентов рак почечной лоханки и мочеточника протекает бессимптомно и впервые выявляется случайно при УЗИ почек. Диагностика рака почечной лоханки и мочеточника включает сбор жалоб, анамнеза, объективное обследование, лабораторные, рентгенологические и эндоскопические методы исследования.
При лабораторном исследовании мочи, как правило, обнаруживаются гематурия и ложная протеинурия, а при присоединении инфекции - лейкоцитурия и бактериурия. В крови могут наблюдаться анемия, повышение СОЭ. Цитологическое исследование мочи является наиболее простым методом выявления атипичных клеток. Однако чувствительность его низкая и напрямую зависит от стадии заболевания и гистологической градации опухоли. Ультразвуковое сканирование позволяет выявить деформацию чашечно-ло-ханочного комплекса, а если опухоль располагается в лоханке - образование средней эхогенности чаще неправильной формы с неровными контурами (рис. 11.13). Опухоль тазового отдела мочеточника может определяться в виде тканевого образования, выше которого мочеточник расширен (рис. 11.14), или выстоять из устья своей дистальной частью в просвет мочевого пузыря (рис. 11.15; рис. 18, см. цв. вклейку). В диагностике новообразований почечной лоханки и мочеточника рентгенологические методы остаются базовыми исследованиями. При экскреторной урографии опухоль характеризуется дефектами наполнения в лоханке (рис. 11.16) или мочеточнике (рис. 11.17), имеющими неровные изъеденные контуры и отчетливую уретеропиелоэктазию. Новообразования мочеточника определяются в виде дефектов наполнения, напоминающих «язык змеи»; мочеточник над и под новообразованием расширен. В 10-30 % случаев опухоль вызывает полную обструкцию мочеточника и на урограммах 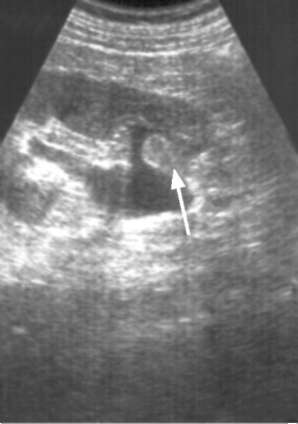 Рис. 11.13. Сонограмма. Опухоль лоханки почки (стрелка) 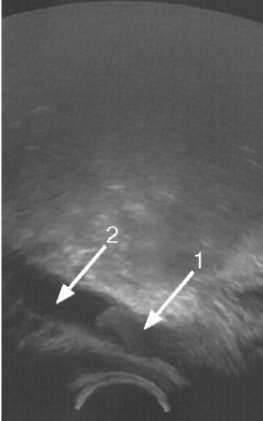 Рис. 11.14. Сонограмма. Опухоль тазового отдела мочеточника (1). Гидроуретер (2) с пораженной стороны отсутствует выделение контрастного вещества (немая почка). Необходимо тщательно осматривать состояние верхних мочевых путей с контралатеральной стороны, так как при наличии двустороннего поражения кардинально изменяется тактика лечения. Нисходящая цистография позволяет выявить возможные имплантационные отсевы опухоли в мочевой пузырь. Диагностическая ценность экскреторной урографии при опухолях лоханки составляет 55- 75 %.
При недостаточной информативности экскреторной урографии используют методы прямого контрастирования путем ретроградной (рис. 11.18, 11.19) или антеградной уретеропиелографии, которые дают более четкую картину дефектов наполнения контрастного вещества в мочевыводящих путях, обусловленных опухолью. КТ с контрастированием и МРТ при опухолях верхних мочевых путей позволяют с высокой точностью установить не только диагноз, но и клиническую стадию заболевания. Опухоль определяется в виде дефектов наполнения и расширения выше нее мочеточника и лоханки (рис. 11.20). Чувствительность КТ при установке клинической стадии опухоли уротелия верхних мочевых путей составляет 59,5-76,7 %, а специфичность 82-97 %. Цистоскопия, особенно в момент гематурии, позволяет выявить источник кровотечения (рис. 13, см. цв. вклейку), уточнить сторону опухоле- 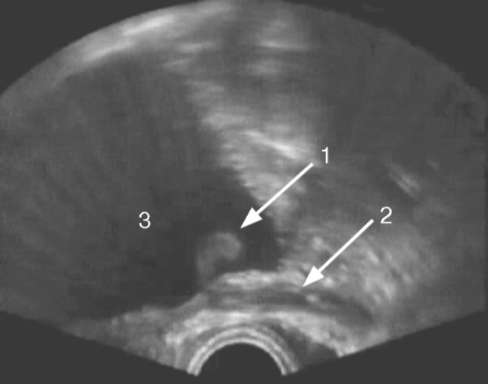 Рис. 11.15. Сонограмма. Опухоль (1) мочеточника (2), выстоящая из устья в просвет мочевого пузыря (3) 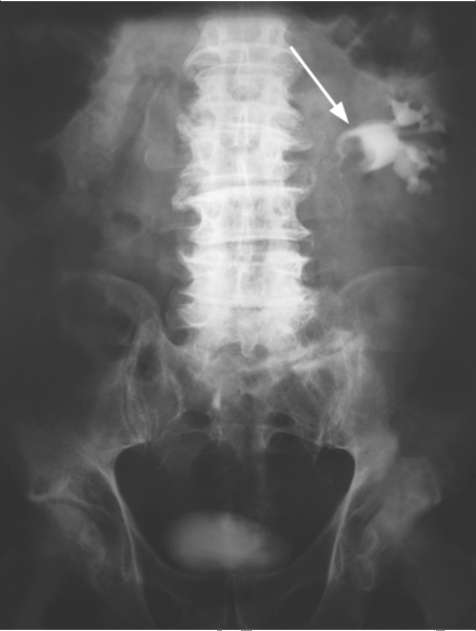 Рис. 11.16. Экскреторная урограмма. Опухоль лоханки единственной левой почки (стрелка) 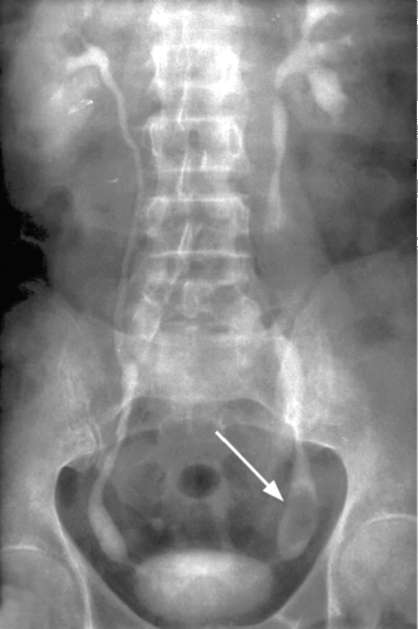 Рис. 11.17. Экскреторная урограмма. Опухоль мочеточника (стрелка) вого поражения, диагностировать пролабирование опухоли мочеточника из его устья (рис. 18, см. цв. вклейку) и наличие новообразований мочевого пузыря (рис. 23, см. цв. вклейку). Заключительным и наиболее точным этапом диагностики опухолей почечной лоханки и мочеточника является уретеропиелоскопия, выполненная под наркозом в рентгеноперационной, при необходимости с ретроградным контрастированием верхних мочевыводящих путей и биопсией измененных участков уротелия. Ретроградная уретеропиелоскопия позволяет хорошо осмотреть мочеточник, чашечно-лоханочную систему, установить источник кровотечения, выявить локализацию опухолей, их размеры, количество, инфильтрацию стенки и произвести биопсию. Она увеличила точность диагностики новообразований верхних мочевых путей с 58 до 83 %. При выявлении поверхностных опухолей мочеточника может быть сразу выполнена их электрорезекция в пределах здоровых тканей (рис. 29, 30, см. цв. вклейку), а при более поздних стадиях - ТУР стенки мочевого пузыря с лапароскопической нефроуретерэктомией. Нефроскопия и антеградная уретероскопия также являются эффективными методами диагностики заболевания.
Метастазы в лимфатические узлы и органы определяют с помощью лучевых методов диагностики, а костные поражения - посредством сцинтиграфии скелета. Лечение опухолей почечной лоханки и мочеточника оперативное. Оно может быть органосохраняющим или органоуносящим. 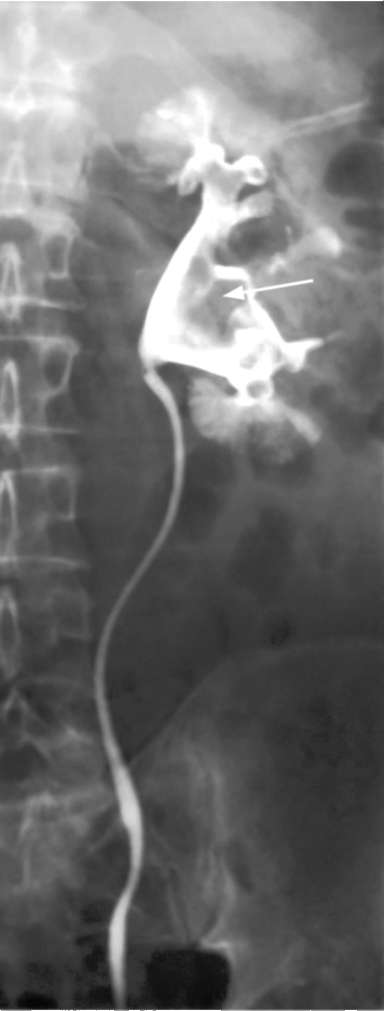 Рис. 11.18. Ретроградная уретеропиелограмма. Опухоль лоханки левой почки (стрелка) 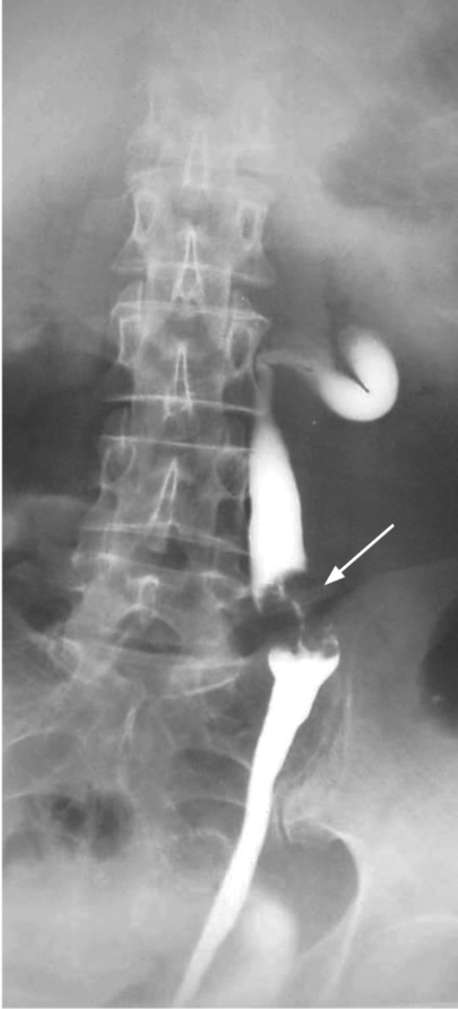 Рис. 11.19. Ретроградная уретрограмма. Опухоль средней трети мочеточника (стрелка) Органосохраняющее лечение показано при поверхностных высокодифферен-цированных солитарных опухолях уротелия, двустороннем процессе, единственной почке или наличии хронической почечной недостаточности. Его можно выполнить эндоскопически, в процессе уретероили нефроскопии путем электрорезекции стенки лоханки или мочеточника с опухолью (рис. 29, 30, 34, см. цв. вклейку). Открытую органосохраняющую операцию производят, как правило, при локализации опухоли в дистальном отделе мочеточника. Она заключается в удалении его тазового отдела вместе с устьем и окружающей его частью мочевого пузыря, с отступом вверх от опухоли на 2 см. Непрерывность мочевыводящих путей восстанавливают непрямым уретероцистоанастомозом по Боари (рис. 53, см. цв. вклейку). 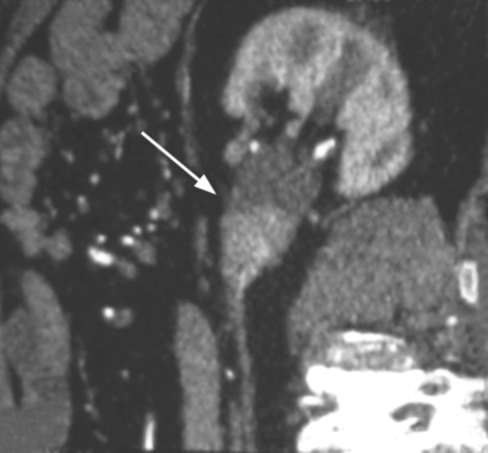 Рис. 11.20. Мультиспиральная КТ. Опухоль лоханки почки (стрелка) Общепризнанным методом лечения опухолей почечной лоханки и мочеточника является радикальная нефро-уретерэктомия с резекцией мочевого пузыря. Удаленный препарат включает почку, весь мочеточник с устьем и прилежащей к нему стенкой мочевого пузыря, а также регионарные лимфатические узлы. Объяснением такой радикальности является высокая частота рецидивов в культе мочеточника при выполнении только нефрэктомии, что связано с им-плантационным распространением опухолей уротелия вниз по ходу тока мочи. В настоящее время данная операция все чаще выполняется эндо-
скопическим методом и состоит из двух этапов. Вначале выполняют ТУР стенки мочевого пузыря с устьем и предпузырным отделом мочеточника, а затем лапароскопическую или роботассистированную нефроуретерэктомию. В редких случаях при широкой инвазии опухолей верхних мочевых путей в стенку мочевого пузыря объем операции целесообразно расширить за счет удаления всего мочевого пузыря. Такая операция называется «радикальная нефроуре-терцистэктомия». Адъювантная лучевая химио- и иммунотерапия используется у больных с региональной и метастатической формой рака почечной лоханки и мочеточника. Инстилляции вакциной БЦЖ (бацилла Кальметта-Герена, Calmette- Guerin) в мочевой пузырь производят для профилактики рецидивирования опухоли в мочевом пузыре. БЦЖ представляет собой ослабленный живой штамм мико-бактерий тубуркулеза, который, размножаясь, вызывает местное воспаление, экспрессию цитокинов (интерферон-у, интерлейкин 2) и стимулирует неспецифический и специфический клеточный иммунитет. Прогноз. Ведущую роль в определении выживаемости играют глубина опухолевой инвазии и степень дифференцировки клеток новообразования, которые и являются классическими прогностическими критериями. После радикально выполненного оперативного лечения пятилетняя выживаемость у больных раком почечной лоханки и мочеточника при стадии Т1 равна 93-100 %, Т2 - 67- 80 %, Т3 - 33-59 % и при глубине инвазии опухоли Т4 - 0-11 %. |
