История урологии
 Скачать 6.12 Mb. Скачать 6.12 Mb.
|
|
Семенной бугорок (colliculus serninalis), или семенной холмик, - возвышение продолговатой формы, расположенное на задней стенке предстательной части мочеиспускательного канала. Возвышение имеет длину около 2 см, ширину 3-4 мм и высоту 3-4 мм. Основу его составляет продольно-осевой тяж из эластических волокон, имеющих связь с продольными мышечными пучками пузырного треугольника и мембранозным отделом уретры. Между эластическими волокнами заключено большое количество нервных волокон и окончаний. Поверхность семенного бугорка покрыта эпителием переходного типа. Центральную часть тела семенного бугорка занимает предстательная, или мужская, маточка (utriculus prostaticus). Она является рудиментом сращенных концевых отделов мюллеровых ходов (длина ее 5-10 мм, глубина 3-5 мм, ширина 2-4 мм). В центре ее на семенном бугорке открывается отверстие диаметром 1-2 мм, ведущее в полость мужской маточки на глубину до 3-5 мм. По бокам от входа в полость мужской маточки, а иногда и на дне ее полости открываются отверстия семявыбрасывающих протоков (по одному справа и слева). С обеих сторон от семенного бугорка имеются углубления, куда открываются устья выводных протоков предстательной железы. 2.3. ФИЗИОЛОГИЯ ПОЧЕК И МОЧЕВЫВОДЯЩИХ ПУТЕЙ Почка - паренхиматозный, наиболее сложно устроенный орган в мочевой системе. Структурно-функциональными единицами ее являются нефроны, которые, в процессе образования мочи, обеспечивают все основные функции органа. К ним относятся: регуляция водно-электролитного баланса организма; задержка жизненно важных веществ, таких как белок и глюкоза; поддержание кислотно-основного баланса; экскреция продуктов обмена, водорастворимых токсинов, лекарств; регуляция осмотического и кровяного давления, эритро-поэза; эндокринная функция.
Регуляция водно-электролитного баланса организма. Почки позволяют человеку есть и пить в соответствии с его привычками без изменения состава жидкостных и электролитных параметров организма. Кровоснабжение почек в норме составляет 20 % от сердечного выброса. Примерно 99 % почечного кровотока приходится на корковый и 1 % - на мозговой слой почек. Большинство нефронов расположено в корковом, наружном слое органа. Мозговой, внутренний слой почки содержит специализированные нефроны в юкстамедуллярной области, лежащей на границе мозгового слоя. Эти нефроны обладают высокой концентрационной способностью, механизм которой будет рассмотрен ниже. Почка - поистине уникальный орган, имеющий два капиллярных бассейна, состоящих из двух типов капилляров: клубочковых, находящихся под высоким давлением и осуществляющих фильтрацию, и околоканальцевых (паратубуляр-ных), с низким давлением. Все это позволяет фильтровать и реабсорбировать большие объемы жидкости. Нефрон - структурно-функциональная единица почки. Каждая почка содержит около миллиона нефронов. Нефрон состоит из клубочка и канальцев (рис. 2.6). Канальцы разделены на следующие отделы: проксимальный каналец, петля мозгового слоя (петля Генле) и дистальный каналец, впадающий в собирательную трубку. Моча образуется в результате трехфазного процесса: 1) простой фильтрации; 2) избирательной реабсорбции; 3) пассивной реабсорбции и экскреции. Фильтрация происходит через полупроницаемую стенку капилляров клубочка, которая в основном непроницаема для белков и крупных молекул. Таким образом, фильтрат не содержит белка и клеточных элементов. Клубоч-ковый фильтрат формируется путем продавливания крови через капилляры клубочков. Движущей силой фильтрации является гидростатическое давление, которое регулируется приносящей и выносящей артериолами и обеспечивается артериальным давлением. Каждую минуту фильтруется около 20 % почечного
плазмотока (125 мл/мин), что равняется скорости клубочковой фильтрации. Для сохранения относительно постоянных величин почечного кровотока и скорости клубочковой фильтрации в клубочках поддерживается достаточно постоянное гидростатическое давление. При изменении артериального давления происходит сокращение или расширение афферентной и эфферентной артериол - сосудов мышечного типа, входящих и выходящих из каждого клубочка. Этот процесс называется ауторе-гуляцией. Ауторегуляция скорости клубочко-вой фильтрации достигается посредством саморегуляции почечного кровотока и механизма обратной связи, известного как клубочково-канальцевое равновесие. Клубочково-канальцевое равновесие. При уменьшении скорости клубочко-вой фильтрации происходит снижение тока жидкости в канальцах и увеличивается время реабсорбции ионов натрия и хлора. Уменьшение количества ионов натрия и хлора, достигающих дисталь-ного канальца, ведет к снижению сопротивления афферентных артериол 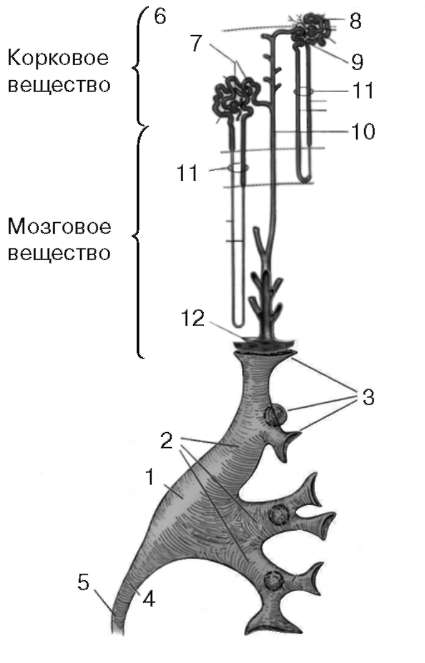 Рис. 2.6. Образование и выведение мочи: 1 - почечная лоханка; 2 - большие чашки; 3 - малые чашки; 4 - пиелоуретеральный сегмент; 5 - мочеточник; 6 - капсула; 7 - тельце почки; 8 - проксимальный извитой каналец; 9 - дистальный извитой каналец; 10 - собирательная трубочка; 11 - петля нефрона; 12 - решетчатое поле почечного сосочка и сопровождается повышением почечного кровотока. При этом усиливается секреция ренина из юкстагломерулярного аппарата, что стимулирует выброс ангиотензина II, вызывающего сокращение эфферентных артериол. Повышение гидростатического давления в капиллярах клубочков возвращает скорость клубочковой фильтрации к ее нормальным значениям. Юкстагломерулярный комплекс состоит из клеток плотного пятна (macula densa) - юкстагломерулярных клеток, являющихся специализированным эпителием дистального канальца, чувствительного к концентрации ионов натрия и способного влиять на клетки гладкой мускулатуры стенок афферентной и эфферентной артериол. Клетки macula densa также секретируют ренин - фермент, конвертирующий сывороточный белок ангиотензиноген в ангиотензин I. Впоследствии ангиотензин-превращающий фермент, который образуется в небольших количествах в легких, проксимальных канальцах и других тканях, превращает ангиотензин I в ангиотензин II, вызывающий вазоконстрикцию и повышающий артериальное давление. Ангиотензин II также стимулирует кору надпочечников, повышая секрецию альдостерона, который в свою очередь вызывает задержку воды и натрия, увеличивая объем циркулирующей крови.
Приведенная схема поддержания клубочково-канальцевого равновесия представляет собой систему отрицательной обратной связи. Другими словами, начальным стимулом системы является падение объема циркулирующей крови, приводящее к снижению перфузионного давления почек. Когда объем циркулирующей крови, перфузия почек и скорость клубочковой фильтрации восстановились, система отвечает снижением или выключением ответа на исходный стимул. Селективная, или пассивная, реабсорбция. Функция почечных канальцев - селективная реабсорбция 99 % клубочкового фильтрата. Проксимальный каналец абсорбирует 60 % всех растворенных веществ, в том числе 100 % глюкозы и аминокислот, 90 % бикарбоната и 80-90 % неорганического фосфора и воды. Реабсорбция происходит посредством активного и пассивного транспорта. Активный транспорт требует энергии для перемещения веществ против электрохимического или концентрационного градиента. Это основная детерминанта потребления кислорода почками. Посредством пассивного транспорта происходит реабсорбция веществ по электрохимическому и концентрационному градиентам или по градиенту давлений. В основном реабсорбция осуществляется посредством активного транспорта веществ и свободного перемещения воды по принципу осмоса. При активной реабсорбции веществ происходит снижение их концентраций и, следовательно, падение осмотической активности в просвете канальца. Затем из-за присутствия осмотических сил вода перемещается из канальца в интерстиций, где концентрация осмотически активных веществ выше. Петля Генле - это часть канальца, погружающаяся, или «изгибающаяся», из коркового слоя в мозговой (нисходящее колено) и затем возвращающаяся в кору почек (восходящая колено). Именно в этой части канальца моча при необходимости концентрируется. Это возможно благодаря высокой концентрации веществ в интерстиции мозгового слоя, которая поддерживается за счет наличия «противоточно-поворотной системы». Противоточно-поворотная система
поддерживает высокий осмотический градиент интерстиция мозгового слоя, что позволяет почкам концентрировать мочу. Петля Генле - это противоточ-но-поворотный множитель, а vasa recta (отдел перикапиллярной системы, входящий в мозговой слой в области высокой концентрации абсорбированных из первичной мочи веществ) - это противоточно-поворотный обменник, механизм которого описан ниже. Функции различных частей петли Генле: Нисходящее колено петли Генле относительно непроницаемо для растворенных веществ и хорошо проницаемо для воды, перемещаемой из канальца по осмотическому градиенту: жидкость в канальце становится гиперосмолярной. Тонкий сегмент восходящего колена петли Генле практически непроницаем для воды, но в то же время проницаем для растворенных веществ, особенно ионов натрия и хлора, которые перемещаются по концентрационному градиенту из просвета канальца, жидкость в котором вначале становится изотонич-ной, а затем гипотоничной по мере выхода из нее ионов. Мочевина, абсорбировавшаяся в интерстиций мозгового слоя почки из собирательной трубки, диффундирует в восходящее колено. Это поддерживает концентрацию мочевины в интерстиции мозгового слоя, играя важную роль в процессе концентрации мочи. Толстый сегмент восходящего колена петли Генле и начальный отдел дис-тального канальца непроницаемы для воды. Однако здесь происходит активный транспорт ионов натрия и хлора из просвета канальца, вследствие чего жидкость этого отдела канальца становится крайне гипотоничной. Дистальный каналец и собирательная трубка: конечная концентрация мочи зависит от количества антидиуретического гормона, секретируемого задней долей гипофиза. В присутствии антидиуретического гормона дистальный каналец и собирательная трубка становятся проницаемыми для воды. При прохождении собирательной трубки через мозговой слой с высокой интерстициаль-ной концентрацией веществ вода выходит из просвета трубки и формируется концентрированная моча. При отсутствии антидиуретического гормона стенки дистального канальца становятся непроницаемыми для воды; таким образом формируется большое количество разведенной мочи.
Имеется тесная связь между гипоталамусом и задним гипофизом. В гипоталамусе присутствуют клетки-осморецепторы, чувствительные к изменению осмотического давления крови. При высоком потреблении воды наблюдается снижение осмотического давления крови, а при ее дефиците, соответственно, идет обратный процесс. При повышении осмотического давления крови нервные импульсы из гипоталамуса стимулируют задний гипофиз и усиливают секрецию антидиуретического гормона. В результате выработки антидиуретического гормона снижается потеря воды почками, так как она реабсорбируется в собирательных трубках. Vasa Recta взаимодействует с петлей Генле посредством сложного механизма, направленного на концентрацию мочи путем противоточно-поворотного обмена. При отсутствии vasa recta высокая концентрация веществ в мозговом слое вымывалась бы током крови. Вещества диффундируют из сосудов, несущих кровь прямо в корковый слой и в сосуды, спускающиеся в мозговой слой, в то время как вода делает противоположное: движется из нисходящих сосудов в восходящие. Эта система посредством подобного шунта позволяет веществам и воде рециркулировать внутри мозгового слоя. Поддержание кислотно-основного состояния. Легкие и почки в совокупности поддерживают рН крови и внеклеточной жидкости в пределах 7,35-7,45 (34- 46 нмоль/л - концентрация Н+). Углекислый газ (СО2), растворенный в крови, является кислотой и элиминируется легкими. Почки же удаляют связанную кислоту посредством трех процессов: канальцевой секреции кислоты, клубоч-ковой фильтрации буферов, связанных с Н+, и образования аммиака. 1. Канальцевая секреция кислоты: бикарбонат натрия фильтруется в клубочке, реабсорбируясь затем в проксимальном канальце. Натрий абсорбируется посредством Na+/Н+-ионной помпы, обменивая Na+ на Н+-ионы на мембранах эпителия проксимального канальца.Na+/К+-помпа продвигает натрий через клетку из первичной мочи в обмен на калий.
2. Клубочковая фильтрация буферов, связанных с Н+: А. Основная часть фильтруемого бикарбоната реабсорбируется (90 % в проксимальном канальце). Н+, высвобожденный при канальцевой секреции кислоты (см. выше), соединяясь с бикарбонатом (HCO3), формирует углекислоту: 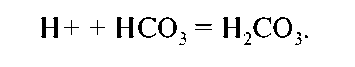 Карбоангидраза, присутствующая в клетках проксимального канальца, катализирует реакцию расщепления угольной кислоты на СО2 и Н2О. СО2 диффундирует в эпителиальную клетку и в присутствии карбоангидразы образует углекислоту. Последняя ионизируется до Н+ и НСО3. Н+ затем выкачивается из клетки в просвет канальца Na+/Н+-помпой, а натрий возвращается в плазму Na+/К+-помпой (см. выше); вода же абсорбируется пассивно. B. Другие буферы, включая неорганический фосфат (НРО3), ураты и ионы креатинина, в дистальном отделе нефрона экскретируются в мочу как кислоты, если они связаны с Н+. 3. Аммиак (NH3) образуется ферментативно из глутамина и других аминокислот и секретируется в канальцы нефрона. Аммиак в сочетании с секретирован-ным в мочу Н+-ионом формирует недиффундирующий аммиак-ион (NH4-), выводимый с мочой. Экскреция продуктов метаболизма. Фильтрация их происходит во время продвижения крови по клубочку. Некоторые ненужные организму вещества и чужеродные субстанции, например лекарственные препараты, не могут быть выведены из организма путем фильтрации. Такие вещества секретируются в канальцы нефрона и выделяются из организма с мочой. Гормоны и почки. Ренин повышает продукцию ангиотензина II, высвобождаемого при снижении внутрисосудистого объема, например при кровопотере или дегидратации. Это ведет к: ■ констрикции эфферентных артериол для поддержания скорости клубоч-ковой фильтрации за счет повышения фильтрационного давления в клубочке;
■ выбросу альдостерона из коркового вещества надпочечников; ■ повышению секреции антидиуретического гормона задней долей гипофиза; ■ положительному инотропному действию на сердце и артериальной вазо-констрикции. Альдостерон усиливает реабсорбцию ионов натрия и воды в дистальном канальце и собирательной трубочке, где Na+ обменивается на К+ и ионы водорода специфическими клеточными помпами. Секреция альдостерона усиливается при снижении концентрации Na+ в сыворотке крови. Это может произойти, например, при потере большого объема желудочного сока, так как желудочный сок содержит значительное число ионов натрия, хлора, водорода и калия. Следовательно, невозможно корригировать возникающий алкалоз и гипокалиемию без предварительного возмещения ионов натрия физиологическим раствором. Предсердный натрийуретический пептид секретируется при повышении давления в предсердиях, например при сердечной недостаточности или жидкостной перегрузке. Предсердный натрийуретический пептид приводит к повышению потерь натрия, хлоридов и воды преимущественно за счет повышения скорости клубочковой фильтрации. Антидиуретический гормон повышает проницаемость стенок дистального канальца и собирательной трубки для воды и таким образом концентрирует мочу. С другой стороны, при сниженной секреции антидиуретического гормона формируется значительное количество «разведенной» мочи. Подобная ситуация возникает преимущественно при падении концентрации натрия в плазме крови после потребления больших объемов воды. Снижение уровня натрия контролируется осморецепторами. При кровопотере или дегидратации гормоны взаимодействуют между собой, что играет роль в поддержании нормального внутрисосудистого объема. К другим веществам, синтезируемым почками, относятся 1,25-дигидрок-си-витамин D (наиболее активная форма витамина D), обеспечивающий абсорбцию кальция из кишечника, и эритропоэтин, стимулирующий продукцию эритроцитов. Продукция этих веществ снижается при почечной недостаточности.
Физиология мочевыделения. Образующаяся в почечных канальцах моча выделяется в почечную чашечку, а затем в фазе ее систолы попадает в почечную лоханку. Последняя постепенно заполняется мочой, и по достижении порога раздражения возникают импульсы от барорецепторов, сокращается мускулатура почечной лоханки, раскрывается просвет мочеточника и моча благодаря сокращениям его стенки продвигается в мочевой пузырь. Функция нижних мочевыводящих путей состоит из двух фаз - накопления мочи (резервуарная функция) и ее эвакуации. При этом отмечается определенный, но равномерный режим работы мочевого пузыря и запирательного аппарата, то есть чередование между его заполнением и опорожнением. При физиологических условиях заполнение мочевого пузыря происходит подсознательно и очень медленно (у взрослого человека в течение 2-4 часов), а эвакуация осуществляется по желанию и заканчивается в течение 20-30 секунд. У ребенка до 1,5-2 лет мочеиспускание рефлекторное. Во время роста, с развитием проводящих путей между центрами спинного мозга и головным мозгом, мочеиспускание становится контролируемым. Процессы накопления и эвакуации мочи обеспечиваются определенными анатомическими образованиями и составляют единую функциональную систему. Удержание мочи обеспечивают следующие образования: шейка мочевого пузыря и проксимальная уретра, часто рассматриваемая как внутренний сфинктер (или гладкомышечный сфинктер мочевого пузыря), наружный сфинктер (или поперечно-полосатый сфинктер уретры), мышцы тазового дна. Накопление мочи обеспечивается мышцами мочевого пузыря. Функционально процесс удержания мочи связан со сложным комплексом физиологических механизмов как запирательного аппарата, так и мочевого пузыря, что обеспечивается рефлекторными актами и чисто механическими компонентами.
Для лучшего понимания нормальной функции и дисфункции нижних мочевых путей необходимо изложить особенности их нервной регуляции. Афферентная иннервация мочевого пузыря и уретры осуществляется за счет рецепторов, чувствительных к болевому, температурному и прессорному воздействию. Чувствительные рецепторы имеются во всех слоях мочевого пузыря, но наибольшее их количество расположено в области треугольника Льето. Выделяются резко специализированные рецепторы мочевого пузыря, реагирующие на быстрые изменения его объема, и окончания, воспринимающие медленные изменения внутреннего давления. По степени адаптации к наполнению различают фазные и тонические рецепторы мочевого пузыря. Важную роль в акте мочеиспускания играют рецепторы, заложенные в стенке уретры, особенно в ее проксимальном отделе, а также чувствительные рецепторы поперечно-полосатых мышц уретры и промежности. Все нервные импульсы, генерируемые в нижних мочевыводящих путях, поступают в центральные отделы нервной системы, за счет чего осуществляется координированный акт мочеиспускания. К нервным центрам относятся: ■ интрамедиолатеральные клетки стволов и клетки вентральных рогов серого вещества сакрального отдела спинного мозга; ■ ретикулярная формация ствола мозга; ■ мозжечок, который получает нервные импульсы от детрузора и мышц тазового дна через спиноцеребеллярный тракт; ■ передняя группа ядер гипоталамуса; ■ базальные ганглии, образования стволовой клетки мозга: хвостатое ядро, чечевицеобразное ядро, черная субстанция, красное ядро; ■ зрительные бугры (неспецифические таламические ядра, которые расположены во внутреннем слое); ■ кора головного мозга - является центром координации акта мочеиспускания. Эфферентная система регуляции акта мочеиспускания начинается от коры
головного мозга, причем корковые центры регуляции акта мочеиспускания - понятие функционально-динамическое, имеющее, помимо постоянного анатомического представления, многочисленные условно-рефлекторные связи. Из клеток 5-го слоя коры больших полушарий возникают нисходящие волокна, идущие к субкортикальным образованиям и дальше к спинному мозгу. Однако считается, что нет убедительных доказательств наличия прямого кортикоспи-нального пути, а существуют многочисленные короткие пути и промежуточные пункты. В медиальной ретикулярной формации начинаются аксоны, проходящие через вентральный ретикулоспинальный путь к спинным центрам мочеиспускания. Спинномозговые центры мочеиспускания располагаются в тора-колюмбальном и сакральном отделах спинного мозга, что соответствует парасимпатическим и симпатическим участкам вегетативной нервной системы. Моторные преганглионарные симпатические нейроны начинаются в клетках, которые локализуются в интермедиолатеральных ядрах сегментов от Th 12 до L 2, и участвуют в формировании чревных нервов и ганглиев чревного сплетения. Преганглионарные волокна проходят через ганглии паравертебрального ствола и в составе чревного нерва заканчиваются в узлах пузырных сплетений. Постганглионарные волокна направляются к детрузору, шейке мочевого пузыря и треугольнику Льето. Адренергические рецепторы размещаются в нижних мочевыводящих путях неравномерно: α-адренорецепторы преобладают в области шейки мочевого пузыря, проксимальной уретры, предстательной железе; Р-адренергические рецепторы располагаются в области тела мочевого пузыря. Рецепторы высвобождают адренергические нейромедиаторы (норад-реналин и адреналин). В мочевой системе преобладаютα1А- и α1D -адрено-рецепторы. На рис. 2.7 представлена локализация адренорецепторов в мочевом пузыре, простате и уретре.
Парасимпатические эфферентные группы, идущие к нижним мочевым путям, начинаются клеточными телами в сакральных парасимпатических ядрах (интермедиалатеральном сером веществе) от S2-S4 сегментов. Моторные волокна через вентральный корешок и далее в составе тазовых и подчревных нервов направляются к пузырному сплетению. Холинергиче-ские рецепторы преобладают в области тела мочевого пузыря и почти не встречаются в проксимальной уретре. Возбуждение парасимпатической нервной системы ведет к сокращению детрузора. Возбуждение симпатической нервной системы вызывает неоднозначные функциональные изменения. Так, моторный β-адренер-гический эффект вызывает расслабление детрузора, раскрытие устьев мочеточников; α -адренергическое влияние вызывает сокращение три-гональной мышцы и интрамуральной мускулатуры мочеточников, повышает тонус области внутреннего сфинктера и проксимальной уретры. 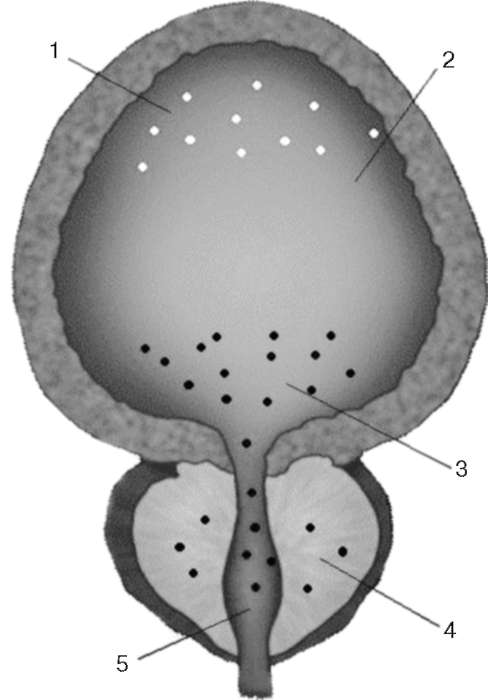 Рис. 2.7. Локализация адренорецепторов в мочевом пузыре, простате и уретре: 1 - β-адренорецепторы; 2 - мочевой пузырь; 3 -α -адренорецепторы; 4 - предстательная железа; 5 - проксимальная уретра Таким образом, суммарное действие симпатической иннервации на нижние мочевыводящие пути заключается в постоянном поддержании тонуса внутреннего сфинктера и проксимальной уретры, раскрытии устьев мочеточников, расслаблении детрузора по мере наполнения мочевого пузыря. Прекращение симпатического влияния совпадает с активацией рефлекса мочеиспускания. Помимо симпатической и парасимпатической иннервации акт мочеиспускания регулирует и соматическая нервная система. Эфферентные нейроны, идущие от серого вещества переднего рога S2-S4 сегментов спинного мозга через срамное сплетение и срамной нерв, заканчиваются в области поперечнополосатого наружного сфинктера и в мускулатуре тазового дна.
Акт мочеиспускания обеспечивается за счет сложной рефлекторной регуляции центральной и периферической нервной системы. Рефлекторные механизмы скоординированы во времени. Активность рефлекса отражает сумму всех возбуждающих и тормозящих нервных импульсов, воздействующих на аппарат нижних мочевыводящих путей. Акт мочеиспускания осуществляется следующим образом. Сокращающийся m. detrusor urinae выжимает мочу из мочевого пузыря в мочеиспускательный канал, открывающийся благодаря расслаблению своих сфинктеров: непроизвольного (m. sphincter vesicae) и произвольного (m. sphincter urethrae). При этом у мужчин происходит также расслабление мышечной части предстательной железы, выполняющей функции третьего (непроизвольного) сфинктера. Закрытие мочевого пузыря происходит при расслаблении m. detrusor и сокращении названных сфинктеров. Возбуждение центра мочеиспускания вызывает импульсацию в парасимпатических волокнах тазовых внутренностных нервов (nn. splanchnici pelvici), а мышца наружного сфинктера иннервируется соматическим нервом - ветвью полового нерва (n. pudendus). Движение мочи по мочеиспускательному каналу играет важную роль в акте мочеиспускания: оно рефлекторно по афферентным волокнам полового нерва стимулирует сокращение мочевого пузыря. Поступление мочи в задние отделы мочеиспускательного канала и его растяжение способствуют сокращению мышцы мочевого пузыря. Передача афферентных и эфферентных импульсов этого рефлекса осуществляется по подчревному нерву (n. hypogastricus). 2.4. ФИЗИОЛОГИЯ МУЖСКИХ ПОЛОВЫХ ОРГАНОВ Физиология полового акта Половой акт (синоним: коитус, совокупление, копуляция) является фрагментом сложной картины полового поведения человека. Несмотря на то что половой акт - парный физиологический процесс, изменения в организме мужчины и женщины существенно различаются. Поскольку, как правило, половой акт протекает в интимной обстановке, физиологические изменения организма до, во время и после полового акта описывались весьма умозрительно. В настоящее время во многом благодаря исследованиям, проведенным на добровольцах
с помощью специальной техники, фиксирующей изменения в организме мужчин и женщин во время полового акта, стала понятна его физиология. Различают несколько стадий полового акта, переходящих друг в друга и объединенных общим понятием «половой цикл»: ■ возбуждение; ■ «плато»; ■ оргазм; ■ обратное развитие (детумесценция) . Половому акту обычно предшествует период взаимных ласк. Для нормального осуществления полового акта у мужчин необходимо участие следующих друг за другом структурно-функциональных составляющих: 1) нейрогуморальной, обусловленной работой центральной нервной и эндокринной систем, которые обеспечивают силу полового влечения и возбудимость соответствующих отделов центральной нервной системы, регулирующих половое поведение; 2) психической, обусловленной работой коры больших полушарий, обеспечивающей направленность полового влечения и эрекцию до начала полового акта; 3) эрекционной, обусловленной преимущественно работой спинальных центров, во время которой происходят введение полового члена во влагалище и фрикции (движения полового члена во влагалище); 4) эякуляционно-оргастической, обусловленной также преимущественно работой спинальных центров, во время которой происходит эякуляция и возникает оргазм. В стадии возбуждения у мужчины при половой стимуляции происходит усиление притока крови к половым органам при одновременном некотором затруднении оттока крови по венам. Это приводит к переполнению кровью пещеристых тел полового члена и увеличению его размеров. Полагают, что парасимпатический контроль просвета сосудов является ведущим в возникновении эрекции. Введение полового члена, фрикции приводят у мужчин к увеличению полового возбуждения, учащению сердцебиений и дыхания, повышению артериального давления, гиперемии лица. Максимальных значений повышение артериального давления и частота сердцебиений у мужчины достигает в период оргазма, который переживается как сладострастное ощущение. Оргазм у мужчин начинается с ритмичных сокращений семявыносящих, семявыбрасывающих протоков и семенных пузырьков. При этом происходит выделение наружу под большим давлением эякулята. Оргазм у мужчин длится несколько секунд, после чего нормальная эрекция быстро ослабляется и возникает детумесценция - уменьшение кровенаполнения половых органов. За ним следует период половой рефрактерности. Повторная эрекция возможна спустя некоторое время.
Четкое определение понятий «норма», «нормальный» в физиологии полового акта весьма затруднено вследствие чрезвычайного переплетения биологических, социальных, индивидуальных особенностей личности. Полагают, что если половая жизнь не вызывает чувства усталости, недовольства, если в течение дня партнеры остаются веселыми и бодрыми, то очевидно, что их половая жизнь является оптимальной. Гормональная регуляция физиологических функций Мужские половые железы (яички). В них происходят процессы сперматогенеза и образование мужских половых гормонов - андрогенов. Сперматогенез (от греч. sperma, родительный падеж spermatos - семя и genesis - образование) - процесс превращения диплоидных мужских половых клеток в гаплоидные, свободные и дифференцированные клетки - сперматозоиды. Различают четыре периода сперматогенеза: 1) размножение; 2) рост; 3) деление и созревание; 4) формирование, или спермиогенез (спермиотелиозис). В первом периоде диплоидные исходные мужские половые клетки (сперматогонии) несколько раз делятся путем митоза (число делений у каждого вида постоянно). Во втором периоде половые клетки (сперматоциты 1-го порядка) увеличиваются в размерах, а их ядро проходит длительную профазу, во время которой совершается конъюгация гомологичных хромосом и кроссинговер, сопровождающийся обменом участками между гомологичными хромосомами, и образуются тетрады. В третьем периоде происходят два деления созревания (мейоз), осуществляется редукция, или уменьшение, числа хромосом вдвое (при этом в одних тетрадах при первом делении к полюсам веретена расходятся гомологичные хромосомы, при втором - хроматиды, а в других, наоборот, - сначала хроматиды, затем гомологичные хромосомы). Таким образом, каждый сперматоцит 1-го порядка дает 2 сперматоцита 2-го порядка, которые после второго деления образуют четыре одинаковые по размерам гаплоидные клетки - сперматиды. Последние не делятся, вступают в четвертый период сперматогенеза, или спермиогенез, и превращаются в сперматозоиды: сперматида из округлой становится вытянутой, происходит новообразование одних структур (акросома, побочное ядро, жгутик и т. д.), исчезновение других (рибосомы, эндоплазматический ретикулум и т. д.). Большая часть цитоплазмы исчезает из клетки. Вытянутое ядро с конденсированным хроматином и акросомой (производное аппарата Гольджи) размещаются на апикальном полюсе клетки и образуют головку сперматозоида; центриоль ложится обычно у базального полюса ядра, от нее берет начало жгутик; митохондрии окружают центриоль или формируют так называемое побочное ядро, расположенное в промежуточном отделе сперматозоида. Зрелые сперматозоиды накапливаются в придатке семенника. Сперматогенез продолжается у мужчин до преклонного возраста.
Продолжительность полного сперматогенеза, состоящего из четырех циклов, составляет от 64 до 75 дней. Но созревают все сперматозоиды не одновременно: в любой момент в стенке канальца можно обнаружить сотни и сотни клеток на разных стадиях сперматогенеза - начальных, промежуточных и завершающих. Один цикл зародышевого эпителия составляет приблизительно 16 дней. Образование андрогенов происходит в интерстициальных клетках - гланду-лоцитах (клетки Лейдига), локализующихся в интерстиции между семенными канальцами и составляющих примерно 20 % от общей массы яичек. Небольшое количество мужских половых гормонов вырабатывается также в сетчатой зоне коркового вещества надпочечников. К андрогенам относится несколько стероидных гормонов, наиболее важным из которых является тестостерон. Продукция этого гормона определяет адекватное развитие мужских первичных и вторичных половых признаков (маскулинизирующий эффект). Под влиянием тестостерона в период полового созревания увеличиваются размеры полового члена и яичек, появляется мужской тип оволосения, меняется тональность голоса. Кроме того, тестостерон усиливает синтез белка (анаболический эффект), что приводит к ускорению процессов роста, физического развития, увеличению мышечной массы. Тестостерон влияет на процессы формирования костного скелета - он ускоряет образование белковой матрицы кости, усиливает отложение в ней солей кальция. В результате увеличиваются рост, толщина и прочность кости. При гиперпродукции тестостерона ускоряется обмен веществ, в крови возрастает количество эритроцитов. Механизм действия тестостерона обусловлен его проникновением внутрь клетки, превращением в более активную форму (дигидротестостерон) и дальнейшим связыванием с рецепторами ядра и органелл, что приводит к изменению процессов синтеза белка и нуклеиновых кислот. Секреция тестостерона регулируется лютеинизирующим гормоном аденогипофиза, продукция которого возрастает в период полового созревания. При увеличении содержания в крови тестостерона по механизму отрицательной обратной связи тормозится выработка лютеинизирующего гормона. Уменьшение продукции обоих гона-дотропных гормонов - фолликулостимулирующего и лютеинизирующего - происходит также при ускорении процессов сперматогенеза.
У мальчиков в возрасте до 10-11 лет в яичках обычно отсутствуют активные гландулоциты (клетки Лейдига), в которых вырабатываются андрогены. Однако секреция тестостерона в этих клетках происходит во время внутриутробного развития и сохраняется у ребенка в течение первых недель жизни. Это связано со стимулирующим действием хорионического гонадотропина, который продуцируется плацентой. Недостаточная секреция мужских половых гормонов приводит к развитию евнухоидизма, основными проявлениями которого являются задержка развития первичных и вторичных половых признаков, диспропорциональность костного скелета (несоразмерно длинные конечности при относительно небольших размерах туловища), увеличение отложения жира на груди, в нижней части живота и на бедрах. Нередко отмечается увеличение молочных желез (гинекомастия). Недостаток мужских половых гормонов приводит также к определенным нервно-психическим изменениям, в частности к отсутствию влечения к противоположному полу и утрате других типичных психофизиологических черт мужчины. Добавочные половые железы постоянно испытывают на себе влияние андро-генов, которые способствуют их правильному формированию и нормальному функционированию. Тестостерон стимулирует образование фруктозы в семенных пузырьках, лимонной кислоты и фосфатазы в предстательной железе, кор-нитина в придатках яичка и пр. Уменьшение содержания в семенной жидкости фруктозы, лимонной кислоты, кислой фосфатазы, корнитина может указывать на снижение внутрисекреторной функции яичек. Обнаружено, что приблизительно через 7-10 дней после двусторонней орхэктомии мужские добавочные половые железы у грызунов атрофируются до минимума. Нормальный уровень тестостерона в плазме взрослого мужчины составляет 12-35 нмоль/л или 345-1010 нг/дл.
|
