ббб. Курсовая работа Дисциплина Медицинская сестра
 Скачать 1.91 Mb. Скачать 1.91 Mb.
|
|
Размещено на http://www.allbest.ru/ Государственное бюджетное образовательное учреждение среднего профессионального образования МЕДИЦИНСКИЙ КОЛЛЕЖД № 5 Департамента здравоохранения города Москвы лечебно-профилактического учреждения Курсовая работа Дисциплина: Медицинская сестра Профессиональная деятельность медицинской сестры в реабилитации недоношенного ребенка на педиатрическом участке по специальности 060109 Сестринское дело 51 Мельникова Эльвира Александровна Студент Группа № 43 Э.А. Мельникова Руководитель преподаватель высшей квалификационной категории С.А. Беленова 2012 Содержание Терминологический словарь Введение Глава 1. Недоношенные дети 1.1 Что такое недоношенность и ее причины? 1.2 Группы риска 1.3 Дородовые патронажи 1.4 Анатомо-физиологические особенности (АФО) 1.5 Особенности ухода и организации выхаживания 1.6 Особенности вскармливания недоношенных детей Глава 2. Принципы выхаживания недоношенных детей 2.1 Роль м/с в профилактике гипогалактии 2.2 Введение прикорма недоношенным детям 2.3 Особенности развития и диспансерного наблюдения, вакцинация 2.4 Правила применения кувеза 2.5 Дезинфекция кувеза Заключение Список использованной литературы Терминологический словарь недоношенный дети вскармливание вакцинация Недоношенный ребёнок– ребёнок, родившийся при сроке менее 37 полных недель, то есть до 260 дня беременности Функциональные признаки – формирование и функция органов и систем: 1. Слабый мышечный тонус (характерна "поза лягушки") 2. Физиологическая эритема и желтуха до 10 – 14 дней 3. Слабость и быстрое угасание физиологических рефлексов новорожденных, в том числе сосательного и глотательного 4. Склонность к гипотермии из-за малой теплопродукции и повышенной теплоотдачи 5. Отсутствие адекватного повышения температуры на инфекционный процесс и быстрое перегревание его в кувезе Назогастральное зондирование – введение трубки через нос в желудок позволяет осуществить энтеральное питание, получить содержимое желудка, проанализировать, как желудок вырабатывает кислоту и ферменты, определить другие характеристики Кувез – (от фр. couveuse «наседка», «инкубатор») — приспособление с автоматической подачей кислорода и с поддержанием оптимальной температуры, в который помещают недоношенного или заболевшего новорожденного Введение К недоношенным относят детей, родившихся до истечения 37 нед беременности и имеющих массу тела менее 2500 г и рост менее 45 см. Антропометрические показатели вследствие их значительной индивидуальной вариабельности могут быть отнесены к условным критериям недоношенности, так как многие доношенные дети рождаются с массой тела менее 2500 г, в то же время недоношенный ребенок может иметь массу более 2500 г. Основным условием успешного выхаживания недоношенных детей является создание отделений трех этапов. Самым результативным является II этап, когда на 7 — 10-й день жизни детей с массой тела до 2000 г переводят из родильного дома в отделение патологии новорожденных детского стационара. Перевод недоношенных новорожденных с I этапа (родильный дом) на II осуществляют после предварительной договоренности на заранее подготовленное место. Транспортировку детей проводят в специально оборудованных машинах, которые оснащены переносными инкубаторами, кислородом. При отсутствии специальных машин для перевозки недоношенных детей применяют обыкновенные машины скорой помощи. Выписывают недоношенного ребенка из отделения при достижении веса 2500 г при непрерывном нарастании веса, отсутствии заболеваний Сведения о выписанном ребенке передают в детскую консультацию по месту жительства в день выписки из больницы. Диспансерное наблюдение за недоношенными детьми в условиях поликлиники предполагает: дифференцированный контроль над их физическим и нервно-психическим развитием. Недоношенным детям по индивидуальному плану проводят: оздоровительные и закаливающие процедуры, в зависимости от наличия нарушений развития, подбор адекватной профилактики рахита и анемии, вакцинопрофилактику. Недоношенных детей на первом году жизни обычно наблюдают по схеме, предусмотренной для детей 2-й и 3-й групп здоровья. В их реабилитации преимущественное значение имеют физические методы: различные комплексы массажа, гимнастики, упражнения в воде. Для физического развития недоношенных детей характерны более высокие темпы прироста массы и длины тела на первом году жизни (за исключением первого месяца). К 2—3 мес. они удваивают первоначальную массу тела, к 3—5 — утраивают, к году — увеличивают в 4—7 раз. При этом крайне незрелые дети по абсолютным показателям роста и массы тела значительно отстают («миниатюрные» дети), 1—3 «коридор» центильных таблиц. В последующие годы жизни глубоко недоношенные дети могут сохранять своеобразную гармоническую «задержку» физического развития Темпы нервно-психического развития недоношенных детей в первые 1,5 года обычно замедленны, и степень этой задержки зависит от степени недоношенности — это своеобразная «норма» для незрелых детей. При отсутствии поражения нервной системы даже крайне незрелые дети к 2—3 годам по уровню психомоторного развития не отличаются от доношенных, хотя у многих из них сохраняются эмоциональная лабильность, утомляемость и быстрая истощаемость нервных процессов. Полноценное развитие недоношенных детей во многом зависит от социально-экономических и медико-организационных факторов Профессиональная деятельность м/с в реабилитации недоношенного ребенка на педиатрическом участке Цель: 1.Повысить готовность к самостоятельной работе с недоношенными детьми в ЛПУ педиатрического профиля Задачи: 1. Выявить основные причины недоношенности детей 2. Повысить роль участковой медицинской сестры в реабилитации недоношенного ребенка Актуальность: 1. Угроза невынашивания детей и особенности выхаживания недоношенных детей является очень актуальной для настоящего времени в связи с неблагоприятной демографической и экологической обстановкой в РФ и принятием президентской программы «Дети России» 2. Тематика курсовой работы отвечает задачам национального проекта «Здоровье», направленного на предотвращение неблагоприятных последствий данной патологии у детей Глава 1. Недоношенные дети 1.1 Что такое недоношенность и ее причины? К недоношенным относят детей, родившихся до 37 нед. беременности и имеющих массу тела менее 2500 г и рост менее 45 см. Антропометрические показатели вследствие их значительной индивидуальной вариабельности могут быть отнесены к условным критериям недоношенности, так как многие доношенные дети рождаются с массой тела менее 2500 г, в то же время недоношенный ребенок может иметь массу более 2500 г. Условно выделяют 4 степени недоношенности по массе тела: I — 2001—2500 г, II - 1501-2000 г, III -1001-1500 г, IV - менее 1000 г. С 1974 г. ВОЗ предложила считать жизнеспособными детей, родившихся с массой тела более 500 г при сроке беременности не менее 22 нед. 1.2 Группы риска Наиболее часто преждевременные роды обусловлены заболеваниями матери (хроническая соматические патологии: заболевания почек, сердечно сосудистой системы, эндокринные нарушения; острые инфекционные заболевания; гинекологические патологии, осложнениями беременности (особенно поздний токсикоз); отягощением акушерского анамнеза предшествующими абортами и выкидышами, травмами, интоксикацией (курение, алкоголь); иммунологической несовместимостью в системе мать—плод (резус-конфликт и групповой конфликт). Имеет значение также слишком юный (до 18 лет) и пожилой (старше 30 лет) возраст матери; Со стороны плода причинами недонашивания могут быть генетические заболевания (в том числе хромосомная патология) и внутриутробные инфекции. В последние годы особое значение приобрели социально-экономические причины недонашивания (производственные вредности, внебрачные роды, ухудшение экологической обстановки. С целью выявления групп риска и их устранения проводится участковой медицинской сестрой 2 дородовых патронажа. Первый патронаж в сроки беременности от 5-12 недель, т. е. сражу после взятия на учет акушером-гинекологом. И второй ближе к декретному отпуску. 1.3 Дородовые патронажи Детские поликлиники , консультации, учреждения начинают свою работу по охране здоровья будущего ребенка с дородового патронажа. Цель его — обеспечить благоприятные условия жизни ребенка и установить тесный контакт между будущей матерью, детской патронажной сестрой и врачом. Первый дородовый патронаж выполняет патронажная сестра после получения сведений из женской консультации о беременной женщине. После знакомства на дому с будущей матерью и условиями жизни семьи желательно пригласить мать на прием в детскую поликлинику в профилактический день, особенно если прием здоровых детей ведут в комнате по воспитанию здорового ребенка, где имеются наглядные пособия. Здесь в беседе с беременной женщиной особое внимание уделяют режиму ее питания, сна и отдыха, пропаганде грудного вскармливания ребенка, методам профилактики гипогалактии. Знакомство в таких условиях будущей матери с участковым педиатром вырабатывает у нее в дальнейшем положительное отношение к детской поликлинике. В обязательном порядке дважды: при взятии на учет и перед родами. При первом патронаже акушерка знакомится с бытовыми условиями и санитарным состоянием жилья беременной, по возможности выясняет характер взаимоотношений в семье. Во время патронажа важно продолжать санитарно-просветительную работу, начатую врачом, рассказать беременной и членам ее семьи о необходимости соблюдения правил личной гигиены, рационального питания, регулярного посещения врача. Также в 32 недели беременности и перед родами патронаж женщин осуществляет средний медицинский персонал детской поликлиники. Врач обязан проследить за своевременной передачей сведений о взятых на учет беременных в районную детскую поликлинику. 1.4 Анатомо-физиологические особенности (АФО) Недоношенные дети имеют своеобразное телосложение — относительно большая голова с преобладанием мозгового черепа, иногда — открытые черепные швы, малый и боковой роднички, низкое расположение пупочного кольца; слабое развитие подкожной жировой клетчатки. Для недоношенных характерно обильное пушковое оволосение (лануго), при значительной степени недоношенности — недоразвитие ногтей. Кости черепа податливы вследствие недостаточной минерализации, ушные раковины мягкие. У мальчиков яички не опущены в мошонку (у крайне незрелых детей мошонка вообще недоразвита); у девочек половая щель зияет вследствие недоразвития половых губ и относительной гипертрофии клитора. На основании внешнего осмотра ребенка можно сделать заключение о степени недоношенности (гестационном возрасте) по совокупности морфологических критериев, для чего разработаны оценочные таблицы этих признаков в баллах. Морфология мозга недоношенного ребенка характеризуется сглаженностью борозд, слабой дифференцировкой серого и белого вещества, неполной миелинизацией нервных волокон и проводящих путей. Незрелость коры обусловливает преобладание подкорковой деятельности: движения хаотичны, могут отмечаться вздрагивания, тремор рук, клонус стоп. Вследствие незрелости терморегуляционных механизмов недоношенные дети легко охлаждаются т.к. у них нет адекватного повышения температуры тела. Перегреванию способствует недоразвитие потовых желез Система органов дыхания у недоношенного ребенка так же, как и нервная система, характеризуется незрелостью (предрасполагающий фон для патологии). Верхние дыхательные пути у недоношенных узкие, диафрагма расположена относительно высоко, грудная клетка податлива, ребра расположены перпендикулярно к грудине, у глубоконедоношенных детей грудина западает. Дыхание поверхностное, ослабленное, частота 40—54 в минуту, объем дыхания по сравнению с доношенными детьми снижен. Ритм дыхания нерегулярный, с периодическими апноэ Сердечно – сосудистая система недоношенного ребенка по сравнению с другими функциональными системами является относительно зрелой, так как закладывается на ранних стадиях онтогенеза. Несмотря на это, пульс у недоношенных детей очень лабилен, слабого наполнения, частота 120—160 в минуту. Аускультативно тоны сердца могут быть относительно приглушены, возможно, наличие шумов. Артериальное давление, по сравнению с доношенными более низкое, систолическое 50—80 мм рт. Ст., диастолическое 20—30 мм рт. Ст. Желудочно-кишечный тракт недоношенных детей характеризуется незрелостью всех отделов, малым объемом и более вертикальным положением желудка. В связи с относительным недоразвитием мышц кардиальной его части недоношенные дети предрасположены к срыгиваниям. Слизистая оболочка пищеварительного канала у недоношенных нежная, тонкая, легко ранимая, богато васкуляризована. Отмечаются низкая протеолитическая активность желудочного сока, недостаточная выработка панкреатических и кишечных ферментов, а также желчных кислот. Все это затрудняет процессы переваривания и всасывания, способствует развитию метеоризма и дисбактериоза. У 2/3 недоношенных детей, даже находящихся на естественном вскармливании, имеется дефицит бифидофлоры кишечника в сочетании с носительством условно-патогенной флоры. Особенности функционирования эндокринной системы недоношенного ребенка определяются степенью его зрелости и наличием эндокринных нарушений у матери, обусловивших преждевременные роды. Как правило, координация деятельности эндокринных желез нарушена, прежде всего по оси гипофиз — щитовидная железа — надпочечники. Процесс обратного развития фетальной зоны коры надпочечников у новорожденных заторможен, задержано становление циркадных ритмов выделения гормонов. Функциональная и морфологическая незрелость надпочечников способствует быстрому их истощению. У недоношенных детей относительно снижены резервные возможности щитовидной железы, в связи, с чем у них возможно развитие транзиторного гипотериоза. Половые железы у недоношенных детей менее активны, чем у доношенных, поэтому у них значительно реже проявляется так называемый половой криз в первые дни жизни. У девочек зияет половая щель (недоразвитие больших половых губ). У мальчиков отмечается недоопущение яичек, мошонка пустая, очень маленькая, с гладкой натянутой кожей. Крипторхизм – это состояние, при котором одно или оба яичка не находятся на своем месте в мошонке. При внутриутробном развитии яички располагаются в брюшной полости плода. В норме незадолго до родов яички опускаются в мошонку и у доношенного ребенка при рождении или в первые дни после рождения яички должны определяться в мошонке. Темпы нервно-психического развития недоношенных детей в первые 1,5 года обычно замедленны, и степень этой задержки зависит от степени недоношенности — это своеобразная «норма» для незрелых детей. При отсутствии поражения нервной системы даже крайне незрелые дети к 2—3 годам по уровню психомоторного развития не отличаются от доношенных, хотя у многих из них сохраняются эмоциональная лабильность, утомляемость и быстрая истощаемость нервных процессов. Полноценное развитие недоношенных детей во многом зависит от социально-экономических и медико-организационных факторов 1.5 Особенности ухода и организации выхаживания 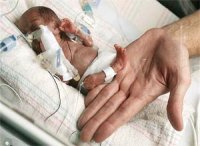 Рис. №1недоношенный (незрелый) ребёнок Первый период выхаживания недоношенных - это период постнатальной адаптации к окружающей среде у недоношенных детей растягивается на 1—2 мес. Вследствие незрелости органов и систем при неадекватных условиях возможны тяжелые срывы адаптации. Поэтому организация оптимальных условий выхаживания имеет для недоношенных детей чрезвычайно важное значение. Температура воздуха в родильном доме должна быть не менее 22—23; ребенка принимают в теплые стерильные пеленки или непосредственно после рождения и отсечения пуповины помещают на специальный столик с подогревом (в инкубатор). Глубоко недоношенных детей в некоторых странах заворачивают в металлизированные пеленки для предотвращения потерь тепла. Перевод недоношенного ребенка из родильного дома в стационар для II - го этапа выхаживания, как правило, на базе клинических детских больниц при наличии специально оснащенных реанимационных машин с инкубатором и кислородным баллоном может осуществляться уже впервые часы жизни при отсутствии явных противопоказаний к транспортировке (внутричерепные кровоизлияния, гемолитическая болезнь). В специализированных отделениях недоношенных детей размещают в бокси-рованных палатах (2—3 ребенка в боксе). Детей, родившихся с массой тела менее 1500 г, а также более зрелых, но тяжелобольных недоношенных выхаживают в инкубаторах (кувезах). Второй этап выхаживания недоношенного является начальным этапом реабилитации. Практически все недоношенные дети нуждаются в физической реабилитации: массаж, упражнения в воде, для чего необходимы специальное помещение с ваннами и обученный персонал. К реабилитации незрелых детей необходимо привлекать родителей, прежде всего мать (общение в палате, «кенгуру» — контакт «кожа к коже»). 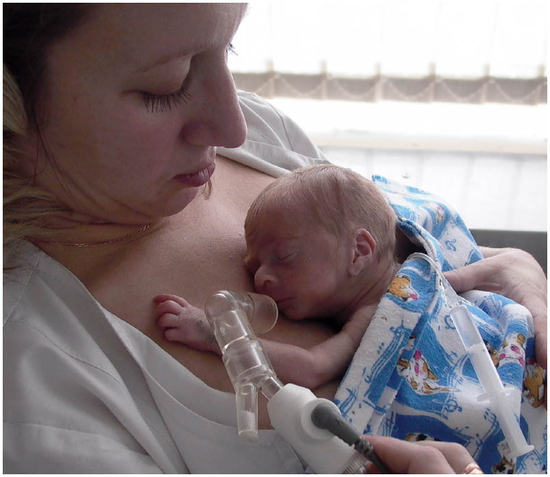 Рис.№2 Поза кенгуру Детям, находящимся в отделении с целью реабилитации, необходимо в летнее время организовывать прогулки на веранде или в саду Следующий этап выхаживания и диспансерного наблюдения недоношенного ребёнка осуществляется под наблюдение специалистов детской поликлиники. Выписка недоношенного ребенка из стационара, на педиатрический участок осуществляется при наличии стойкой адаптации к внешней среде: самостоятельное сосание, регулярная прибавка массы тела (при выписке 2200—2300 г и более), достаточная терморегуляция. Незадолго до выписки мать обучают приемам ухода, массажа и упражнениям в воде. 1.6 Особенности вскармливания недоношенных детей В связи с тем, что у недоношенного ребенка ослаблены или отсутствуют сосательный и глотательный рефлексы необходим индивидуальный выбор способа кормления, который определяется тяжестью состояния ребенка, массой тела при рождении, степенью недоношенности. Предпочтение раннего начала питания независимо от выбранного способа: в течение первых 2-3 часов после рождения ребенка и обязательно не позднее, чем через 6-8 ч; в тяжелых случаях через 10-12 ч после рождения; обязательное проведение "минимального" энтерального питания при полном парентеральном питании. Наиболее активно созревание ферментных систем у плода происходит в III триместре внутриутробного развития. Это связано с тем, что формирование структуры слизистой оболочки заканчивается в основном к 24-й неделе гестации. В более ранние сроки активизируются ферменты, участвующие в белковом и углеводном метаболизме, несколько позднее — в жировом. Максимальный уровень активности ферментов наблюдается в проксимальной части тонкой кишки. При тяжелых перинатальных поражениях центральной нервной системы и инфекционных процессах у недоношенных новорожденных ферментативная активность пищеварительного тракта снижается в среднем в 1,5 раза. К месячному возрасту наблюдается лишь частичное ее восстановление. Новорожденные дети с массой тела более 2000 г при оценке по шкале Апгар 7 баллов и выше могут быть приложены к груди матери впервые сутки жизни. Обычно в родильном доме или стационаре устанавливается 7-8-разовый режим кормления. Для недоношенных детей свободное вскармливание является неприемлемым в связи с неспособностью таких детей регулировать объем высосанного молока и высокой частотой перинатальной патологии, однако возможно ночное кормление. При грудном вскармливании необходимо внимательно следить за появлением признаков усталости, периорального и периорбитального цианоза, одышки и др. Наличие данной симптоматики является показанием к более редкому прикладыванию к груди или к полному переходу на кормление сцеженным материнским молоком из бутылочки.  Рис. №3 Кормление недоношенного ребенка сцеженным грудным молоком Усилия медработников должны быть направлены на сохранение грудного вскармливания в максимально возможном объеме, учитывая особую биологическую ценность именно материнского нативного молока для незрелого ребенка и важную роль контакта матери с новорожденным во время кормления При определении способа кормления и назначении его объема и состава необходимо учитывать индивидуальные особенности незрелого ребенка, сниженную толерантность к пище и повышенную потребность в энергетических субстратах. Энтеральное вскармливание при отсутствии противопоказаний начинают обычно через 2—6 ч после рождения (сцеженное грудное молоко матери; более зрелых условно здоровых недоношенных можно приложить к груди).    Рис. №4 Энтеральное вскармливание Рис. №5 Виды назогастральных зондов Можно начинать энтеральное питание на 3-5 день жизни у детей, перенесших тяжелую внутриутробную асфиксию, при этом снижается риск развития некротического энтероколита. По мере улучшения общего состояния часть кормлений через зонд заменяют кормлением из соски. Прикладывание к груди недоношенного ребенка осуществляют по индивидуальным показаниям, при активном сосании и массе тела 1800-2000 г. Попытки к началу энтерального питания должны быть сделаны как можно раньше, потому что, хорошо известны преимущества энтерального питания: * улучшение кровоснабжения кишечника * повышение уровня регуляторных гормонов * формирование нормального биоценоза кишечника * положительное влияние на иммунную систему кишечника и реализацию слизистой ЖКТ * созреванию моторной функции кишечника Доказано, что раннее введение минимального энтерального питания (трофического питания), обладает рядом преимуществ у больных недоношенных детей, нуждающихся в интенсивной терапии. Начало энтерального питания у новорожденных должно основываться на оценке ряда признаков готовности к энтеральному питанию: * отсутствие вздутия живота * отсутствие пороков развития, требующих экстренного хирургического вмешательства * наличие активной перистальтики * нормальное отхождение мекония При невозможности энтерального вскармливания (язвенно-некротический энтероколит, врожденные аномалии развития желудочно-кишечного тракта, упорная рвота и эксикоз на фоне различных заболеваний) ребенка переводят на частичное или полное парентеральное вскармливание. Глава 2. Принципы выхаживания недоношенных детей 2.1 Роль м/с в профилактике гипогалактии  Рис. №8 Кормление ребенка грудью Как только у ребенка появляется сосательный и глотательный рефлексы его прикладывают к груди но до этого ребенок должен получать сцеженное донорское грудное молоко т.к. мама переживает стресс по поводу недоношенности своего малыша. Очень важно, что бы рядом был грамотный и не безразличный медицинский работник, который убедит ее в благоприятном исходе сложившийся ситуации, человек который дает рекомендации маме по уходу за ребенком это медицинская сестра в родильном доме и детской поликлиники. Рекомендации кормящей маме по профилактике гипогалактии. Мама должна есть столько раз, сколько кормит ребенка, т.е. за 30-60 минут до кормления ребенка маме достаточно съесть одно любое блюдо и выпить 1 стакан жидкости (для того, чтобы молоко было концентрированным). Нельзя кормящей маме есть сгущенное молоко, шоколад, жареные, копченые, острые блюда. Необходимо ограничить употребление экзотических фруктов с целью предупреждения развития у ребенка аллергии, расстройств желудочно-кишечного тракта. Спать маме обязательно нужно 8-9 часов в сутки. От 6 до 8 часов ночью и 2-3 часа днем вместе с ребенком ночью, при необходимости перепеленать, попоить малыша, желательно, чтобы к ребенку подходил любой взрослый, кроме мамы, т.к. ребенок будет чувствовать запах грудного молока от мамы и рефлекторно просить есть. В последствие ребенок может перепутать день с ночью, гулять маме желательно 1,5-2 часа в день, имея возможность уделить время себе. Перед кормлением ребенка маме желательно принять душ или помыть грудь и сцедить 2-3 капли грудного молока (с целью предупреждения развития молочницы у ребенка), т.к. они могут быть инфицированными и горькими - «перегоревшими», что спровоцирует в дальнейшем отказ ребенком от груди. Для недоношенного, ослабленного ребенка, интервалы между кормлениями можно сократить на 20-40 минут. Пить маме нужно от 2-х до 3-х литров в сутки, 1 литр из этого количества отводится на кисломолочные продукты (кефир, ряженка, йогурт и т.д.) для улучшения работы кишечника у ребенка. Нельзя пить маме некипяченое коровье молоко, квас, газированные напитки (для предупреждения метеоризма у ребенка), алкогольные напитки при соблюдении всех, без исключения, рекомендаций ребенок вырастет не только физически здоровым, но и эмоционально спокойным, жизнерадостным, без вредных привычек Частоту кормлений также подбирают индивидуально. Для детей, вскармливаемых через зонд, возможны 2 варианта кормления: дробное порционное (7 или 10 раз в сутки, с 6-часовым ночным перерывом) или пролонгированное введение молока с помощью шприцевых насосов (введение порции молока в течение 2—3 ч, обычно 5—6 раз в сутки с небольшими перерывами). Последний способ вскармливания особенно показан детям с синдромом срыгивании, с явлениями частичного пареза кишечника или с дыхательной недостаточностью, а также при необходимости увеличения калорийности пищи маловесным и гипотрофичным детям 2.2 Введение прикорма недоношенным детям Продукты прикорма вводятся недоношенным детям, начиная с 4-5- месячного возраста. Введение прикорма до 4-х месяцев недопустимо в связи с незрелостью, как пищеварительной системы, так и обменных процессов. Позднее назначение продуктов прикорма также нецелесообразно, поскольку запас нутриентов (минеральных веществ и отдельных витаминов) у детей родившихся раньше срока резко ограничен. Введение прикорма осуществляется постепенно и последовательно.   Рис.№6Введение прикорма недоношенным детям Прикорм начинают с малых доз до кормления грудью. Каждое кормление должно заканчиваться прикладыванием ребенка к груди или использованием молочных смесей до достижения детьми 7-8 месячного возраста. Расширение рациона питания начинается за счет введения фруктового пюре, овощного пюре или каши. Своевременное и адекватное введение прикорма является залогом успешного развития недоношенного ребенка, обеспечивает его гармоничное психофизическое развитие 2.3 Особенности развития и диспансерного наблюдения, вакцинация Для физического развития недоношенных детей характерны более высокие темпы прироста массы и длины тела на первом году жизни (за исключением первого месяца). К 2—3 мес они удваивают первоначальную массу тела, к 3—5 — утраивают, к году — увеличивают в 4—7 раз. Диспансерное наблюдение за недоношенными детьми в условияхполиклиники предполагает дифференцированный контроль за их физическим и нервно-психическим развитием, а также систематические осмотры специалистами (невролог, ортопед, окулист, по показаниям — хирург, аллерголог), индивидуальные оздоровительные и закаливающие процедуры в зависимости от наличия нарушений развития, подбор адекватной профилактики рахита и анемии, индивидуального прививочного календаря. Большинство недоношенных детей не получают в родильном доме вакцину БЦЖ. Вопрос о начале вакцинации решается, индивидуально начиная с 2-месячного возраста.  Рис.№7 Вакцинация недоношенных детей Время начала прививок определяют с участием невролога. Учитывая возможный риск аллергических реакций, оценивают полноценность иммунного ответа. Прививки детям с измененной реактивностью часто проводят «под защитой» антигистаминных препаратов. На всех этапах наблюдения недоношенного ребенка необходима активная совместная работа врача и родителей. Впервые дни и недели его жизни, мать, как правило, нуждается в психотерапевтической коррекции, «снятии» послеродового стресса. Для этого в отделении 2-го этапа должен работать психолог или психотерапевт (индивидуальные или групповые сеансы психотерапевтической коррекции). Мать (иногда и отец) должна контактировать с ребенком, находящимся в стационаре («кенгуру», общение с ребенком, находящимся в инкубаторе, колыбельные песни), на заключительном этапе выхаживания мать обучается уходу, массажу, упражнениям в воде. Патронажная медицинская сестра контролируют условия домашней жизни ребенка, своевременность медицинских вмешательств (посещения специалистов, анализы, прививки), занятия по стимуляции психоэмоционального и речевого развития. Соответствующая щадящая домашняя обстановка и регулярные занятия с родителями, сенсорная стимуляция (игрушки, колыбельные песни), тренировка элементарных навыков являются обязательными условиями для полноценного развития недоношенных детей 2.4 Правила применения кувеза  Рис.№9 Применение кувеза Преимущества кувеза – это инкубатор, который даёт возможность выхаживать детей с экстремально низкой массой тела ниже 1,5 кг. Он автоматизирован и поддерживает нужную для ребенка температуру и влажность. Имеет необходимые доступы для проведения любой реанимации, в том числе и сердечно-легочной. Используется для длительной искусственной вентиляции легких. Опасность для жизни новорожденного представляет , прежде всего незрелость центра дыхания и терморегуляции, склонность к инфекции и кровотечению. Здесь необходима готовность к аспирации, искусственному дыханию, к кислородотерапии, иногда к медикаментозной профилактике витамином К и др.; при гипоксии и ацидозе - к внутривенным вливаниям глюкозы и щелочных растворов, к необходимости в кувезе.   Рис. №10 Стационарные инкубаторы – кувезы 2.5 Дезинфекция кувеза 1. Перед дезинфекцией кувеза его необходимо выключить. Опорожнить водяной бачок увлажнителя. Поменять марлевые фильтры отверстия кабины, через которые в кувез всасывается воздух. Приготовить один из указанных дезинфицирующих растворов. На 1 обработку кувеза расходуется 50-70 мл дезинфицирующего раствора. 2. Обработку кувеза дезинфицирующим раствором проводят методом протирания. Для протирания кувеза после дезинфекции следует использовать стерильную воду в количестве 100-150 мл. Протирание проводят стерильной ветошью или пеленкой. 3. Дезинфекция 3% раствором перекиси водорода с 0,5% моющего средства: ветошь смачивают в 3% растворе перекиси водорода с 0,5% моющего средства, слегка отжимают и дважды протирают внутренние поверхности кабины кувеза, полку и матрасик, а затем ручки кувеза. После этого крышку кувеза закрывают. Через 1 час камеру открывают и дважды протирают стерильной ветошью, после чего все поверхности камеры вытирают насухо. Включают бактерицидную лампу, проветривание и облучение продолжается 60 минут. После этого срока крышку кувеза закрывают, включают аппарат и выдерживают 5 часов. Затем в камеру можно помещать ребенка, предварительно залив увлажняющую систему кувеза дважды дистиллированной водой (3-3,5 литра - до метки шкалы 2). Заключение Изучив источники литературы по заданной теме, проведя исследовательскую работу при прохождении практики в ДГКЦ №13 им. Н.Ф. Филатова: побеседовав с медицинским персоналом отделения выхаживания недоношенных детей, с мамами недоношенных детей я пришла к выводу, что здоровье новорожденного ребенка зависит от высокого профессионализма медицинского персонала и аппаратуры, которая дает возможность следить за состоянием и поддерживать оптимальный режим жизнедеятельности плода и новорожденного, что определяет саму возможность сохранения жизни ребенка. Основным условием успешного выхаживания недоношенных детей является создание отделений трех этапов. Самым результативным является II этап, когда на 7 — 10-й день жизни детей с массой тела до 2000 г переводят из родильного дома в отделение патологии новорожденных детского стационара. Перевод недоношенных новорожденных с I этапа (родильный дом) на II осуществляют после предварительной договоренности на заранее подготовленное место. Транспортировку детей проводят в специально оборудованных машинах, которые оснащены переносными инкубаторами, кислородом, что способствует максимально приближенному к внутриутробному состоянию доношенного ребенка. При отсутствии специальных машин для перевозки недоношенных детей применяют обыкновенные машины скорой помощи, что провоцирует осложнения в выхаживании и развитии недоношенного ребенка. На третьем, не менее важном этапе, диспансерное наблюдение за недоношенными детьми в условиях поликлиники предполагает: дифференцированный контроль над их физическим и нервно-психическим развитием. Ребенок наблюдается педиатром и узкими специалистами по специальному плану, который составляет участковый врач, но неукоснительно выполняет участковая медицинская сестра. Большую роль по профилактике недоношенных детей отводится медицинским работникам среднего звена, медицинским сестрам. Поэтому рекомендую: будущей маме своевременно посещать гинеколога с целью ранних выявлений патологий своевременно и правильно проводить дородовые патронажи с целью выявления групп риска и их устранения контролировать выполнение беременной, рекомендаций врача и медицинской сестры по ее режиму питания, сна и отдыха, пропаганде грудного вскармливания ребенка, методам профилактики гипогалактии внимательно подходить к диспансеризации недоношенных детей в условиях поликлиники время начала прививок определять с участием невролога, учитывая возможный риск аллергических реакций, оценивать полноценность иммунного ответа на всех этапах наблюдения недоношенного ребенка необходима активная совместная работа медработников и родителей Список использованной литературы 1. Скворцова В.А. Алгоритмы вскармливания недоношенных детей: д-ра мед. наук. М., 2007. 41 с. 2.Скворцова В.А., Боровик Т.Э., Яцык Г.В. и др. Вскармливание недоношенных детей //Лечащий врач. 2007, № 2, с. 64-68. 3.Нетребенко О. К. Некоторые эссенциальные микронутриенты в питании недоношенных детей. М., 2006. 136 с. 4.Яцык Г.В. Особенности пищеварительной системы у недоношенных детей:. д-ра мед. наук. М.,2008. 32 с. 5.Сударова О.А. Моторно-эвакуаторная функция желудка у недоношенных детей при различных видах вскармливания: канд. мед. наук. М.,2009. 23 с. |
