невропатология. Л. О. Бадалян невропатология предисловие к второму изданию этот учебник
 Скачать 2.77 Mb. Скачать 2.77 Mb.
|
|
ОСНОВНЫЕ НЕВРОЛОГИЧЕСКИЕ СИНДРОМЫ СИНДРОМЫ ДВИГАТЕЛЬНЫХ НАРУШЕНИЙ Для осуществления двигательного акта необходимо, чтобы импульс из двигательной области коры беспрепятственно был проведен к мышце. При повреждении корково-мышечного пущ на любом его участке (двигательная зона коры головного мозга пирамидный путь, двигательные клетки спинного мозга, передний корешок, периферический нерв) проведение импульса становится невозможным, и соответствующая мускулатура принимать участия в движении уже не может — она оказывается парализованной. Таким образом, паралич, или плегия, — это отсутствие движения в мышце или группах мышц в результате перерыва двигательного рефлекторного пути. Неполная утрата движения (ограничение его объема и силы) называется парезом. В зависимости от распространенности параличей различают моноплегии (парализована одна конечность), гемиплегии (паралич одной половины тела), параплегии (паралич обеих рук или ног), тетраплегии (паралич всех четырех конечностей). При поражении периферического двигательного нейрона и его связей с мышцей (периферический нерв) возникает периферический паралич. При повреждении центрального двигательного нейрона и его связи с периферическим нейроном развивается центральный паралич. Качественная характеристика этих параличей различна (табл. 1). Таблица 1 Клиническая характеристика центрального и периферического паралича
Периферический паралич Периферический паралич характеризуется следующими основными симптомами: отсутствием рефлексов или их снижением (гипорефлексия, арефлексия), снижением или отсутствием мышечного тонуса (атония или гипотония), атрофией мышц. Кроме того, в парализованных мышцах и пораженных нервах развиваются изменения электровозбудимости, называющиеся реакцией перерождения. Глубина изменения электровозбудимости позволяет судить о тяжести поражения при периферическом параличе и прогнозе. Утрата рефлексов и атония объясняются перерывом рефлекторной дуги; такой перерыв дуги приводит к утрате мышечного тонуса. По этой же причине не может быть вызван и соответствующий рефлекс. Атрофия мышц, или их резкое похудание, развивается из-за разобщения мышцы с нейронами спинного мозга; от этих нейронов по периферическому нерву к мышце притекают импульсы, стимулирующие нормальный обмен веществ в мышечной ткани. При периферическом параличе в атрофированных мышцах могут наблюдаться фибриллярные подергивания в виде быстрых сокращений отдельных мышечных волокон или пучков мышечных волокон (фасцикулярные подергивания). Они наблюдаются при хронических прогрессирующих патологических процессах в клетках периферических двигательных нейронов. Поражение периферического нерва приводит к возникновению периферического паралича иннервируемых данным нервом мышц. При этом наблюдаются также нарушения чувствительности и вегетативные расстройства в этой же зоне, так как периферический нерв является смешанным — в нем проходят двигательные и чувствительные волокна. В результате поражения передних корешков возникает периферический паралич иннервируемых данным корешком мышц. Поражение передних рогов спинного мозга вызывает периферический паралич мышц в зонах иннервации данным сегментом. Так, поражение передних рогов спинного мозга в области шейного утолщения (пятый — восьмой шейные сегменты и первый грудной) приводит к периферическому параличу руки. Поражение передних рогов спинного мозга на уровне поясничного утолщения (все поясничные и первый и второй крестцовые сегменты) вызывает периферический паралич ноги. Если же поражается шейное или поясничное утолщение с обеих сторон, то развивается верхняя или нижняя параплегия. Примером периферического паралича конечностей являются параличи, возникающие при полиомиелите — остром инфекционном заболевании нервной системы (см. главу 7). При полиомиелите могут развиваться параличи ног, рук, дыхательных мыщц При поражении шейных и грудных сегментов спинного мозга наблюдается периферический паралич диафрагмы и межреберных мышц, приводящий к нарушению дыхания. Поражение верхнего утолщения спинного мозга приводит к периферическому параличу рук, а нижнего (поясничного утолщения) — к параличу ног. Синдром поражения лицевого нерва У детей нередко встречаются воспалительные поражения лицевого нерва, приводящие к периферическому параличу лицевых мышц. На стороне поражения лицевого нерва сглажены складки в области лба, несколько опущена бровь, глазная щель не смыкается, щека свисает, сглажена носогубная складка, опущен угол рта. Больной не может вытянуть губы вперед, задуть горящую спичку, надуть щеки (рис. 57). При еде жидкая пища выливается через опущенный угол рта. Наиболее ярко парез мышц лица выявляется при плаче и смехе. Эти нарушения иногда могут сопровождаться слезотечением, повышенной чувствительностью к слуховым раздражителям (гиперакузия), расстройством вкуса на передних двух третях языка. Реже периферический парез мышц лица обусловлен недоразвитием ядер лицевого нерва. В таких случаях поражение обычно двустороннее симметричное; симптомы наблюдаются с рождения и часто сочетаются с другими пороками развития.  Рис. 57. Периферический паралич мимических мышц Двустороннее поражение лицевого нерва, чаще его корешков, может наблюдаться также при множественных невритах (полиневриты), воспалении мозговых оболочек (менингиты), пе реломах костей основания черепа и других травмах черепа. Синдром поражения глазодвигательных нервов Поражение глазодвигательного и отводящего нервов приводит к параличу иннервируемых ими мышц и к возникновению косоглазия. у больных с поражением глазодвигательного нерва возникает расходящееся косоглазие, так как здоровая наружная прямая мышца, иннервируемая отводящим нервом, оттягивает глазное яблоко в свою сторону. При поражении отводящего нерва по той же причине развивается сходящееся косоглазие (перетягивает здоровая внутренняя прямая мышца, иннервируемая глазодвигательным нервом). При поражении блокового нерва косоглазия, как правило, не возникает. Может наблюдаться легкое сходящееся косоглазие при взгляде вниз. При поражении глазодвигательного нерва может возникнуть опущение верхнего века (птоз) за счет паралича мышцы, поднимающей верхнее веко, а также расширение зрачка (мидриаз) вследствие паралича мышцы, суживающей зрачок, нарушение аккомодации (ухудшение зрения на близкие расстояния) (рис. 58). При параличе глазодвигательных мышц возможно выпячивание глазного яблока из орбиты за счет снижения их тонуса (экзофтальм). При взгляде в сторону при парализованной мышце возникает двоение (диплопия). 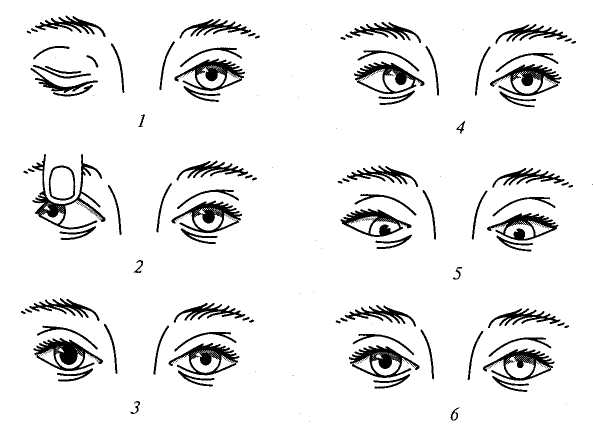 Рис. 58. Симптомы поражения глазодвигательных нервов: 1 -Правосторонний птоз; 2 — расходящееся косоглазие; 3 — правосторонний мидриаз; 4 — сходящееся косоглазие; 5 — сходящееся косоглазие при взгляде вниз; 6 — сужение (миоз) левого зрачка Синдром поражения подъязычного нерва Поражение подъязычного нерва или его ядра в стволе головного мозга вызывает периферический паралич соответствующей половины языка. Наблюдаются атрофия мышц языка (истончение парализованной половины языка), гипотония (язык тонкий, рас пластанный, удлиненный), отклонение языка при его высовывании в сторону паралича, фибриллярные подергивания. Движения языка в пораженную сторону ограниченны или невозможны. Возможно нарушение звукопроизношения — дизартрия. Синдром поражения добавочного нерва При поражении добавочного нерва или его ядра в стволе головного мозга развивается периферический паралич грудиноключично-сосцевидной и трапециевидной мышц. В результате больной испытывает затруднения при повороте головы в здоровую сторону и при необходимости поднять плечо. Ограничено поднимание руки выше горизонтальной линии. На стороне поражения наблюдается опущение плеча. Нижний угол лопатки отходит от позвоночника. Синдром сочетанного поражения языко-глоточного, блуждающего и подъязычного нервов (бульварный синдром) При поражении языко-глоточного и блуждающего нервов двигательные нарушения характеризуются периферическим параличом мышц глотки, гортани, мягкого нёба, трахеи, языка. Такое состояние называется бульбарным параличом. Паралич мышц глотки приводит к затрудненному глотанию. При глотании больные поперхиваются. Паралич мышц надгортанника приводит к попаданию жидкой пищи в гортань и трахею, а паралич мыши мягкого нёба — к затеканию пищи в полость носа. Паралич мыши гортани приводит к провисанию связок и к афонии или гипофонии (голос становится беззвучным). Из-за провисания мягкого нёба голос может приобретать гнусавый оттенок. Язычок отклоняется в здоровую сторону. Из-за паралича языка нарушается жевание. Язык отклоняется в пораженную сторону, движения его затрудняются. Наблюдаются атрофия и гипотония языка. Имеет место нарушение звукопроизношения: развивается бульбарная дизартрия. Нёбный и глоточный рефлексы исчезают. Блуждающий нерв обеспечивает вегетативную (парасимпатическую) иннервацию кровеносных сосудов и внутренних органов (в том числе сердца). Его двустороннее поражение вызывает смерть вследствие остановки деятельности сердца и дыхания. Центральный паралич Центральный паралич возникает при поражении центрального питательного нейрона в любом его участке (двигательная зона коры больших полушарий, ствол головного мозга, спинной мозг). Перерыв пирамидного пути снимает влияние коры головного мозга на сегментарный рефлекторный аппарат спинного мозга; его собственный аппарат растормаживается. В связи с этим все основные признаки центрального паралича так или иначе связаны с усилением возбудимости периферического сегментарного аппарата. Основными признаками центрального паралича являются мышечная гипертония, гиперрефлексия, расширение зоны вызывания рефлексов, клонусы стоп и коленных чашечек, патологические рефлексы, защитные рефлексы и патологические синкинезии. Отличие центрального паралича от периферического характеризуют данные, представленные в табл. 1 (см. с. 170). При мышечной гипертонии мышцы напряжены, плотноваты на ощупь; сопротивление их при пассивном движении больше ощущается в начале движения. Резко выраженная мышечная гипертония приводит к развитию контрактур — резкому ограничению активных и пассивных движений в суставах, в связи с чем конечности могут “застывать” в неправильной позе. Гиперрефлексия сопровождается расширением зоны вызывания рефлексов. Клонусы стоп, коленных чашечек и кистей — это ритмичные сокращения мышц в ответ на растяжение сухожилий. Они являются следствием резкого усиления сухожильных рефлексов. Клонус стоп вызывается быстрым тыльным сгибанием стоп. В ответ на это происходит ритмичное подергивание стоп. Иногда клонус стоп отмечается и при вызывании рефлекса с пяточного сухожилия. Клонус коленной чашечки вызывается ее резким отведением вниз. Патологические рефлексы появляются при повреждении пирамидного пути на любом из его уровней. Различают кистевые и стопные рефлексы. Наибольшее диагностическое значение имеют патологические рефлексы на стопе: рефлексы Бабинского, Оппенгейма, Гордона, Шеффера, Россолимо, Жуковского. При исследовании рефлексов следует учитывать, что у новорожденного и детей раннего возраста в норме обнаруживаются эти рефлексы. Рефлекс Бабинского вызывают штриховым раздражением стопы ближе к ее наружному краю. При этом происходит веерообразное разведение пальцев и разгибание большого пальца (извращенный подошвенный рефлекс) (см. рис. 42). Отчетливое разгибание большого пальца и веерообразное разведение всех других пальцев возникает при энергичном проведении рукой сверху вниз по внутреннему краю большой берцовой кости (рефлекс Оппенгейма) (рис. 59), нажатии на икроножную мышцу (рефлекс Гордона) (рис. 60), сжатии ахиллова сухожилия (рефлекс Шеффера) (рис. 61). Перечисленные патологические симптомы являются разгибательной группой патологических рефлексов. Существуют также сгибательные рефлексы. При отрывистом ударе по мякоти кончиков пальцев ног происходит их сгибание (рефлекс Россолимо) (рис. 62). Тот же эффект наблюдается при ударе молоточком по тыльной поверхности стопы в области основания II—IV пальцев (рефлекс Бехтерева) (рис. 63) или посередине подошвы у основания пальцев (рефлекс Жуковского) (рис. 64). Защитные рефлексы возникают в ответ на болевое или температурное раздражение парализованной конечности. При этом она непроизвольно отдергивается. Синкинезии — непроизвольно возникающие содружественные движения, сопровождающиеся выполнением активных движений (например, размахивание руками при ходьбе). При центральном параличе отмечаются патологические синкинезии. Так, при напряжении мышц здоровой конечности на парализованной стороне рука сгибается в локте и приводится к туловищу, а нога разгибается. 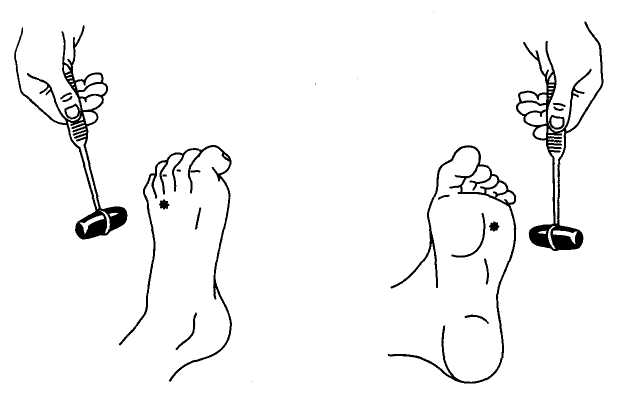 Рис. 63. Исследование рефлекса Бехтерева Рис. 64. Исследование рефлекса Жуковского 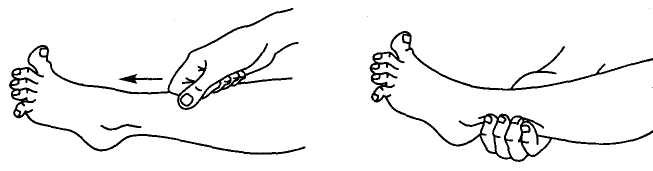 Рис. 59. Исследование рефлекса Оппенгейма Рис. 60. Исследование рефлекса Гордона  Рис. 61. Исследование рефлекса Шеффера Рис. 62. Исследование рефлекса Россолимо 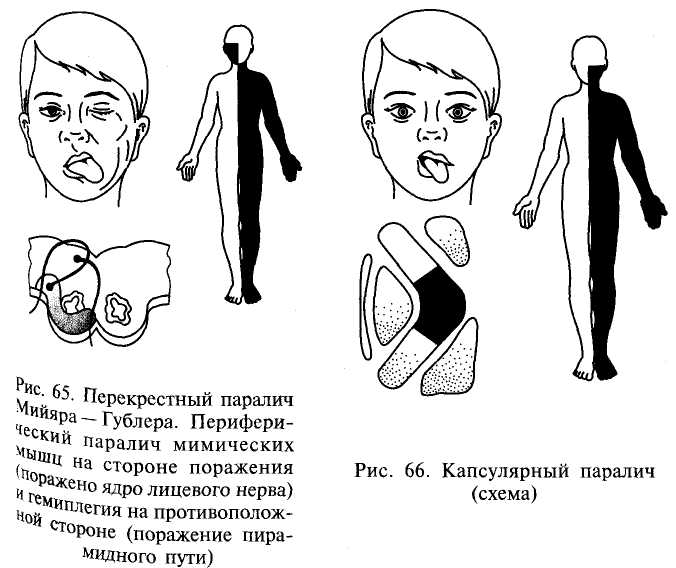 Поражение пирамидного пути в боковом столбе спинного мозга вызывает центральный паралич мускулатуры ниже уровня поражения. Если поражение локализуется в области верхних шейных сегментов спинного мозга, то развивается центральная гемиплегия, а если в грудном отделе спинного мозга, то центральная плегия ноги. Поражение пирамидного пути в области мозгового ствола приводит к центральной гемиплегии на противоположной стороне. Одновременно могут быть поражены ядра или корешки черепных нервов. В этом случае могут возникать перекрестные синдромы: центральная гемиплегия на противоположной стороне и периферический паралич мышц языка, лица, глазного яблока на стороне поражения (рис.65). Перекрестные синдромы позволяют точно определить локализацию поражения. Поражение пирамидного пути во внутренней капсуле характеризуется центральной гемиплегией на противоположной стороне с центральным параличом мышц языка и лица на той же стороне (рис. 66, 67). Поражение передней центральной извилины чаще приводит к моноплегии на противоположной стороне. 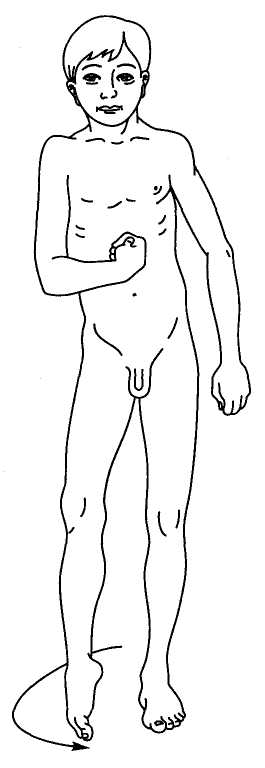 Рис. 67. Характерная поза больного при капсулярном параличе (поза Вернике — Манна) Центральный паралич мышц лица отличается от периферического паралича, наблюдаемого при неврите лицевого нерва или при перекрестно синлооме Мийяоа — Гублепа, тем, что пораженными оказываются только мышцы нижней половины лица. Больной не может вытянуть губы вперед и произвести оскал зубов на пораженной стороне. У него сглажена носогубная складка, опущен угол рта. Однако мышцы лба остаются сохранными, глазная щель смыкается полностью. Слезотечения, гиперакузии и расстройства вкуса не бывает. При центральном параличе мышц языка атрофия его не развивается. Синдром псевдобульбарного паралича При двустороннем поражении корково-ядерных путей с ядрами подъязычного, языко-глоточного и блуждающего нервов развивается центральный паралич мышц языка, глотки, мягкого нёба и гортани. Этот синдром называется псевдобульбарным параличом. Симптоматика псевдобульбарного паралича такая же, как и при бульбарном параличе, но остаются сохранными нёбный и глоточный рефлексы и выявляются патологические псевдобульбарные рефлексы — рефлексы орального автоматизма (рис. 68). К ним относятся: ладонно-подбородочный рефлекс (при штриховом раздражении ладони возникает сокращение мышц подбородка), губной (при легком постукивании пальцем или молоточком по верх ней губе происходит выпячивание губ), сосательный (штриховое раздражение губ вызывает сосательное движение), носогубный (при легком постукивании по переносице губы вытягиваются “хоботком”), дистансоральный (при приближении к лицу молоточка происходит выпячивание губ хоботком). У больных псевдобульбарным параличом отмечаются также приступы насильственного плача или смеха.  Рис. 68. Исследование рефлексов орального автоматизма: а - ладонно-подбородочного; б - губного; в - носогубного; г – дистансорального В логопедической практике важное значение имеет дифференциальная диагностика бульбарной и псевдобульбарной дизартрии. |
