М.И.Кузин. Хирургические болезни. Литература для студентов медицинских вузов Хирургические болезни Под редакцией
 Скачать 10.27 Mb. Скачать 10.27 Mb.
|
17.3. Ранения сердца и перикардаНаиболее часто раны сердца и перикарда бывают колото-резаными и огнестрельными. При ранениях сердца наружная рана мягких тканей обычно локализуется на левой половине грудной клетки спереди или сбоку. Однако в 15—17% случаев она расположена на грудной или брюшной стенке вне проекции сердца. Ранения сердца и перикарда нередко комбинируются с повреждением других органов. Особенно часто при этом повреждается верхняя или нижняя доля левого легкого. Клиническая картина и диагностика. Ранения сердца и перикарда характеризуются следующими признаками: кровотечением, симптомами тампонады сердца, шоком. Тяжесть состояния раненых в первую очередь обусловлена острой тампонадой сердца — сдавлением сердца излившейся в полость перикарда кровью. Для возникновения тампонады сердца достаточно 200— 300 мл крови в полости перикарда, при 500 мл возникает угроза остановки сердца. В результате тампонады нарушается нормальное диастолическое наполнение сердца и резко уменьшается ударный и минутный объем правого и левого желудочков. При этом центральное венозное давление повышается, а системное артериальное давление резко снижается. Основными симптомами острой тампонады сердца являются цианоз кожи и слизистых оболочек, расширение поверхностных вен шеи, резкая одышка, частый нитевидный пульс, наполнение которого еще больше падает в момент вдоха, снижение уровня артериального давления. Из-за острой ишемии головного мозга нередки обморок, спутанное сознание, иногда возникает двигательное возбуждение. При физикальном обследовании определяют расширение границ сердца, исчезновение сердечного и верхушечного толчков, глухие сердечные тоны. При одновременном ранении легкого появляется гемопневмоторакс, на что указывают наличие подкожной эмфиземы, укорочение перкуторного звука и ослабление дыхания на стороне ранения. При рентгенологическом исследовании обнаруживают расширение тени сердца, которая часто принимает треугольную или шаровидную форму, резкое ослабление пульсации. Ценную информацию дают УЗИ и компьютерная томография, позволяющие определить скопление жидкости в полости перикарда. На электрокардиограмме регистрируют снижение вольтажа, признаки ишемии миокарда. Лечение. При ранениях сердца необходима немедленная операция. Выбор доступа зависит от локализации наружной раны. Наиболее часто применяют левостороннюю переднебоковую торакотомию в IV—V межреберье. При расположении наружной раны рядом с грудиной выполняют продольную стернотомию. Перикард вскрывают и быстро обнажают сердце. Временно останавливают кровотечение, закрыв раневое отверстие пальцем. После этого полость перикарда освобождают от крови и сгустков. Окончательно закрывают раневое отверстие, ушивая рану. Операцию заканчивают тщательным обследованием сердца, чтобы не оставить повреждений в других местах. По ходу операции выполняют необходимую интенсивную терапию, которая включает восполнение кровопотери, коррекцию нарушенного го-меостаза. В случае остановки сердца проводят его массаж, внутрисердечно вводят адреналин. При фибрилляции желудочков выполняют дефибрилляцию. Все мероприятия осуществляют при постоянной искусственной вентиляции легких. Прогноз. Исход зависит от локализации и размеров раны, тяжести симптомов тампонады, величины кровопотери, сроков выполнения операции и полноты реанимационных мероприятий. 17.4. Врожденные пороки сердцаСуществует более 100 различных видов врожденных пороков сердца. Это групповое понятие объединяет аномалии положения и морфологической структуры сердца и крупных сосудов. Аномалии возникают вследствие нарушения или незавершенного формообразования (эмбриогенеза) сердца и крупных сосудов в период внутриутробного, реже постнатального развития. Частота врожденных пороков сердца колеблется от 5 до 8 случаев на 1000 новорожденных (т. е. 0,5—0,8%). Среди всех пороков сердца чаще всего встречаются дефекты межжелудочковой перегородки. Без оперативного лечения большинство детей с врожденными пороками сердца погибают в течение 1—2-го года жизни. Только 10—15% из них живут 2 года и более. Классификация пороков сердца довольно сложна. В более ранних классификациях (по клиническим признакам) их разделяли на пороки с цианозом ("синие" пороки) и без цианоза. В настоящее время клинически значимые пороки сердца подразделяют по характеру гемодинамических нарушений в малом круге кровообращения на следующие группы: 1) пороки с переполнением (гиперволемией) малого круга кровообращения; 2) пороки с обеднением (гиповолемией) его; 3) пороки с малоизмененным или неизмененным кровотоком. В первой и второй группах выделяют пороки с цианозом и без цианоза кожных покровов. К порокам первой группы, не сопровождающимся ранним цианозом, относятся открытый артериальный (боталлов) проток, дефект межпредсердной или межжелудочковой перегородки, коарктация аорты и др. К порокам, сопровождающимся цианозом, относятся атрезия трехстворчатого клапана с нормальным калибром легочного ствола и большим дефектом межжелудочковой перегородки, открытый артериальный проток со стоком крови из легочной артерии в аорту. Это наблюдается при выраженной гипертензии в сосудах малого круга кровообращения (комплекс Эйзенменгера). К порокам второй группы, не сопровождающимся цианозом, относятся изолированный стеноз ствола легочной артерии. К порокам, сопровождающимся цианозом, относятся триада, тетрада, пентада Фалло (комбинация нескольких врожденных пороков), атрезия трехстворчатого клапана с сужением ствола легочной артерии или малым дефектом межжелудочковой перегородки и др. К порокам третьей группы с неизмененным или малоизмененным кровотоком в сосудах легкого относятся аномалии дуги аорты и ее ветвей, отсутствие дуги аорты, стеноз и коарктация аорты, митральная атрезия, атрезия аортального клапана, недостаточность митрального клапана и другие более редкие пороки. Выделяют также комбинированные пороки, при которых выявляются нарушения взаимоотношений между различными отделами сердца и крупными сосудами. У больных с пороками первой группы имеется внутрисердечное патологическое сообщение со сбросом крови из артериального русла в венозное (из левого желудочка сердца и крупных сосудов, отходящих непосредственно от него, т. е. слева направо), поэтому в периферическое артериальное русло поступает недостаточное количество артериальной крови. В связи с этим дети отстают в физическом развитии, часто болеют пневмонией, кожные покровы у них бледные, иногда с подчеркнуто яркой окраской губ. Бледность усиливается после физической нагрузки. Для всех пороков этой группы характерно переполнение кровью (гиперволемия) правых отделов сердца и сосудов легкого. При рентгенологическом исследовании легких признаки гиперволемии в малом круге кровообращения проявляются усилением легочного рисунка, расширением корней легких, выбуханием легочной артерии вследствие переполнения ее кровью. Перкуторно и рентгенологически определяется расширение правых камер сердца. На ЭКГ четко выявляются признаки перегрузки (гипертрофии) правого желудочка. При ультразвуковом исследовании (эхокардиография, цветное допплеровское сканирование) или зондировании сердца, а также при ангиокардиографии подтверждается дилатация правых отделов сердца, повышение давления и содержания кислорода в крови, взятой из них. Эти методы исследования позволяют определить диаметр дефекта, величину сброса крови. Распознав синдром переполнения малого круга кровообращения, врач по клиническим признакам может выбрать из группы пороков с гиперволемией малого круга кровообращения тот, которому будут соответствовать аускультативные и другие симптомы. Например, систолический шум во втором межреберье у левого края грудины характерен для открытого артериального (боталлова) протока, а резкий дующий систолический шум в четвертом межреберье слева от грудины — для дефекта межжелудочковой перегородки и т.д. Ко второй группе относят пороки, при которых имеется обеднение малого круга кровообращения кровью (гиповолемия) вследствие затруднения ее выброса правым желудочком в систему легочной артерии, например при стенозе легочной артерии. Ограниченное поступление крови в легкие наблюдается не только при стенозе путей оттока крови из правого желудочка, но и при сбросе крови из него в систему большого круга кровообращения (сброс справа налево). Это обычно наблюдается при тетраде, триаде, пентаде Фалло. При умеренном сужении легочной артерии у детей нередко отсутствуют субъективные ощущения, обусловленные пороком, и дети обычно развиваются удовлетворительно. При значительном сужении легочной артерии они испытывают слабость, быструю утомляемость, боли в области сердца, одышку при физической нагрузке. Цвет кожных покровов у таких детей нормальный, часто наблюдается "сердечный горб". При аускультации сердца выявляется ослабление II тона, выслушивается громкий высокого тембра систолический шум во втором межреберье у левого края грудины в сочетании с ослаблением II тона. Здесь же при пальпации определяется систолическое дрожание. Эти симптомы характерны для сужения легочной артерии. При рентгенологическом и ультразвуковом исследовании выявляют не только стеноз, но и постстенотическое расширение легочной артерии, увеличение правых отделов сердца, гипертрофию правого желудочка вследствие постоянной повышенной систолической нагрузки. На ЭКГ определяют признаки гипертрофии перегрузки правых отделов сердца, а при зондировании — повышение давления в правом желудочке и снижение давления в легочной артерии (увеличение градиента давления). Ультразвуковое исследование (так же как и ангиокардиография) позволяет выявить сужение клапана легочной артерии или подклапанное сужение с постстенотическим расширением легочной артерии. При комбинированных пороках — тетраде Фалло — наблюдается уменьшение кровотока в легочных артериях вследствие венозно-артериального (т. е. справа налево) сброса крови. Поступление в артериальное русло большого количества венозной крови приводит к снижению насыщения артериальной крови кислородом. У больных с момента рождения наблюдается цианоз кожных покровов и видимых слизистых оболочек ("синий" порок). По мере прогрессирования болезни усугубляется недостаток кровотока по легочным артериям, развивается хроническое кислородное голодание. Оно проявляется неравномерным цианозом кожных покровов и кистей рук, утолщением концевых фаланг пальцев, одышкой в покое, тахикардией. Одновременно с этим развиваются одышечно-цианотические приступы, связанные со спазмом выходного отдела правого желудочка. Границы сердца расширены. По мере увеличения сердца деформируется грудная клетка, формируется "сердечный горб". Над областью сердца определяется систолическое дрожание, выслушивается ослабленный II тон на легочной артерии и грубый систолический шум в третьем — четвертом межреберье у левого края грудины. На ЭКГ отмечается гипертрофия правого желудочка. Ультразвуковое и ангиокардиографическое исследование позволяют подтвердить наличие сброса венозной крови в артериальное русло, уменьшение кровотока в сосудах легких. При этом можно измерить давление в полостях сердца, определить насыщение кислородом крови, взятой через катетер. У больных с пороками третьей группы симптомы нарушения газообмена отсутствуют. Основные жалобы у таких больных — быстрая утомляемость, сердцебиение, головные боли. При к о а р к т а ц и и аорты у больных старше 14—15 лет наблюдается повышение артериального давления наверх -них и снижение на нижних конечностях. Кожа и видимые слизистые \збо-лочки обычной окраски. Верхушечный толчок усилен. Над верхушкой сердца выслушивается систолический шум. Границы сердца расширены влево. На ЭКГ отмечаются признаки синдрома гипертрофии левых отделов сердца. Глубину и характер патологии позволяет уточнить ультразвуковое и ангио-кардиографическое исследование. При всех пороках ценные данные дают не только ультразвуковое допплерографическое исследование, но и быстро внедряющиеся методы магнитно-резонансной томографии. 17.4.1. Врожденные аномалии расположения сердца и магистральных сосудовАномалии включают праворасположенное сердце (правильно сформированное, без пороков — истинная декстрокардия), поворот сердца к середине; удвоение полых вен, впадающих в венозное (правое) предсердие, правостороннее расположение дуги аорты. Варианты отхождения левой подключичной артерии от нисходящей аорты выделяют в особую группу. При пороках этой группы нарушений сердечной деятельности не отмечается. Диагноз устанавливают на основании данных перкуссии, пальпации, аускультации, измерения артериального давления, электрокардиографии, ультразвукового, рентгенологического, в том числе антиографического, исследований. Жалоб обычно нет. Чаще всего порок развития выявляют случайно при обычном исследовании. Однако некоторые больные предъявляют жалобы, характерные для сдавления пищевода, трахеи, возвратного нерва (осиплость голоса). Аномалии расположения сердца часто сочетаются с дефектами в перегородках сердца, нарушением строения клапанов, неправильным отхождени-ем и формированием магистральных сосудов. В этих случаях появляются симптомы, позволяющие отнести их к врожденным порокам сердца одной из указанных выше групп. Детальная характеристика пороков приведена в специальном разделе. 17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)Сужение выхода из правого желудочка в легочную артерию может располагаться на разных уровнях. Стеноз выводного отдела правого желудочка, или подклапанный (инфундибулярный) стеноз легочной артерии, образуется вследствие разрастания мышечной и фиброзной ткани в инфундибулярном отделе желудочка. Стеноз фиброзного кольца, т.е. места перехода миокарда правого желудочка в легочный ствол, часто сочетается с подклапанным (инфундибулярным) или клапанным стенозом. Изолированный клапанный стеноз — наиболее частая патология (7—9% врожденных пороков сердца). Клапан легочной артерии при этом пороке представляет собой диафрагму с отверстием диаметром 2—10 мм. Часто разделение на створки отсутствует, комиссуры сглажены. Препятствие оттоку крови из правого желудочка ведет к повышению давления в нем. Для обеспечения нормального минутного объема правому желудочку приходится выполнять большую работу. Это приводит к выраженной гипертрофии его миокарда. Может развиться подклапанный стеноз вследствие значительной гипертрофии выводного отдела правого желудочка. Из-за стеноза систолическое давление в правом желудочке повышается до 200—300 мм рт. ст. Постепенно в миокарде правого желудочка развиваются дистрофические процессы, что ведет к развитию недостаточности кровообращения. Если у пациента имеется открытое овальное окно либо дефект межпред-сердной или межжелудочковой перегородки, то развивается сброс венозной крови в артериальное русло (в левое предсердие, левый желудочек), что приводит к цианозу, усиливающемуся при физической нагрузке. Клиническая картина и диагностика. При обследовании больного обнаруживают одышку, усиливающуюся при физической нагрузке, сердцебиение, быструю утомляемость. Над сердцем определяют систолическое дрожание и грубый систолический шум во втором — третьем межреберье у левого края грудины, ослабление II тона над легочной артерией. На электрокардиограмме — отклонение электрической оси сердца вправо, признаки гипертрофии правого желудочка и правого предсердия. При рентгенологическом исследовании определяют увеличение тени сердца за счет гипертрофированного правого желудочка, выбухание дуги легочной артерии вследствие ее постстенотического расширения. Во втором косом положении видно заполнение аортального окна тенью расширенной легочной артерии. Легочный рисунок обеднен или нормальный. Эхокардиографическое исследование позволяет установить характер и локализацию сужения. Во время зондирования и при ангиокардиографии выявляют повышение давления в правом желудочке и определяют градиент систолического давления между правым желудочком и легочной артерией. Запись давления в правом желудочке и легочной артерии и ангиокардиокимография позволяют провести дифференциальный диагноз между клапанным и подклапанным стенозами, определить степень, протяженность и локализацию сужения. Прогноз без операции неблагоприятный. Продолжительность жизни не превышает 20 лет. Лечение. При изолированном клапанном стенозе легочной артерии операцию выполняют с помощью катетера с баллоном, который проводят через бедренную вену пункционным методом до клапана легочной артерии. Баллон устанавливают на уровне клапана, раздувают с помощью углекислоты, что приводит к разрыву спаянных между собой створок, и таким образом устраняют стеноз. Об эффективности вальвулопластики судят по записям кривых давления в легочной артерии и правом желудочке. При подклапанном стенозе операцию производят в условиях искусственного кровообращения. Миокард правого желудочка рассекают над стенозом, тщательно иссекают гипертрофированные трабекулы, образующие сужение. Если над специальным бужом, подобранным по диаметру соответственно величине поверхности тела пациента, невозможно сшить рассеченный миокард правого желудочка, то необходима пластика выводного отдела с помощью заплаты. Непосредственные и отдаленные результаты при своевременно выполненной операции хорошие, большинство пациентов могут выполнять физическую работу. 17.4.1.2. Врожденный стеноз устья аортыРазличают клапанный, подклапанный и надклапанный стенозы (рис. 17.1). Частота каждого из типов неодинакова (от 2 до 7%). Чаще всего встречается стеноз клапана аорты. Сросшиеся створки имеют форму купола с отверстием на вершине. Клапан может быть двустворчатым. Нарушение гемодинамики вызывает постстенотическое расширение восходящей аорты, иногда напоминающее аневризму. Подклапанный стеноз образуется фиброзным или фиброзно-мышечным валиком, реже — тонкой соединительнотканной диафрагмой с отверстием. Клинически и пато-морфологически обособляют идиопатический гипертрофический субаортальный стеноз. Р 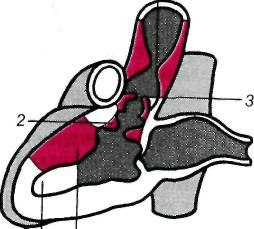 ис. 17.1. Врожденный стеноз устья аорты. ис. 17.1. Врожденный стеноз устья аорты.Надклапанный стеноз локализуется в нижней трети восходящей аорты. Аортальный клапан при этом может быть нормальным. Препятствие току крови из левого желудочка приводит к его гипертрофии, а в запущенных случаях — к дегенеративным изменениям миокарда. Нарушения гемодинамики, обусловленные стенозом, проявляются в первую очередь нарушениями коронарного кровообращения — развивается относительная коронарная недостаточность. Клиническая картина и диагностика. Больных беспокоят одышка, быстрая утомляемость, сжимающие боли в области сердца, головокружения и обмороки. При объективном обследовании определяют смещение верхушечного толчка влево; систолическое дрожание над областью сердца; грубый систолический шум во втором межреберье справа, который проводится на сосуды шеи. Усилен и раздвоен I тон на верхушке, ослаблен II тон над проекцией аортального клапана. При сфигмографии обнаруживают, что кривая каротидного пульса имеет крутой подъем с зазубриной на вершине, напоминающей по форме петушиный гребень. На ЭКГ выявляют признаки гипертрофии левого желудочка; при выраженном и запущенном стенозе — признаки ишемии миокарда и мерцательную аритмию. На фонокардиограмме шум имеет ромбовидную форму с эпицентром во втором межреберье справа у края грудины. При эхокардиографическом исследовании определяют характер сужения, его локализацию, протяженность подклапанных изменений. Регистрируют нарушение сократительной функции миокарда левого желудочка при наличии коронарной недостаточности. При рентгенологическом исследовании обнаруживают типичную аортальную конфигурацию тени сердца с приподнятой и закругленной верхушкой, увеличенным левым желудочком, выбухающей первой дугой по левому контуру за счет расширения восходящей аорты. При зондировании и левой вентрикулографии регистрируют повышение систолического давления в левом желудочке, достигающее 200—250 мм рт. ст., градиент систолического давления между левым желудочком и аортой. Определяют также локализацию, характер и протяженность сужения, наличие регургитации через митральный клапан, степень гипертрофии миокарда, сократительную функцию сегментов левого желудочка. У больных старше 40 лет и у пациентов, жалующихся на загрудинные сжимающие боли, независимо от возраста выполняют селективную корона-рографию. Определяют тип коронарного кровообращения, локализацию, протяженность и степень стенозов венечных артерий. Лечение. Операция показана детям грудного возраста, если имеются признаки недостаточности кровообращения, не поддающиеся консервативному лечению. Детям старше 3 лет операция показана при градиенте систолического давления между левым желудочком и аортой более 50 мм рт. ст.; пациентам старшего возраста — при наличии жалоб и клинических признаков аортального стеноза независимо от величины градиента давления. Операцию выполняют в условиях искусственного кровообращения и кардиоплегии. Сросшиеся створки рассекают по комиссурам, имеющиеся фиброзные утолщения створок иссекают, восстанавливая функцию клапана. При значительных морфологических изменениях створок, их обызвествлении выполняют иссечение и протезирование клапана. При подклапанном стенозе, обусловленном диафрагмой, ее иссекают. При идиопатическом гипертрофическом субаортальном стенозе выполняют операцию — П-образную миосептэктомию: в гипертрофированной части межжелудочковой перегородки, загораживающей выход из левого желудочка, острым путем проделывают желобовидный ход. При надклапанном стенозе расширяют просвет аорты, рассекая ее продольно и вшивая заплату в разрез. При невозможности выполнить такую операцию суженный участок аорты резецируют с последующим наложением анастомоза конец в конец или заменяют участок аорты сосудистым трансплантатом. 17.4.1.3. Открытый артериальный протокСреди врожденных пороков сердца изолированный открытый артериальный проток составляет 16—24% (рис. 17.2). У 5—12%больных он сочетается с другими врожденными пороками. Проток расположен между начальным отделом нисходящей аорты тотчас после отхождения левой подключичной и левой легочной артерий или впадает в развилку легочного ствола. Длина протока — 1 см, диаметр — от 1 мм до 2 см, а может быть таким же, как диаметр аорты. Стенки функционирующего протока по строению отличаются от стенки аорты и легочной артерии большим количеством фиброзной соединительной ткани, в которой заключены отдельные пучки мышечных волокон. В стенке протока нередко обнаруживают воспалительные и дегенеративные изменения. Открытый артериальный проток необходим в эмбриональном периоде, так как по нему плацентарная кровь из правого желудочка и ствола легочной артерии, минуя нефункционирующие легкие, поступает в аорту и большой круг кровообращения. Вскоре после рождения проток з 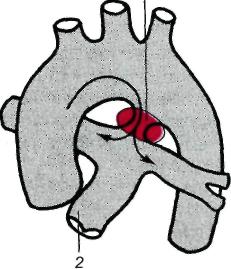 акрывается, превращаясь в соединительнотканный тяж — артериальную связку. акрывается, превращаясь в соединительнотканный тяж — артериальную связку.Рис. 17.2. Открытый артериальный проток. 1 — боталлов проток (соединяет аорту с легочной артерией); 2 — легочная артерия. В постнатальном периоде по функционирующему протоку значительная часть крови из левого желудочка и восходящей аорты поступает в легочную артерию и затем из малого круга кровообращения по легочным венам вновь возвращается в левый желудочек. Таким образом, часть циркулирующей крови совершает кругооборот по укороченному пути, минуя большой круг кровообращения. Направление и величина сброса крови из аорты в легочную артерию определяются разностью сопротивления сосудов большого и малого круга кровообращения. При развитии высокой легочной гипертензии сброс может стать двунаправленным или из легочной артерии в аорту; в этом случае насыщение крови кислородом в нижней части туловища будет меньше, чем в верхней. При открытом артериальном протоке увеличивается нагрузка на левый желудочек. Ударный и минутный объем крови увеличивается на величину сброса через проток. Соответственно увеличивается кровоток по малому кругу кровообращения и прогрессирует легочная гипертензия. Вследствие прогрессирующей легочной гипертензии возрастает нагрузка на правый желудочек. Появляются признаки недостаточности кровообращения, особенно выраженные у маленьких детей. Клиническая картина и диагностика. Основными симптомами являются одышка, усиливающаяся при нагрузке, сердцебиение. Ребенок отстает в физическом развитии, часто болеет респираторными заболеваниями. При аускультации во втором межреберье слева по среднеключичной линии выслушивается непрерывный систолодиастолический ("машинный") шум. При нарастании легочной гипертензии диастолический компонент шума уменьшается и исчезает, остается только систолический шум. На электрокардиограмме выявляют нормограмму. При выраженной легочной гипертензии появляется правограмма. При рентгенологическом исследовании выявляют симптомы увеличенного кровенаполнения сосудов легких — усиление легочного рисунка, выбухание дуги легочной артерии. При зондировании зонд может пройти из ствола легочной артерии в аорту через открытый проток. Определяют увеличение насыщения крови кислородом в легочной артерии, повышение давления в правом желудочке. При аортографии контрастированная кровь поступает в легочную артерию. Осложнениями открытого артериального протока являются бактериальный эндокардит, аневризматическое расширение протока и разрыв. Лечение. Операцию выполняют из левостороннего бокового доступа. Артериальный проток выделяют, перевязывают двумя лигатурами и прошивают третьей. При легочной гипертензии закрытие боталлова протока может привести к повышению давления в легочной артерии, перегрузке правых отделов сердца и правожелудочковой недостаточности. Начиная с 1991—1992 гг. в некоторых клиниках стали успешно применять торакоскопическое закрытие боталлова протока у новорожденных с высоком риском открытого оперативного вмешательства. По определенным показаниям с 1986 г. используют малоинвазивное транскатетерное закрытие протока специальными устройствами, позволяющими ввести их в просвет протока и обтурировать его. Эффективность и стоимость этой процедуры уступают открытому оперативному вмешательству. Оперативное вмешательство до 5-летнего возраста дает наилучшие результаты. Операция у взрослых более опасна, так как возможно прорезывание швов вследствие склеротических изменений сосудов. 17.4.1.4. Дефект межпредсердной перегородкиВ изолированном виде данный порок наблюдается у 20—25% больных с врожденными пороками (рис. 17.3). Дефект межпредсердной перегородки возникает в результате недоразвития первичной или вторичной перегородки. Исходя из этого, различают первичный и вторичный дефекты межпред-сердной перегородки. Первичные дефекты расположены в нижней части межпредсердной перегородки на уровне фиброзного кольца атриовентрику-лярных клапанов. Иногда они сочетаются с расщеплением передневнутрен-ней створки митрального клапана. Диаметр дефекта колеблется от 1 до 5 см. Вторичные (высокие) дефекты встречаются наиболее часто (у 75—95% больных). Они локализуются в задних отделах межпредсердной перегородки. Среди них выделяют высокие дефекты (в области впадения нижней полой вены) и дефекты в области овального окна. Вторичные дефекты часто сочетаются с впадением правых легочных вен в правое предсердие (примерно у 30% больных). Нарушение гемодинамики при дефектах межпредсердной перегородки обусловлено сбросом артериальной крови из левого предсердия в правое. В среднем величина сброса может достигать 8—10 л/мин. При наличии дефекта в перегородке значительная часть артериальной крови исключается из нормального кровотока, так как, минуя левый желудочек, она поступает из левого в правое предсердие, в правый желудочек, в сосуды легких и затем вновь возвращается в левое предсердие. Возникает перегрузка правого желудочка, что ведет к его гипертрофии, последующей дилатации и переполнению сосудистой системы легких избыточным количеством крови, а это вызывает легочную гипертензию. Последняя на ранних стадиях имеет функциональный характер и обусловлена рефлекторным спазмом артериол. Со временем спазм сосудов сменяется их облитерацией. Легочная гипертензия становится необратимой, прогрессирующей. Изменения в легких развиваются рано и быстро приводят к тяжелой декомпенсации правого желудочка. Частым осложнением дефекта межпредсердной перегородки является септический эндокардит. При первичном дефекте межпредсердной перегородки нарушения гемодинамики выражены в большей степени. Этому способствует митральная регургитация, при которой кровь в период каждой систолы из левого желудочка поступает обратно в левое предсердие. Поэтому при первичном дефекте перегородки имеется больший объем артериального шунтирования, быстро развивается перегрузка и расширение левого желудочка. Клиническая картина и диагностика. Наиболее частыми симптомами являются одышка, приступы сердцебиения, утомляемость при обычной физической нагрузке, отставание в росте, склонность к пневмониям и простудным заболеваниям. Р 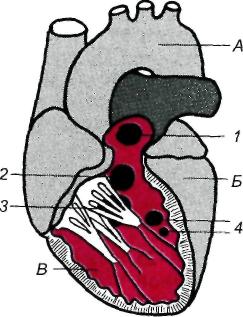 ис. 17.3. Дефекты межпредсердной и межжелудочковой перегородок. ис. 17.3. Дефекты межпредсердной и межжелудочковой перегородок.1 — субпульмональный; 2 — субаортальный; 3 — дефект под створкой митрального клапана; 4 — дефект в мышечной части перегородки; А — аорта; Б — левый желудочек; В — правый желудочек. При объективном исследовании часто виден "сердечный горб". Во втором межреберье слева выслушивается систолический шум, обусловленный усилением легочного кровотока и относительным стенозом легочной артерии. Над легочной артерией II тон усилен, имеется расщепление II тона вследствие перегрузки правого желудочка, удлинения его систолы, неодновременного закрытия клапанов аорты и легочной артерии. На электрокардиограмме выявляют признаки перегрузки правых отделов сердца с гипертрофией правого предсердия и желудочка. Можно выявить деформацию зубца Р, удлинение интервала P—Q, блокаду правой ножки предсердно-желудочкового пучка. При первичном дефекте имеется отклонение электрической оси влево, а при вторичном — вправо. На рентгенограммах в прямой проекции отмечают расширение правой границы сердца за счет расширения правого желудочка, предсердия, увеличения ствола легочной артерии; увеличение второй дуги по левому контуру сердца, усиление легочного рисунка. При вторичном дефекте обнаруживают увеличение только правого желудочка, а при первичном — обоих желудочков и левого предсердия. Эхокардиография показывает изменение размеров желудочков, парадоксальное движение межпредсердной перегородки, увеличение амплитуды движения задней стенки левого предсердия. При цветном допплеровском сканировании выявляется сброс крови из левого предсердия в правый желудочек, величина дефекта, расширение правых отделов сердца и ствола легочной артерии. Диагноз ставят на основании данных УЗИ и катетеризации сердца, при которой устанавливают повышение давления в правом предсердии, в правом желудочке и легочной артерии. Между давлением в желудочке и легочной артерии может быть фадиент, не превышающий 30 мм рт. ст. Одновременно обнаруживают повышение насыщения крови кислородом в правьте отделах сердца и легочной артерии по сравнению с насыщением в полых венах. Для определения размеров дефекта применяют ультразвуковое допплерографическое исследование или специальные катетеры с баллоном, который можно заполнять контрастным веществом. Зонд проводят через дефект и по диаметру контрастированного баллона судят о величине дефекта. Направление шунта и величину сброса определяют с помощью ультразвукового цветного допплеровского исследования. При отсутствии соответствующей аппаратуры эти сведения можно получить путем катетеризации полостей сердца и введения контраста. На ангиокардиокинофамме определяют последовательность заполнения отделов сердца контрастированной кровью. Лечение только оперативное. Операцию проводят в условиях искусственного кровообращения. Доступ к дефекту осуществляют, широко вскрывая правое предсердие. При незначительных размерах дефект ушивают. Если его диаметр превышает 1 см, то закрытие производят с помощью синтетической заплаты или лоскутом, выкроенным из перикарда. При впадении легочных вен в правое предсердие один из краев заплаты подшивают не к латеральному краю дефекта, а к стенке правого предсердия таким образом, чтобы кровь из легочных вен после реконструкции поступала в левое предсердие. Первичный дефект всегда устраняют с помощью заплаты. Перед его закрытием производят пластику расщепленной створки митрального клапана путем тщательного ушивания. Таким образом ликвидируют митральную недостаточность. 17.4.1.5. Дефект межжелудочковой перегородкиОдин из наиболее частых врожденных пороков сердца встречается в изолированном виде приблизительно у 30% всех больных этой группы (см. рис. 17.3). Дефекты могут располагаться в различных местах межжелудочковой перегородки, наиболее часто — в мембранозной части, реже — в мышечной. Диаметр дефектов колеблется от нескольких миллиметров до 1—2 см, однако иногда достигает значительной величины, и межжелудочковая перегородка почти полностью отсутствует. Примерно у 50% больных имеются со-четанные пороки сердца. Нарушения гемодинамики связаны со сбросом артериальной крови из левого желудочка в правый и затем в малый круг кровообращения. Направление артериовенозного шунта обусловлено более высоким давлением в левом желудочке, значительным превышением системного сосудистого сопротивления над сопротивлением в малом круге кровообращения. Величина сброса определяется размерами дефекта. Наличие артериовенозного шунта в первую очередь приводит к перегрузке правого желудочка и его гипертрофии. Вся сбрасываемая кровь, попадая в легкие, переполняет сосуды малого круга кровообращения. Возникает легочная гипертензия. Давление в легочной артерии становится равным системному или превышает его. Развивается синдром Эйзенменгера. Направление шунта меняется. Сброс крови через дефект идет справа налево. В большой круг кровообращения начинает поступать венозная кровь, что обусловливает появление цианоза. Стойкая и высокая легочная гипертензия рано приводит к сердечной недостаточности. Клиническая картина и диагностика. У новорожденных и детей первых лет жизни заболевание протекает тяжело с явлениями декомпенсации, проявляющейся одышкой, цианозом, увеличением печени, гипотрофией. У детей старшего возраста симптомы заболевания выражены менее резко. При обследовании выявляют задержку в физическом развитии, асимметрию грудной клетки за счет "сердечного горба". Необратимые изменения в сосудах легких могут развиваться на первом году жизни. При возникновении ве-нозно-артериального шунта у больных развивается правожелудочковая недостаточность. В третьем—четвертом межреберье слева от грудины выслушивают грубый систолический шум. При нарастании легочной гипертензии и уменьшении сброса шум становится короче и может исчезать. В этот период обычно появляется цианоз. Одновременно во втором межреберье по левому краю грудины выслушивается диастолический шум, который свидетельствует о присоединении относительной недостаточности клапана легочной артерии. На электрокардиограмме при умеренной легочной гипертензии определяют перегрузку и гипертрофию правого желудочка, при повышении сосудисто-легочного сопротивления и нарастании легочной гипертензии начинают преобладать признаки недостаточности кровообращения. Рентгенологическое исследование выявляет признаки увеличения кровотока в малом круге кровообращения: усиленный легочный рисунок, увеличение калибра легочных сосудов, увеличение второй дуги по левому контуру сердца, которое расширено в поперечнике за счет обоих желудочков. При катетеризации полостей сердца обнаруживают повышение содержания кислорода в крови, взятой из правого желудочка. При введении катетера в левый желудочек определяют поступление контрастного вещества через дефект перегородки в правый желудочек и легочную артерию. Дефект в межжелудочковой перегородке и его размеры можно определить неинвазив-ным способом с помощью ультразвукового цветного допплеровского сканирования. Лечение. Операция должна быть выполнена до появления синдрома Эйзенменгера, при котором оперативное закрытие дефекта, как правило, неэффективно и приводит к быстрой недостаточности правого желудочка с летальным исходом в ближайшие сроки после операции, так как правый желудочек не справляется с высоким давлением в сосудах легких. Оперативное закрытие дефекта межжелудочковой перегородки производят в условиях искусственного кровообращения и кардиоплегии. Доступ к дефекту чаще всего осуществляют через разрез стенки правого предсердия, реже — желудочка. Порок ликвидируют путем закрытия отверстия заплатой. Ушивание небольших дефектов может быть выполнено в условиях общей или краниоцеребральной гипотермии, без искусственного кровообращения. Результаты оперативного лечения хорошие, если операция выполнена в ранние сроки до развития осложнений. 17.4.1.6. Тетрада ФаллоЭтот порок синего типа составляет 14—15% всех врожденных пороков сердца (рис. 17.4). Характерно сочетание следующих признаков: 1) стеноза устья легочного ствола; 2) дефекта межжелудочковой перегородки; 3) смещения аорты вправо и расположения ее устья над дефектом межжелудочковой перегородки; 4) гипертрофии стенки правых отделов сердца. Возможны следующие варианты сужения легочной артерии: а) подклапанный стеноз — фибромускулярное сужение выходного отдела правого желудочка протяженностью от нескольких миллиметров до 2—3 см; б) клапанный стеноз (срастание створок, неправильное формирование клапана); в) комбинация клапанного и подклапанного стеноза; г) гипоплазия основного ствола, атрезия устья легочной артерии или стеноз ее ветвей. Дефект межжелудочковой перегородки при тетраде Фалло имеет большие размеры, диаметр его равен диаметру устья аорты, дефект расположен в мембраноз-ной части перегородки. Декстропозиция устья аорты может быть различной выраженности. Тетрада Фалло часто сочетается с дефектом межпредсердной перегородки (пентада Фалло), открытым артериальным протоком, двойной дугой аорты и др. Н 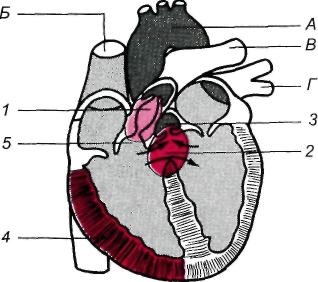 арушения гемодинамики при тетраде Фалло в первую очередь определяются степенью сужения легочной артерии. В результате сопротивления, возникающего на пути тока крови из правого желудочка в легочную артерию, правый желудочек выполняет большую работу, что приводит к его гипертрофии. Значительная часть венозной крови, минуя малый круг кровообращения, поступает в левый желудочек и аорту. Величина минутного объема малого круга кровообращения резко уменьшается, а большой круг кровообращения перегружается венозной кровью. Снабжение организма кислородом снижается, развивается гипоксия органов и тканей. арушения гемодинамики при тетраде Фалло в первую очередь определяются степенью сужения легочной артерии. В результате сопротивления, возникающего на пути тока крови из правого желудочка в легочную артерию, правый желудочек выполняет большую работу, что приводит к его гипертрофии. Значительная часть венозной крови, минуя малый круг кровообращения, поступает в левый желудочек и аорту. Величина минутного объема малого круга кровообращения резко уменьшается, а большой круг кровообращения перегружается венозной кровью. Снабжение организма кислородом снижается, развивается гипоксия органов и тканей.Рис. 17.4. Тетрада Фалло. 1 — клапанный и подклапанный стенозы; 2 — дефект межжелудочковой перегородки; 3 — аорта; 4 — гипертро фия миокарда правого желудочка; А — аорта; Б — верхняя полая вена; В — легочная артерия; Г — легочные вены. Клиническая картина и диагностика. Новорожденный с тетрадой Фалло развит нормально, так как в перинатальный период имеющиеся аномалии сердца не препятствуют нормальному кровообращению плода. Первые признаки порока появляются через несколько дней или недель после рождения. Во время крика ребенка или в периоды кормления отмечают появление синюшности. Цианоз и одышка становятся с каждым месяцем все более выраженными. У детей в возрасте 1—2 лет кожные покровы приобретают синеватый оттенок, становятся видны расширенные темно-синего цвета венозные сосуды. Особенно резко цианоз выражен на губах, конъюнктивах, ушных раковинах, ногтевых фалангах рук и ног. Пальцы имеют вид барабанных палочек, ребенок отстает в физическом развитии. Нередко тетраде Фалло сопутствуют другие пороки развития: воронкообразная грудь, незаращение верхней губы и мягкого неба, плоскостопие и др. Для больных с тетрадой Фалло характерно вынужденное положение "сидя на корточках". После нескольких шагов ребенок вынужден садиться для отдыха на корточки, ложиться на бок. Нередко больные полностью прикованы к постели. При выраженной картине заболевания часто развиваются приступы одышки с резким цианозом, во время которых больные часто теряют сознание. Причиной этих приступов при фибромускуляр-ном подклапанным стенозе является внезапный спазм мышц выводного отдела правого желудочка, что еще больше уменьшает количество крови, поступающей из сердца в легочную артерию, и снижает насыщение артериальной крови кислородом. Без операции большинство больных умирают до совершеннолетия. При объективном исследовании нередко виден "сердечный горб". Перкуторно определяют умеренное увеличение границ сердца, а при аускультации — укорочение I тона на верхушке сердца и ослабление II тона на легочной артерии. Во втором—третьем межреберье у левого края грудины выслушивается систолический шум. В анализах крови отмечается увеличение количества эритроцитов до 6—10,0 • 1012/л, повышение уровня гемоглобина до 130-150 г/л. На фонокардиограмме регистрируется шум над легочной артерией. Электрокардиография выявляет признаки гипертрофии правого желудочка. При рентгенологическом исследовании обнаруживают признаки, характерные для тетрады Фалло: уменьшение интенсивности рисунка корней легких, обеднение легочного рисунка в связи с недогрузкой малого круга кровообращения, увеличение тени сердца, смещение верхушки сердца влево и вверх, западение контура сердца на уровне дуги легочной артерии, расширение восходящей части и дуги аорты. Сердце при этом принимает форму "деревянного башмака". G помощью УЗИ и цветного допплеровского сканирования можно выявить основные морфологические изменения структур сердца, свойственные этому пороку, и изменения в направлении кровотока. При катетеризации сердца катетер из правого желудочка без труда проникает через дефект в перегородке в восходящую часть аорты. При введении контрастного вещества в правый желудочек контрастированная кровь одновременно заполняет восходящую аорту и легочную артерию. Лечение. Различают радикальные и паллиативные методы коррекции порока. Радикальное устранение порока осуществляется в условиях искусственного кровообращения и кардиоплегии. Операция состоит в закрытии межжелудочкового дефекта и устранении стеноза. В зависимости от вида стеноза производят рассечение сросшихся створок клапана легочной артерии по их комиссурам, иссечение фиброзно-мышечного валика выводного отдела правого желудочка, вшивание синтетической заплаты в продольный разрез выводного тракта правого желудочка и ствола легочной артерии. Дефект межжелудочковой перегородки устраняют с помощью заплаты путем подшивания ее к краям дефекта. Р 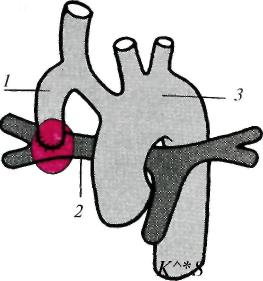 ис. 17.5. Операция Блелока—Тауссиг (анастомоз между правой подключичной и легочной артериями). ис. 17.5. Операция Блелока—Тауссиг (анастомоз между правой подключичной и легочной артериями).
Паллиативные операции заключаются в наложении обходных межартериальных анастомозов (рис. 17.5). Наиболее распространенным типом операции является соединение правой или левой ветви легочной артерии с подключичной артерией путем наложения прямого анастомоза по типу конец в конец или с помощью трансплантата либо синтетического протеза, вшиваемого между указанными сосудами. Кровь из артерии по анастомозу поступает в легкие и далее по легочным венам в левое предсердие. Таким образом, количество оксигенированной крови, попадающей в левый желудочек, увеличивается и цианоз значительно уменьшается. Паллиативные операции выполняют у новорожденных и у детей с тяжелыми приступами одышки и цианозом. Цель операции — дать детям возможность пережить тяжелый период, с тем чтобы впоследствии произвести радикальную операцию. |
