КНИГА Хирургические методы лечения заболеваний пародонта. А.И. Грудянов, А.И. Ерохин 2006. КНИГА Хирургические методы лечения заболеваний пародонта. А.И. Медицинское информационное агентство
 Скачать 1.95 Mb. Скачать 1.95 Mb.
|
|
Y-образная френулопластика[1954] Техника операции. После инфильтрационной анестезии (рис. 80) зафиксированную уздечку иссекают скальпелем (рис. 81) и/или десневыми ножницами. После иссечения уздечки дефект на слизистой оболочке приобретает ромбо- 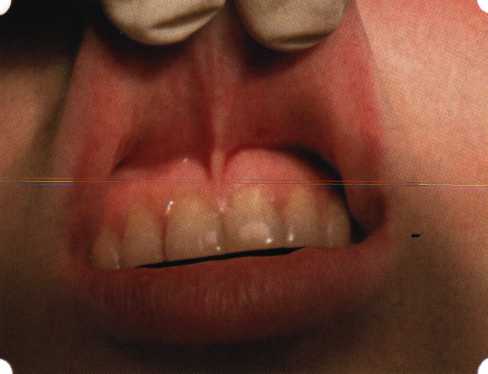 Рис. 80. Низкое прикрепление уздечки верхней губы. Ишемизация при оттягивании губы 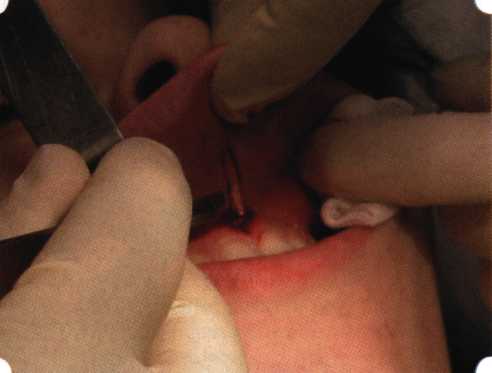 Рис. 81. После инфильтрационной анестезии проведено иссечение уздечки скальпелем 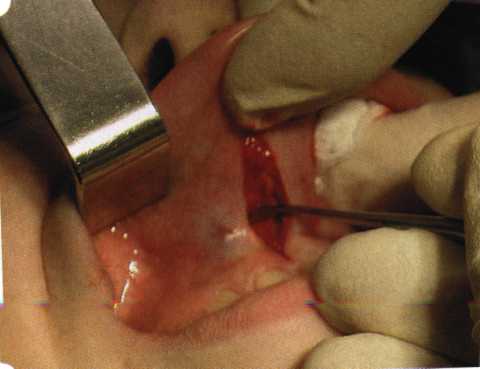 Рис. 82. Края разреза мобилизуют. Комплекс подслизистых тканей смещают вдоль надкостницы в глубь формируемого преддверия 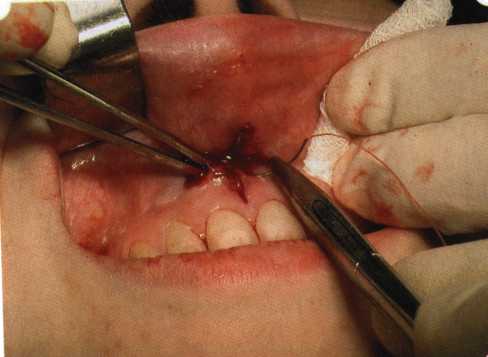 Рис. 83. Мобилизованную слизистую оболочку краев разреза фиксируют к надкостнице швами из кетгута 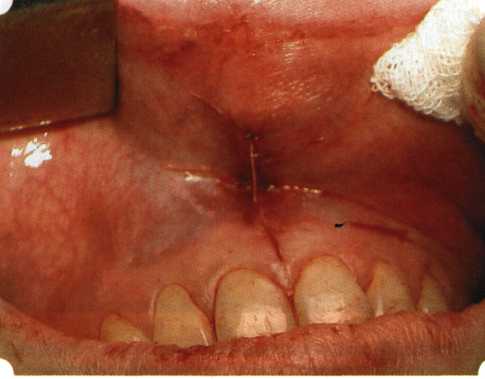 Рис. 84. Состояние после наложения швов видную форму. Прилегающую к разрезу слизистую оболочку подрезают по краям в целях мобилизации, тонким распатором перемещают подслизистые ткани вдоль надкостницы в апикальном направлении (рис. 82). Кетгутом фиксируют мобилизованную слизистую оболочку в глубине сформированного преддверия к надкостнице узловым швом (рис. 83). Рана ушивается наглухо (рис. 84). Френулопластика по Лимбергу (Z-образная) Техника операции. После анестезии (рис. 85) проводят вертикальный разрез посередине уздечки. Два косых разреза проводят от противоположных концов в разные стороны от первого разреза под углом 60-85° (рис. 86). Сформированные треугольные лоскуты мобилизуют (рис. 87) и фиксируют таким образом, чтобы центральный разрез располагался горизонтально. Важным моментом является подготовка принимающего ложа, так как простое сшивание краев разрезов между собой в пределах слизистой оболочки приведет только к 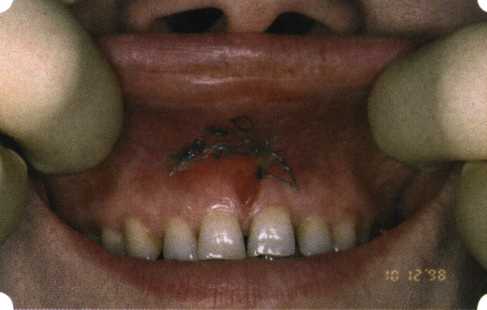 Рис. 89. Состояние на 7-е сутки после операции 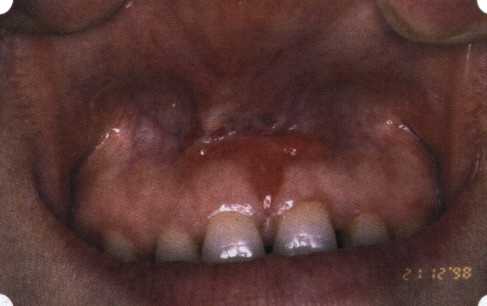 Рис. 90. 14-е сутки после вмешательства также наглухо, но уже без фиксации лоскутов к надкостнице (рис. 89, 90). Вестибулопластика — манипуляция, направленная на увеличение ширины прикрепленной десны в целях устранения механической травмы краевого пародонта мышечными тяжами мышц приротовой области (губных, подбородочных, щечных, язычных и мимических) и, как результат этого, для предупреждения развития деструктивных процессов в пародонте. Одним из главных показаний является предупреждение рецессии десны либо же прекращение их прогресси-рования. Это вмешательство проводят и в качестве первого этапа перед лоскутными операциями, если дно карманов располагается ниже переходной складки. Довольно часто вестибулопластику проводят по ортопедическим показаниям — для улучшения фиксации съемных протезов, а в ряде случаев — перед проведением ортодонтического лечения. Главным недостатком операции является формирование послеоперационного рубца. Это вызывает достаточно неприятное чувство стягивания на протяжении 3-9 мес. (в зависимости от индивидуальной скорости рассасывания рубца). Во избежание или для минимизации этого перед операцией следует внимательно опрашивать пациента: нет ли у него склонности к формированию грубых и мощных послеоперационных или посттравматических рубцов. Такая особенность может быть в ряде случаев противопоказанием к проведению вестибулопластики либо же потребует использования существенных модификаций принятых методик. К числу проходящих и менее существенных недостатков относится различное по длительности и выраженности нарушение чувствительности в области проведенного вмешательства. Наиболее распространенными методиками являются: вестибулопластика по Эдлану—Мейхеру и по Кларку. В нашем отделении разработана и запатентована туннельная вестибулопластика, отличающаяся от базовых методик меньшей травматичностью, практически отсутствием послеоперационных болей, и следовательно, комфортностью для пациентов, а также более высокой скоростью заживления. Вестибулопластика по Эдлану—Мейхеру [1963] Техника операции. После инфильтрационной анестезии (рис. 91) — желательно по методу гидропрепарирования для более легкого последующего отслаивания слизистого лоскута — скальпелем делают разрез слизистой оболочки параллельно изгибу челюсти (рис. 92), отступив от сли-зисто-десневой границы на 10-12 мм на участке от клыка до клыка и на 7-10 мм в области премоляров и моляров (хотя в этом участке следует строго ориентироваться на место выхода сосудисто-нервного пучка). Рис. 91. Состояние преддверия полости рта после проведения инфильтрационной анестезии Ножницами тупым путем отслаивают слизистый лоскут от линии разреза к челюсти (рис. 93). 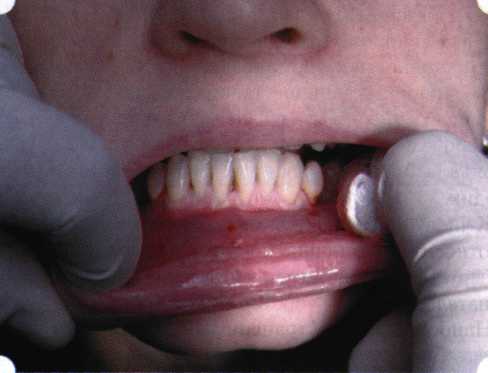 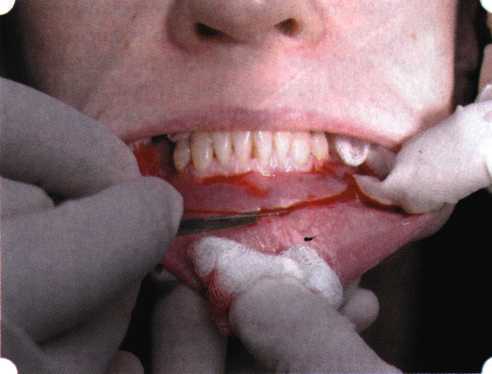 Рис. 92. Проведение разреза на губе для формирования слизистого лоскута 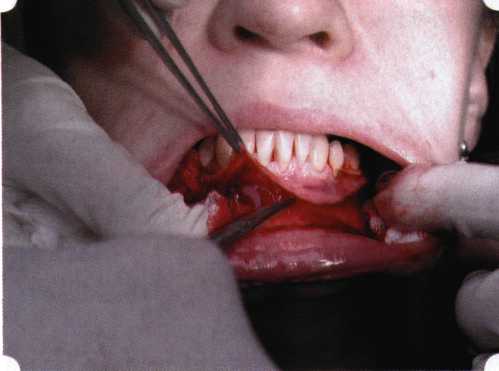 Р  ис. 93. Отслаивание слизистого лоскута от подслизистых тканей ис. 93. Отслаивание слизистого лоскута от подслизистых тканей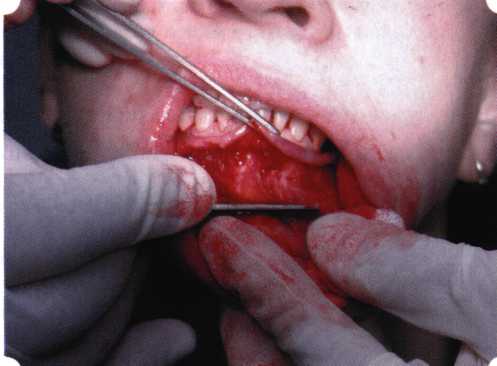 Р  ис. 94. Смещение подслизистых тканей вдоль надкостницы на глубину формируемого преддверия ис. 94. Смещение подслизистых тканей вдоль надкостницы на глубину формируемого преддверия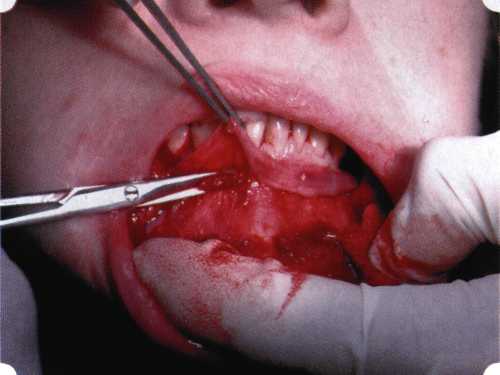 Рис. 95. Удаление мышечных волокон ножницами После этого подслизистые ткани (мышцы, сухожилия) перемещают вдоль надкостницы на глубину 10 мм во фронтальном отделе и на 6-7 мм — в боковых (рис. 94). На нижней челюсти следует крайне аккуратно работать в области подбородочных отверстий. Очень важным моментом является удаление оставшихся мышечных и фиброзных волокон с раневых поверхностей надкостницы и слизистого лоскута, так как их наличие обычно приводит к рецидиву тяжей (рис. 95). Отслоенный слизистый лоскут фиксируют к надкостнице швами из кетгута в глубине сформированного преддверия (рис. 96). 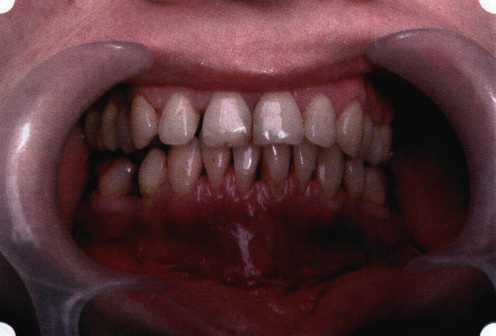 Рис. 96. Слизистый лоскут зафиксирован к неподвижной надкостнице швами На оставшийся раневой дефект накладывают защитную повязку (рис. 97). Раньше с этой целью на рану накладывали йодоформную турунду, марлевый тампон, пропитанный кератопластическими препаратами, и т. д. В настоящее время безусловный приоритет остается за пленкой «Диплен-дента» с лидокаином и хлоргексиди-ном: во-первых, он надежно закрывает раневую поверхность до формирования защитной фибриновой пленки; во-вторых, устраняет болевую чувствительность и предупреждает инфицирование. В итоге все это существенно облегчает состояние пациента в послеоперационном периоде (рис. 98). 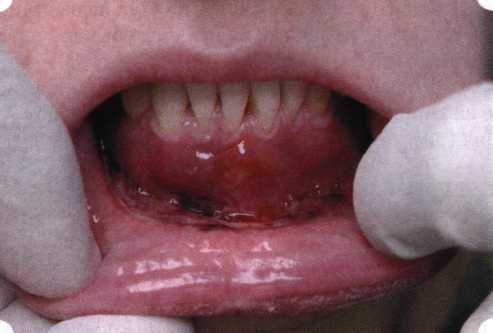 Рис. 97. Состояние тканей на 1-е сутки после операции 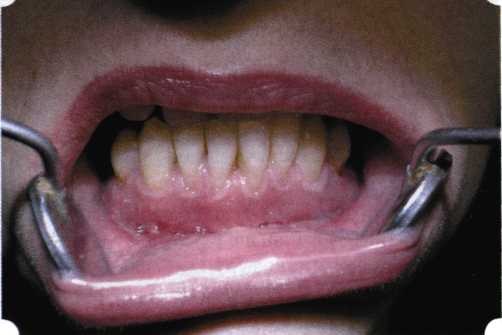 Рис. 98. Состояние тканей на 14-е сутки после операции Первоначальная площадь раневого дефекта составляет около 8-12 см2. Срок заживления при этой методике — 12-14 сут. Вестибулопластика по Кларку [1976] Следует сразу оговориться, что эту методику целесообразно использовать преимущественно на верхней челюсти. Техника операции. После анестезий (рис. 99) скальпелем проводят разрез по переходной складке на глубину слизистой оболочки (рис. 100). 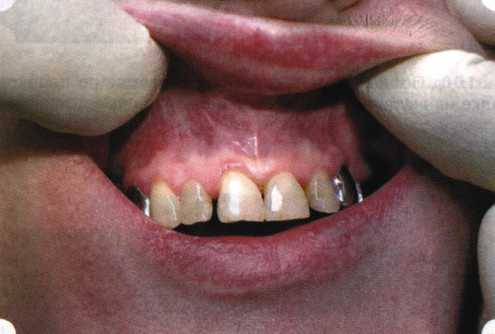 Рис. 99. Состояние преддверия перед операцией. Положительный симптом ишемизации при оттягивании губы Ножницами отслаивают слизистый лоскут от линии разреза к губе приблизительно на 10 мм (рис. 101). Комплекс подслизистых тканей — мышцы, сухожилия — так же, как и по методике Эдлана—Мейхера, перемещают вдоль надкостницы на глубину 10 мм во фронтальном отделе и на 6-7 мм — в боковых (рис. 102), а также удаляют одиночные волокна тяжей и мышц. 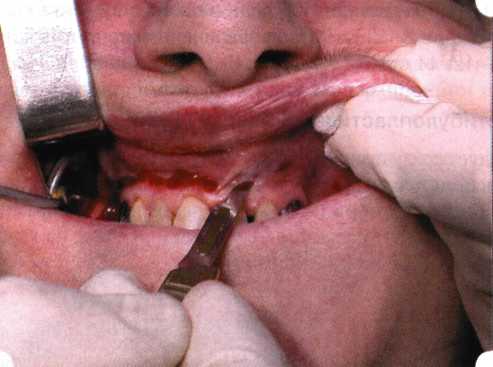 Рис. 100. После анестезии проводят разрез по переходной складке на глубину слизистой оболочки без затрагивания надкостницы 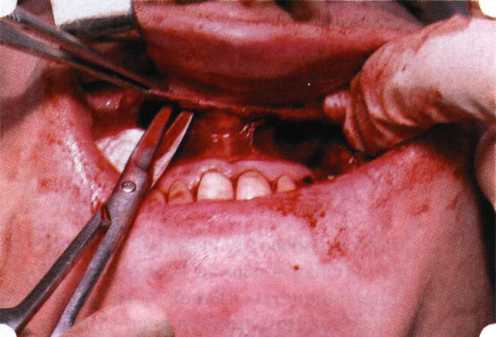 Рис. 101. Мобилизация слизистого лоскута ножницами для предотвращения сужения красной каймы губ 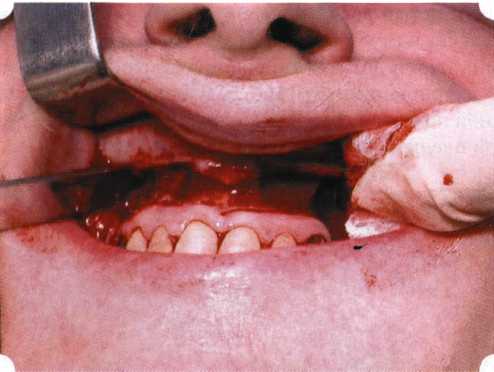 Рис. 102. Перемещение распатором комплекса подслизистых тканей вдоль надкостницы на новую глубину 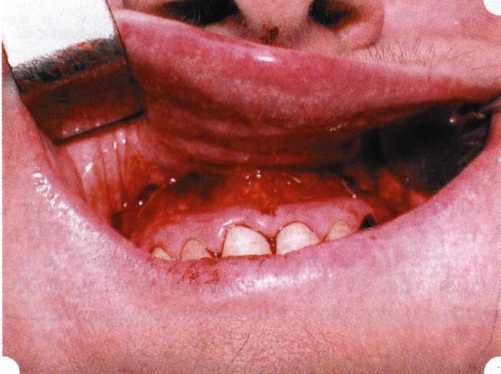 Рис. 103. Фиксация слизистого лоскута к надкостнице швами из кетгута в глубине преддверия Слизистый лоскут фиксируют к надкостнице швами из кетгута в глубине сформированного преддверия. При этом остается достаточно обширный раневой дефект на альвеолярном отростке (рис. 103), который закрывают защитной повязкой (рис. 104), в настоящее время — дипле-новой пленкой, как и в предыдущей методике.  Рис. 104. Наложение защитной пленки «Диплен-Дента» на раневую поверхность Срок заживления при этой методике также около 14 сут (рис. 105 и 106). Раневой дефект составляет около 8-12 см2. Операция оптимальна для верхней челюсти в силу того, что на нижней челюсти мощные мышцы и сухожилия зачастую могут в последующем существенно нивелировать первоначально полученные результаты. Туннельная вестибулопластика Методика разработана с целью минимизировать травма-тичность вмешательства за счет существенного умень-  Рис. 105. Состояние тканей на 7-е сутки после операции  Рис. 106. Заживление на 15-е сутки после операции шения площади послеоперационного дефекта [Грудя-нов А. И., Ерохин А. И., 2001]. Техника операции. После инфильтрационной анестезии (рис. 107-109) проводят вертикальный разрез вдоль центральной уздечки преддверия полости рта на всю ее длину (от места ее фиксации на прикрепленной десне и до места ее фиксации на губе — приблизительно 20-25 мм). В области премоляров проводят горизонтальные разрезы вдоль переходной складки длиной около 20 мм (рис. 110).  Рис. 107. Состояние перед операцией. После инфильтрационной анестезии по типу гидросепарации выявляется истинная глубина преддверия Тупым путем с помощью распатора или широкой гладилки отслаивают слизистую оболочку от комплекса под-слизистых тканей на всю длину оперируемого участка (рис. 111, И2). Подслизистые ткани, мышечные тяжи снова с помощью распатора отделяют от надкостницы на запланированную глубину внутритуннельным доступом. Визуально и инструментально определяют, не осталось ли прикрепленных к надкостнице мышечных тяжей (рис. ИЗ). Отслоенные слизистые лоскуты на уровне линии отслаивания мышечных тяжей фиксируют через слизистую оболочку к надкостнице на расстоянии 10-12 мм от аль-  Рис. 108. Состояние перед операцией. Прозрачная слизистая оболочка альвеолярного отростка, генерализованные рецессии  Рис. 109. После проведения инфильтрационной анестезии по типу гидросепарации, или «ползущего» инфильтрата, выявляется истинная глубина преддверия полости рта   Р  ис. 110. После проведения разрезов (центрального и двух косых в области премоляров) формируют подслизистый туннель ис. 110. После проведения разрезов (центрального и двух косых в области премоляров) формируют подслизистый туннель Р  ис. 111. После перемещения комплекса подслизистых тканей ис. 111. После перемещения комплекса подслизистых тканейи удаления резидуальных соединительнотканных и мышечных волокон слизистую оболочку фиксируют к надкостнице в глубине сформированного преддверия веолярного края (см. рис. 111, 114). Вертикальный разрез ушивают, фиксируя слизистую к надкостнице на заданной глубине. Слизистую оболочку в области горизонтальных разрезов подшивают к надкостнице на расстоянии 5-8 мм (т. е. тоже на уровне отсепарированных мышечных пучков и тяжей) от десневого края (рис. 115,116). На оставшиеся раневые участки (общей площадью 1,5-2,0 см2) накладывают защитную пленку «Диплен-Дента». 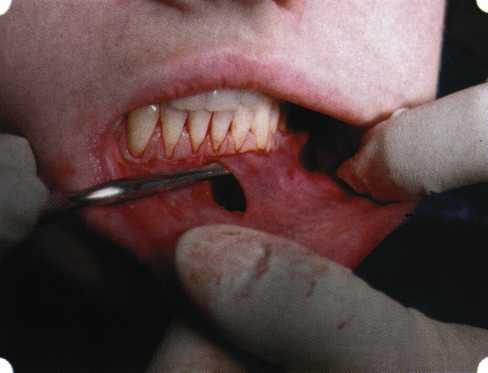 Рис. 112. После проведения центрального и двух боковых разрезов формируют подслизистый туннель 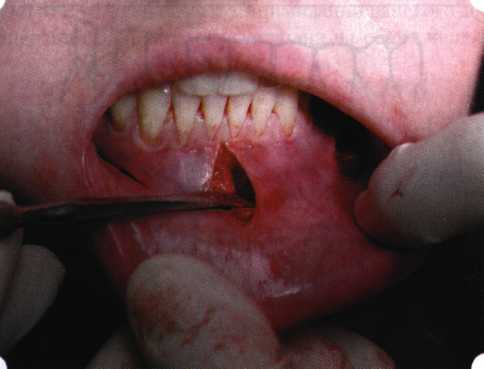 Рис. 113. Через внутритуннельный доступ с помощью распатора смещают комплекс подслизистых тканей вдоль надкостницы, полностью рассекая прикрепленные к надкостнице волокна 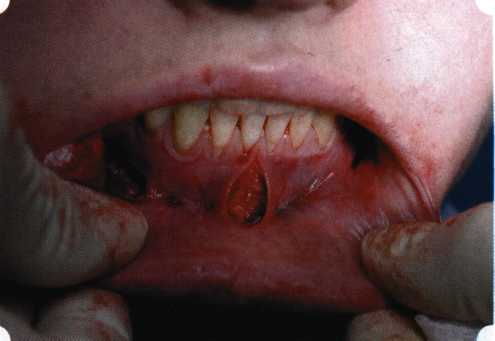 Рис. 114. Фиксация слизистого туннеля швами из кетгута к надкостнице 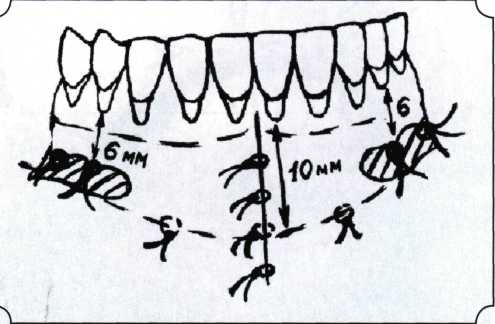 Р  ис. 115. Центральный разрез ушивают, слизистую фиксируют к надкостнице. В области боковых разрезов проводят то же, оставляя незначительные раневые дефекты для предотвращения выраженных отеков (при мобилизации щечной слизистой можно ушить наглухо) ис. 115. Центральный разрез ушивают, слизистую фиксируют к надкостнице. В области боковых разрезов проводят то же, оставляя незначительные раневые дефекты для предотвращения выраженных отеков (при мобилизации щечной слизистой можно ушить наглухо)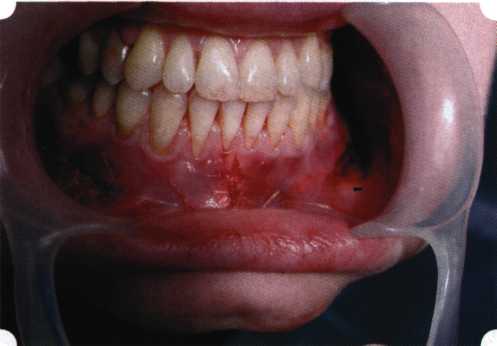 Рис. 116. Центральный разрез ушит наглухо, в боковых участках оставлены незначительные раневые дефекты Рис. 117. Состояние тканей через 2 нед. после операции Срок заживления при этой методике — 9-11 сут (рис. 117, 118). Боли в послеоперационном периоде практически отсутствуют за счет минимизации раневого дефекта. Операция одинаково эффективна на обеих челюстях. 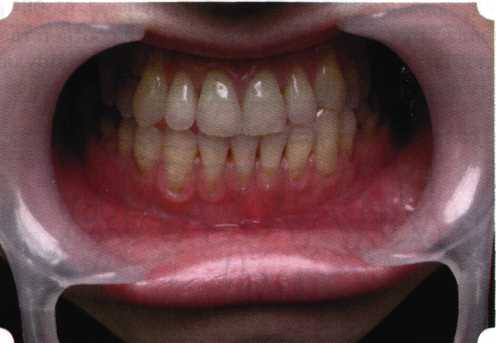 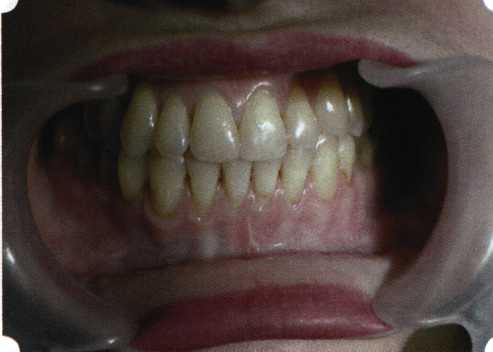 Рис. 118. Состояние преддверия через 6 мес. после вестибулопластики На сегодня наиболее признана классификация рецессии десны по Миллеру [1985] с прогнозом лечения (рис. 135— 138).  Что касается самих методик хирургического лечения, то их на сегодня известно значительное количество, однако нами широко используются три методики, описанные ниже. Перед проведением всех методик необходимо устранить факторы, которые могли быть причиной рецессии 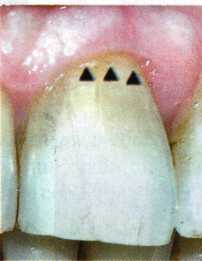 Рис. 135. I класс. Рецессия в пределах свободной десны (находится коронарнее прикрепленной кератинизированной десны). Потеря десны и/или кости в межзубных промежутках отсутствует. Подкласс А: узкая (А). Подкласс В: широкая (Б). Прогноз: возможно закрытие на 100 % 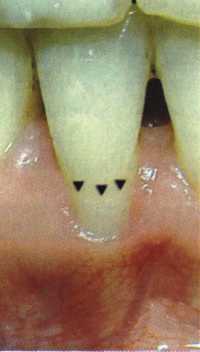 А Б Рис. 136. II класс. Рецессия в пределах прикрепленной (кера-тинизированной) десны. Потеря десны и/или кости в межзубных промежутках отсутствует. Подкласс А: узкая (А). Подкласс В: широкая (Б). Прогноз: возможно закрытие на 100 % 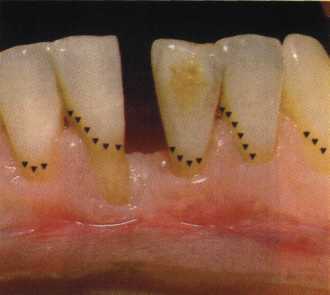 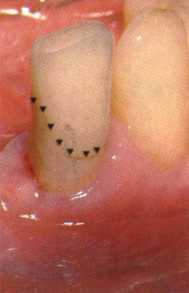 А Б |
