физ берем. Нервная система
 Скачать 401.96 Kb. Скачать 401.96 Kb.
|
|
НЕРВНАЯ СИСТЕМА Была выдвинута концепция о доминанте беременности (гестационной доминанте): в ЦНС возникает соответствующий очаг возбуждения после оплодотворения яйцеклетки и имплантации ее в слизистую оболочку матки; при этом образуется постоянный источник афферентной импульсации из интерорецепторов матки. В первые месяцы беременности наблюдается понижение возбудимости коры головного мозга, что приводит к повышению рефлекторной деятельности подкорковых центров, а также спинного мозга. В последующем возбудимость коры головного мозга повышается и остается повышенной до конца беременности. К моменту родов возбудимость коры головного мозга резко понижается, сопровождаясь повышением возбудимости спинного мозга, что приводит к усилению спинномозговых рефлексов, повышению нервнорефлекторной и мышечной возбудимости матки, необходимым для начала родовой деятельности. Изменяется тонус вегетативной нервной системы, в связи с чем у беременных нередко наблюдаются сонливость, плаксивость, повышенная раздражительность, иногда головокружения и другие расстройства. Эти нарушения обычно присущи раннему периоду беременности и затем постепенно исчезают. ЖЕЛЕЗЫ ВНУТРЕННЕЙ СЕКРЕЦИИ. ЭНДОКРИННЫЕ ИЗМЕНЕНИЯ Понимание сложных эндокринных изменений во время беременности остается достаточно схематичным и неполным. Многие из пептидных и стероидных гормонов, которые продуцируются эндокринными железами вне беременности, могут синтезироваться тканями, находящимися в матке во время беременности. С началом беременности яичники несколько увеличиваются, овуляция в них прекращается; в одном из яичников функционирует желтое тело. Выделяемые им гормоны (прогестерон; в меньшей степени - эстрогены; релаксин) способствуют созданию условий для развития беременности. Желтое тело подвергается обратному развитию после 3-4-го месяца беременности в связи со становлением гормональной функции плаценты; далее функция желтого тела несущественна. In vivo хирургическое удаление желтого тела до 7 нед беременности приводит к быстрому снижению уровня прогестерона и выкидышу; если произвести удаление позже, возможно сохранение беременности. Желтым телом также продуцируется полипептидный гормон релаксин, ингибирующий активность миометрия; после прекращения функции желтого тела релаксин синтезируется в плаценте. Плацента является органом, объединяющим функциональные системы матери и плода. Она выполняет следующие основные функции. 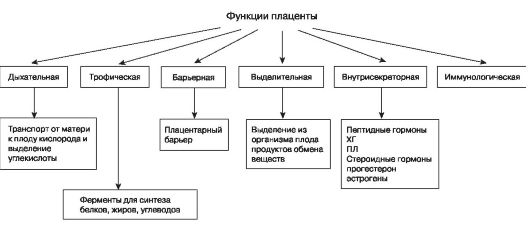 Дыхательная функция обеспечивает транспорт от матери к плоду кислорода и выделение в обратном направлении углекислоты. Обмен газов совершается по законам простой диффузии. Плацента содержит ферменты, участвующие в окислительно-востановительных процессах, расщеплении и синтезе белков, жиров и углеводов, необходимых для развития плода. Обладая ограниченной проницаемостью, плацента способна защищать организм плода от ряда попавших в организм матери повреждающих факторов (токсических продуктов, микроорганизмов, лекарственных веществ и др.), но не от всех, и многие из них оказывают прямое воздействие на эмбрион и плод. Выделительная функция плаценты состоит в выведении из организма плода продуктов обмена веществ. Плацента является мощной железой внутренней секреции, в которой интенсивно протекают процессы синтеза, секреции и превращения ряда гормонов (рис. 20) как стероидной (гестагены и эстрогены), так и белковой природы (ХГ, ПЛ). Гормоны, продуцируемые в матке во время беременности. Гормоны, специфичные для беременности. • ХГ. (хорионический гонадотропин) • ПЛ. (плацентарный лактоген) • Гормоны гипоталамуса. • Кортиколиберин. Гормоны гипофиза. • Пролактин. • Соматотропный гормон. • АКТГ. Другие пептидные гормоны. • Инсулиноподобный фактор роста I и II. • Паратиреоидноподобный пептид. • Ренин. • Ангиотензин II. • Стероидные гормоны (эстрогены, прогестерон). • 1,25-дигидроксихолекальциферол. Между плацентой и плодом существует функциональная зависимость, которая рассматривается как единая эндокринная система - «фетоплацентарная система», обладающая в известной степени некоторой автономностью. В стероидогенезе участвуют плод, плацента и материнский организм, которые дополняют друг друга таким образом, что фетоплацентарная система способна поддерживать синтез всех биологически активных стероидных гормонов. Основным гормоном фетоплацентарной системы является эстриол, называемый протектором беременности. Он составляет 85% от всех эстрогенов при беременности. Его главная роль - регуляция маточно-плацентарного кровообращения, т.е. снабжения плода всеми жизненно важными веществами, необходимыми для нормального роста и развития. Синтез и метаболизм эстрогенов 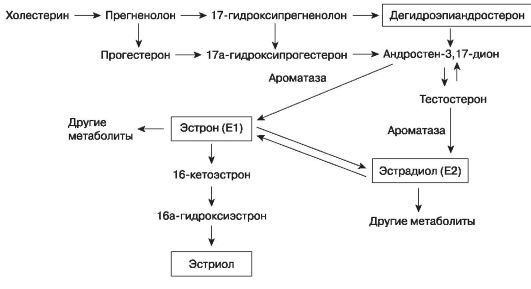 Эстриол синтезируется в плаценте из дегидроэпиандростерон-сульфата, образующегося в коре надпочечников плода и в меньшей степени - в коре надпочечников беременной. 90% эстриола в крови беременной имеет плодовое происхождение и лишь 10% - материнское. Часть эстриола находится в свободном состоянии в крови беременной и плода, выполняя свою протекторную функцию, часть поступает в печень беременной, где, соединяясь с глюкуроновой кислотой, инактивируется. Инактивированный эстриол выводится из организма беременной с мочой. При осложненном течении беременности секреция эстриола с мочой может уменьшаться, что ранее использовалось в качестве диагностического признака нарушения развития плода (с появлением более специфичных биофизических методов в этом нет необходимости). В значительно меньшем количестве, чем эстриол, в фетоплацентарной системе образуются другие эстрогены - эстрон и эстрадиол. Они оказывают многообразное действие на организм беременной: регулируют водно-электролитный обмен, обусловливают задержку натрия, увеличение объема циркулирующей крови (ОЦК), расширение сосудов и увеличение образования стероидсвязывающих белков плазмы. Эстрогены вызывают рост беременной матки, шейки матки, влагалища, способствуют росту молочных желез, изменяют чувствительность матки к прогестерону, что играет важную роль в развитии родовой деятельности.
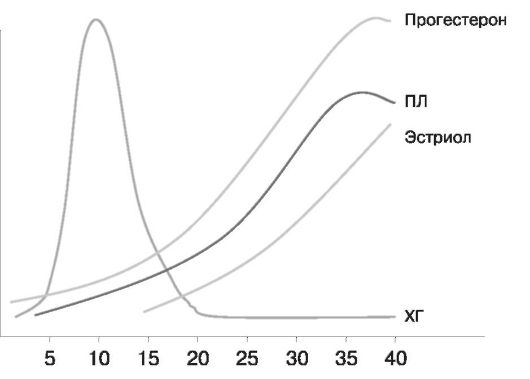 Рис. 20. Содержание гормонов в крови в различные сроки беременности Механизм взаимодействия между организмом матери, плацентой и плодом описан как «теория плацентарных часов». Начиная с середины беременности трофобласт способен синтезировать кортиколиберин, стимулирующий гипофиз плода к повышению уровня АКТГ, за счет чего увеличивается синтез дегидроэпиандростерона, основного предшественника плацентарных эстрогенов, надпочечниками плода. Высокий уровень эстрогенов к концу беременности стимулирует образование щелевых контактов между клетками миометрия, способствуя проведению возбуждения и родовой деятельности. Синтез кортиколиберина регулирует содержание эстрогенов по принципу положительной обратной связи. Такой механизм, с помощью которого плацента регулирует свой собственный метаболизм, оказывая влияние на плод, который в свою очередь, действуя на функцию матки, возможно, запускает роды, получил название плацентарных часов. Этот тонкий механизм мы иногда нарушаем несвоевременной индукцией родов. Гормональные изменения при беременности отражены в табл. 3. Таблица 3 Гормональные изменения при беременности
Вторым важным стероидным гормоном беременности является прогестерон. Концентрация прогестерона в крови с прогрессированием беременности значительно повышается. Гормональная функция желтого тела, синтезирующего прогестерон в I триместре беременности, постепенно переходит к плаценте, уже с 10 нед максимальное количество прогестерона продуцируется трофобластом. К плоду поступает 50 % прогестерона, где он метаболизируется и используется для синтеза кортикостероидов в надпочечниках плода. Остальная часть через ряд превращений переходит в эстриол. Прогестерон вызывает изменения в организме матери, способствующие возникновению и развитию беременности. Под его влиянием происходят секреторные процессы, которые необходимы для имплантации и развития плодного яйца. Прогестерон также способствует росту половых органов беременной, росту и подготовке молочных желез к лактации, является основным гормоном, снижающим сократительную способность миометрия, снижает тонус кишечника и мочеточников, оказывает тормозящее влияние на ЦНС, вызывая характерную для беременных сонливость, утомляемость, нарушение концентрации внимания, а кроме того, способствует увеличению количества жировой ткани за счет гипертрофии жировых клеток (адипоцитов). С мочой выделяется метаболит прогестерона - прегнандиол. Основными белковыми гормонами беременности являются хорионический гонадотропин (ХГ) и плацентарный лактоген (ПЛ). ХГ - гликопротеид, вырабатывается хорионом еще до образования плаценты. По своим биологическим свойствам сходен с ЛГ гипофиза, способствует сохранению функции желтого тела яичника, влияет на развитие надпочечников и гонад плода, воздействует на процессы обмена стероидов в плаценте. ХГ обнаруживается в моче уже на 9-й день после оплодотворения, достигает пика концентрации к 10-11 нед беременности (около 100 000 ед.), а затем его уровень остается постоянно невысоким (10 000-20 000 ед.). В настоящее время определние ХГ используется для диагностики ранних сроков беременности и ее нарушений, а также для диагностики болезней трофобласта. ПЛ - полипептидный гормон, по своим химическим и иммунологическим свойствам приближается к гормону роста передней доли гипофиза и пролактину. Он синтезируется в синцитии трофобласта. 90% гормона поступает в кровь беременной, а 10% - в кровь плода и амниотическую жидкость. ПЛ может быть обнаружен в крови с 5 нед беременности. Длительно сохраняющийся низкий уровень пролактина или резкое падение уровня гормона указывают на нарушение состояния плода вплоть до его антенатальной гибели. ПЛ влияет на процессы обмена веществ, которые направлены на обеспечение роста и развития плода. ПЛ дает анаболический эффект, задерживает в организме азот, калий, фосфор, кальций; оказывает диабетогенное действие. ПЛ благодаря своему антиинсулиновому действию приводит к усилению гликонеогенеза в печени, снижению толерантности организма к глюкозе, усилению липолиза. Плацента продуцирует ряд других белково-пептидных гормонов, таких как меланоцитостимулирующий гормон, релаксин, вазопрессин, окситоцин. Сходный с инсулином и инсулиноподобным фактором роста, релаксин секретируется желтым телом беременности, плацентой и deciidua parietalis. В I триместре он является стимулятором синтеза ХГ. Кроме того, релаксин выполняет следующие функции: релаксация матки, укорочение и размягчение шейки матки, регуляция маточно-плацентарного кровотока, размягчение сочленений таза. Клиническое применение нашли методы исследования специфических протеинов беременности, ибо они вырабатываются непосредственно в трофобласте плаценты и отражают функциональное состояние фетоплацентарной системы. Эмбриоспецифическим белком является α-фетопротеин (АФП), который синтезируется преимущественно эмбриональными клетками и в желточном мешке. У зародышей синтез АФП начинается одновременно с эмбриональным кроветворением, и концентрация его в плазме крови возрастает с 6-7-й нед беременности, достигая пика в 14 нед. В клинической практике определение АФП проводят для пренатальной диагностики аномалий развития нервной системы и желудочно-кишечного тракта у плода. Плацента выполняет важные функции иммунологической защиты плода. Одним из компонентов этой системы является слой фибриноида, расположенного на поверхности ворсин и препятствующего непосредственному контакту тканей плода и матери. Иммуносупрессивным действием обладают некоторые вещества, находящиеся на поверхности плаценты в высоких концентрациях (ХГ, прогестерон, стероидные гормоны), а также некоторые белки плода и плаценты (АФП, трофобластический р1-гликопротеид и др.). Плацента играет большую роль в транспорте иммуноглобулинов. Из иммуноглобулинов пяти классов трансплацентарный переход способен осуществить лишь IgG. Передача иммуноглобулинов в системе матьплод начинается только после 12 нед беременности и имеет важное биологическое значение. Гипофиз. Передняя доля гипофиза во время беременности увеличивается в размере в 2-3 раза вследствие размножения и гипертрофии клеток, вырабатывающих гормоны: - пролактин, способствующий подготовке молочных желез к лактации, к концу беременности его концентрация увеличивается в 10 раз и более, он синтезируется также плацентой и обнаруживается в околоплодных водах (функция пролактина амниотической жидкости пока точно неизвестна, показано, что он способствует созреванию легких плода); - тиреотропный гормон (ТТГ), приводящий к увеличению продукции тироксина и усилению активности щитовидной железы, что необходимо для правильного развития плода; - адренокортикотропный гормон (АКТГ) способствует нарастанию гормональной активности надпочечников; - гормон роста (ГР), влияющий на процессы роста матки и других органов половой системы, а также способный вызывать преходящие акромегалоидные черты (увеличение конечностей, нижней челюсти, надбровных дуг) у некоторых беременных, исчезающие после родов. Резко уменьшается образование и выделение гонадотропных гормонов гипофиза (лютеинизирующего и фолликулостимулирующего), что вызывает снижение гормонообразования в яичниках и прекращение роста и развития фолликулов. При беременности усиливается образование супраоптическим и паравентрикулярными ядрами гипоталамуса окситоцина и вазопрессина. Окситоцин оказывает специфическое тономоторное действие на миометрий. Накопление и эффект окситоцина находятся в прямой зависимости от накопления эстрогенов и серотонина плаценты, которые блокируют окситоциназу - фермент, инактивирующий окситоцин в крови беременной. Надпочечники при беременности подвергаются значительным изменениям. Усиливается образование: • глюкокортикоидов, регулирующих углеводный и белковый обмен; • минералокортикоидов, регулирующих минеральный обмен; • эстрогенов, прогестерона и андрогенов в коре надпочечников. Повышение концентрации кортикостероидов при беременности не вызывает выраженных клинических проявлений гиперкортицизма, что объясняется одновременным увеличением концентрации в плазме связывающего глобулина - транскортина. Повышенная функция коры надпочечников матери способствует доставке растущему плоду необходимых количеств питательных веществ, солей и гормонов, которые сам эмбрион еще не в состоянии вырабатывать. С деятельностью надпочечников связано увеличение в крови холестерина и других липидов. При беременности усиливается секреция инсулина, что определяется физиологическими потребностями организма, а также влиянием плацентарного лактогена. Щитовидная железа во время беременности увеличивается у 35-40% женщин за счет гиперемии, увеличения числа фолликулов и содержания в них коллоида. ХГ оказывает действие на щитовидную железу, аналогичное таковому ТТГ. В первые месяцы беременности нередко отмечается некоторое повышение функции щитовидной железы (рис. 21), возрастание содержания в крови йода, связанного с белком, но явления гипертиреоза отсутствуют. Во второй половине беременности признаков повышения функции щитовидной железы не наблюдается. В околощитовидных железах нередко отмечается тенденция к гипофункции. В таких случаях возможны нарушения обмена кальция, ведущие к спастическим явлениям (судороги в икроножных мышцах и др.). 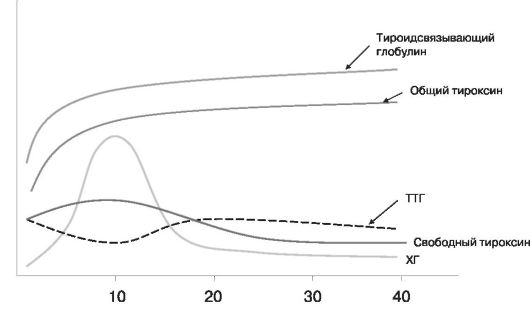 | |||||||||||||||||||||||||||||||||||||||
