Ответы к госэкзамену по хирургии. Общая хирургия
 Скачать 5.42 Mb. Скачать 5.42 Mb.
|
|
Симптоматика Основными симптомами опухоли яичка являются увеличение и уплотнение яичка при пальпации и чувство тяжести в мошонке. У 70-90% больных именно эти симптомы являются первыми. Боль не является характерным клиническим проявлением рака яичка, однако может быть приблизительно в 1/3 случаев. Одним из ранних симптомов опухоли яичек может быть гинекомастия. Ее появление объясняется тем, что повышение уровня ЧТХ при некоторых герминативных формах рака может стимулировать выработку эстрадиола клетками Лейдига. У 15% больных первичная опухоль яичка протекает бессимптомно, и первые проявления заболевания у них связаны с метастатическим поражением. Увеличение забрюшинных лимфатических узлов чаще всего проявляется болями в животе, спине, нарушением венозного оттока из нижних конечностей вследствие сдавления нижней полой вены. При метастазах в легких клиническая картина сходна с таковой при хроническом бронхите. Типичным симптомом является кашель. Атипичные симптомы опухоли яичка могут наблюдаться при эктопии и крипторхизме. При этом клиническая картина может быть сходна с острой кишечной непроходимостью, острым аппендицитом или новообразованиями органов брюшной полости. При первичной экстрагонадной локализации тестикулярной опухоли будут своеобразные клинические проявления. При забрюшинной опухоли могут быть боли в животе и спине, нарушение венозного оттока из нижней половины тела. Диагностика При пальпации яичка и выявлении его уплотнения или увеоичения можно заподозрить наличие новообразования. Пальпаторное исследование является начальным этапом диагностики рака яичка. Важное значение придается выявлению сывороточных опухолевых маркеров – человеческого хорионического гонадотропина (ЧХГ), альфа-фетопротеина (АПФ) и лактатдегидрогеназы (ЛДГ). При определении ЧХГ могут быть ложноположительные результаты, поскольку имеется перекрестная реакция между ЧХГ и лютеинизирующим гормоном. В этой связи рекомендуют измерять бета-субъеденицу ЧХГ, для которой эта перекрестная реакция незначительна. Повышение уровня ЧХГ выявляется у 100% больных хориокарциномой, 60% - эмбриональной карциномой, 25% - опухолями желточного мешка и только у 10% - с семиномой. Повышение уровня АПФ отмечается у 70% больных с эмбриональной карциномой и у 75% больных с опухолями желточного мешка, но отсутствует при хориокарциноме и семиноме. УЗИ яичка используется для дифференциальной диагностики опухолей яичка и других заболеваний, например, эпидидимита. Точность УЗИ при опухолях яичка весьма высока и достигает 90%. Важная диагностическая роль отводится непосредственно оперативному вмешательству – радикальной паховой орхэктомии. Обычная трансскротальная биопсия яичка не рекомендуется, поскольку повышается риск локальной диссеминации опухолевых клеток в мошонке и их распространения в паховые лимфатические узлы. Регионарными лимфоузлами для яичка являются параортальные и паракавальные, а если в анамнезе были какие-либо вмешательства в пахово-мошоночной области – то и паховые. Иногда удается пропальпировать увеличенные пораженные надключичные и шейные лимфатические узлы. Наиболее точным методом определения лимфатических узлов, главным образом забрюшинных, является компьютерная томография. Эта информация необходима для выбора правильной тактики лечения больных с раком яичка. Однако необходимо учитывать, что у 25-30% больных с опухолью яичка и отсутствием данных КТ за поражение лимфатических узлов, при морфологическом исследовании последних обнаруживаются микроскопические метастазы. Другими часто используемыми методами диагностики метастазов в забрюшинных лимфатических узлах являются каваграфия и лимфангиография. При значительном увеличении забрюшинных лимфатических узлов на экскреторных урограммах возможно обнаружить смещение или сдавление мочеточника. Легкие являются самой частой локализацией отдаленных метастазов. Для их выявления необходимо выполнить рентгенографию легких в двух проекциях. Однако в случаях небольших размеров метастазов могут быть ложноотрицательные результаты. В этих случаях показано выполнение КТ легких, позволяющей обнаружить метастазы до 3 мм в диаметре. Метастатическое поражение печени можно выявить при УЗИ и сцинтиграфии печени, при подозрении на наличие метастазов в мозге – ЯМР. Лечение Тактика лечения герминативных опухолей яичка зависит от гистологического строения опухоли, стадии заболевания, наличия и поражения контрлатерального яичка. Подходы к лечению семиномных и несеминомных опухолей различны. Смешанные опухоли, содержащие семиномные и несеминомные компоненты, должны рассматриваться при планировании лечения как несеминомы. Если при семиноме обнаруживается повышение уровня сывороточного АПФ, то стратегия лечения аналогична таковой при несеминоме. В связи с использованием прогностической классификации тактика лечения опухолей яичка в последние годы претерпела некоторые изменения. У больных с хорошим прогнозом возможно снижение доз химиопрепаратов с целью уменьшения токсичности, а у больных с плохим диагнозом, наоборот, необходимо увеличивать интенсивность химиотерапии для повышения эффективности лечения. Тактика лечения герминативных опухолей яичка
Рецидивный рак яичка
116.Доброкачественная гиперплазия предстательной железы. Этиология, клиника, диагностика. Современные методы медикаментозного и хирургического лечения. Доброкачественная гиперплазия простаты - доброкачественная опухоль, увеличение в количестве клеток периуретральных желез простаты. Самое частое заболевание у мужчин старшего возраста. Возникает в возрасте 40-50 лет. В возрасте 50 лет около 25% мужчин имеют симптомы ДГПЖ, а в возрасте 65 лет - уже 50%, со временем заболевание развивается у 85% мужчин. Гистологические (микроскопические) признаки ДГПЖ встречаются, уже начиная с 30-40-летнего возраста. Причины Причины ДГПЖ точно не известны, предполагается, что это полиэтиологическое, зависящее от многих причин, заболевание. Достоверно известно, что ДГПЖ зависит от наличия мужских половых гормонов - андрогенов. При наступлении атрофических процессов в предстательной железы ко времени угасания половой активности неуправляемо разрастаются парауретральные железки в центре предстательной железы , функция которых до сих пор полностью не ясна. Предполагается, что они являются железами внутренней секреции, антагоническими по отношению к мужским половым железам. В образование ДГПЖ вовлекается не только железистая, но и мышечная и соединительная ткани, в результате чего она может иметь не только аденоматозный (железистый), но и фиброзный (рубцовый) или миоматозный (мышечный) характер. В узелках соединительной ткани бывает обычно больше, чем железистой, иногда в соотношении 4:1 и даже 5:1. Чем больше узлы и размер простаты, тем большую часть занимает железистый компонент. Узлы ДГПЖ по мере роста вытесняют и замещают ткань железы. В зависимости от развития узлов в пределах той или иной зоны простаты формируются боковые доли или средняя доля. Нарушения мочеиспускания при ДГПЖ обусловлены как механическим сдавлением уретры (мочеиспускательного канала) узлами ДГПЖ, так и сокращением мышц простаты и уретры вследствие гиперактивности адренорецепторов шейки мочевого пузыря, простатического отдела уретры и простаты. Нарушение оттока мочи заставляет "напрягаться" детрузор - мышцу мочевого пузыря изгоняющую мочу. Это приводит к ее повреждению и развитию у 52-80% пациентов с ДГПЖ простаты гиперактивного мочевого пузыря. Проявления ДГПЖ проявляется нарушениями мочеиспускания, которые называют Симптомами Нижних Мочевыводящих Путей (СНМП):
Нет прямой зависимости между размерами ДГПЖ и выраженностью нарушения мочеиспускания, которая также зависит от направления роста ДГПЖ и нарушения функции мочевого пузыря. При разрастании из задней группы желез средняя доля ДГПЖ, нависая над уретрой в виде клапана, может вызвать задержку мочи. В то же время большая ДГПЖ, растущая из боковых периуретральных желез назад, в сторону прямой кишки, может не давать никаких клинических проявлений болезни. Нередко острая (внезапная) задержка мочи становится первым клиническим проявлением ДГПЖ. По клиническому течению выделяют три стадии ДГПЖ: Первая стадия Учащается мочеиспускание, особенно ночью, иногда до 5-8 раз. Струя мочи становится вялой, мочеиспускание затрудненным, со временем, чтобы опорожнить пузырь, приходится натуживаться. Возможно недержание мочи во время сна вследствие произвольного расслабления наружного сфинктера упетры. Полное опорожнение пузыря достигается благодаря комленсаторной функции мышечной стенки (детрузора) мочевого пузыря. Функция почек обычно не нарушена. Продолжительность первой стадии от 1 до 12 лет. Вторая стадия Присоединяется чувство неполного опорожнения мочевого пузыря. Позывы к мочеиспусканию учащены днем и ночью. Часто в утренние часы больным приходится мочиться в 2-3 приема. Струя мочи становится отвесной, прерывается каплями, больной вынужден тужиться, что может привести к образованию грыжи или выпадению прямой кишки. При гипертрофии стенки пузыря образуется грубая складчатость, препятствующая притоку мочи из верхних мочевыводящих путей, из-за чего она застаивается в мочеточниках и почках. Постепенно наступает истончение, атония мышечных волокон детрузора. Свободная от мышечных волокон часть стенки мочевого пузыря вытягивается, образуя мешки - ложные дивертикулы мочевого пузыря. Остаточная моча составляет 100-200 мл, а иногда до литра и более. Развиваются признаки нарушения функции почек: сухость во рту, повышенная жажда и др. Третья стадия Количество остаточной мочи увеличивается до 1,5-2 литров. Мочевой пузырь резко растянут, его контуры просматриваются в виде шаровидной или овальной опухоли, доходящей до пупка и выше, его чувствительность снижается, и больные ошибочно полагают, что наступило улучшение. Ночью, а затем и днём моча периодически или все время выделяется непроизвольно, каплями из переполненного мочевого пузыря - парадоксальная ишурия. Появляются вызванные нарушением работы почек полная потеря аппетита, слабость, жажда, сухость во рту, тошнота запоры - хроническая почечная недостаточность. При отсутствии адекватной терапии больные умирают от уремии. Для симптоматики при ДГПЖ характерно волнообразное течение - симптомы то усиливаются, то ослабляются даже без лечения. Ухудшение симптоматики часто бывает связано с такими провоцирующими факторами, как охлаждение, прием алкоголя, стрессы. ДГПЖ - медленно прогрессирующее заболевание, часто без развития каких-либо симптомов. С возрастом происходит постепенный рост простаты, усиление симптомов. Встречаются и случаи улучшения как субъективных, так и объективных параметров. ДГПЖ влияет на качество жизни пациента, вынуждает изменять свой образ жизни: ограничивать питье, вставать в течение ночи для мочеиспускания, ограничивать социальную и сексуальную активность. Осложнения Острая задержка мочи в I и II стадии заболевания провоцируется длительным воздержанием от мочеиспускания, запорами, поносом, переохлаждением, погрешностями в диете, приемом алкоголя (включая пиво), переутомлением, психическими стрессами, катетеризацией мочевого пузыря. После выведения мочи катетером мочеиспускание может восстановиться, либо формируется хроническая задержка мочеиспускания. Гематурия (наличие крови в моче) обусловлена повреждением варикозно расширенных вен в области шейки мочевого пузыря при повышении в нем давления мочи или камнями мочевого пузыря, когда она возникает после ходьбы, физической нагрузки. Камни мочевого пузыря образуются в результате застоя в нем мочи. Дивертикулы мочевого пузыря (ложные), гидронефроз, цистит, пиелонефрит и хроническая почечная недостаточность. Хронический простатит при ДГПЖ у 70% пациентов. Пузырно-мочеточниковый рефлюкс - заброс мочи из мочевого пузыря в мочеточник. Диагностика Опрос. IPSS (International Prostatic Symptom Score - Международная шкала оценки простатических симптомов) При пальцевом ректальном исследовании простата обычно симметрично увеличена, хотя возможна и асимметрия, со сглаженной продольной бороздкой, эластической консистенции, безболезненная. Общие анализ крови, биохимический анализ крови, ПСА (простатспецифический антиген) для исключения Рака предстательной железы. Анализ мочи. УЗИ простаты трансабдоминальное: объем мочевого пузыря, толщина стенок детрузора, камни, выпячивания, опухоли мочевого пузыря, поражение верхних отделов мочевыводящих путей - мочеточники, почки, объем остаточной мочи, размер и форма предстательной железы. Трансректальное ультразвуковое исследование (ТРУЗИ) Рентгенологические методы показаны только при инфекции мочевыводящих путей, гематурии, мочекаменной болезни, предшествующих операциях, расширении чашечно-лоханочной системы почек, камнях и дивертикулах мочевого пузыря. При цистографии ДГПЖ видна в виде холма, вдающегося в просвет мочевого пузыря. Экскреторная урография позволяет выявить расширение чашечно-лоханочной системы и мочеточников. Урофлоуметрия позволяет оценить скорость потока мочи. Цистоскопия: увеличенные доли предстательной железы, вдающиеся в просвет мочевого пузыря. При наличии камней их обнаруживают визуально. Дифференциальная диагностика Простатит, рак предстательной железы, стриктура уретры, склероз шейки мочевого пузыря, нейрогенный мочевой пузырь. Исключение заболеваний нервной системы, сопровождающихся расстройствами мочеиспускания, похожими на имеющиеся при ДГПЖ (сфинктеро-детрузорная псевдодиссинергия, тоннельная пудендопатия, миофасциальный синдром тазового дна). Лечение Лечение ДГПЖ зависит от стадии заболевания и индивидуальных особенностей, индивидуальной переносимости препаратов. В I стадии лечение обычно консервативное. Во II стадии при отсутствии эффекта от консервативного - оперативное лечение. В III стадии только хирургическое лечение. Медикаментозное лечение Растительные препараты, чаще производные вееролистной пальмы (Saw Palmetto, Sabal Serullata) и африканской сливы (Pygeum Africanum) имеют противовоспалительное и противоотечное действие. Экстракт Saw Palmetto по механизму действия близок к ингибиторам 5 a-редуктазы (финастериду), но эффект его менее выражен. Экстракт Pygeum Africanum снижает активность факторов роста и тем самым тормозит развитие узелков гиперплазии в простате, защищает мочевой пузырь от поражения при ДГПЖ. Также используют препараты на основе семян тыквы, крапивы. a-адреноблокаторы действуют симптоматически, расслабляя мышечный компонент простаты и уретры. В результате улучшается поток мочи и снижается выраженность симптомов. a-адреноблокаторы снижают артериальное давление и могут вызывать ретроградную эякуляцию. Ингибитор 5 a-редуктазы финастерид используется при размерах простаты более 40 мл. Он снижает либидо, потенцию, уменьшает объем спермы, в некоторых случаях вызывает гинекомастию (увеличение грудной железы). При больших размерах простаты более эффективны ингибиторы 5 a-редуктазы, при выраженной симптоматике в комбинации с альфа-блокаторами. Если размеры железы не велики, а симптомы выражены, альфа-блокаторы сочетают с растительными экстрактами для торможения развития ДГПЖ. Если же симптомы выражены слабо или умеренно, железа увеличена умеренно в сочетании с хроническим простатитом, назначают растительные экстракты. Инвазивное лечение Проводится при неэффективности консервативного и если имеются:
В последнее время предпочтение часто отдается эндоскопическим методикам лечения ДГПЖ:
При больших размерах ДГПЖ применяется открытое хирургическое вмешательство - аденомэктомия, в зарубежной литературе - простатэктомия. Оперативное вмешательство далеко не всегда избавляет пациента от проблем с мочеиспусканием, которые могут быть обусловлены спазмированием мышц и нарушением работы мочевого пузыря. Минимально инвазивные неэндоскопические методы лечения
Воздействие температуры на ткани:
Осложнения оперативного лечения: ретроградная эякуляция и эректильная дисфункция. Профилактика Эффективная профилактика ДГПЖ отсутствует. Мужчинам старше 40 лет показаны профилактические осмотры у уролога для исключения рака предстательной железы. 117.Варикоцеле. Классификация. Клинические проявления, принципы лечения. Варикоцеле - это варикозное расширение вен яичка и семенного канатика. Варикоцеле одно из самых распространенных заболеваний среди мужчин, которое часто приводит к весьма неприятным последствиям. Причины варикоцеле Варикоцеле развивается в результате двух причин. 1. Врожденная слабость сосудистой стенки. Чаще всего варикоцеле развивается в результате генетической предрасположенности к такого рода проблемам. Практически всегда у кого-то из родственников пациента с варикоцеле обнаруживаются варикозное расширение вен конечностей, плоскостопие, пороки клапанов сердца, фимоз или другие проявления недостаточности соединительной ткани. Часто эти заболевания сопутствуют друг другу. 2. Повышенное давление крови в венах малого таза или мошонки. На самом деле это скорее предрасполагающий фактор, нежели причина заболевания. Но иногда встречаются настолько явно выраженные анатомические изменения, ведущие к повышению давления в венах, что этот фактор становится причиной варикоцеле. Яичковая вена может перегибаться, пережиматься другими сосудами, проходить через складки тканей и т.д. Все это приводит к сужению просвета вены и как следствие - повышению давления в ней. Реже повышение давления крови в вене вызывается общими явлениями - хронические запоры или диарея, поднятие тяжестей, напряжение мышц брюшного пресса и т.д. Эти факторы могут способствовать развитию варикоцеле, но едва ли способны стать причиной заболевания. Патогенез По венам мошонки кровь течет от яичка и окружающих тканей к сердцу. При этом кровь течет снизу вверх, против силы тяжести. В норме обратному току крови по венам препятствует специальный клапанный аппарат венозной стенки. При расширении вен эти клапаны перестают работать, в результате чего кровь начинает совершать в вене так называемые "маятникообразные движения". В итоге кровоток резко замедляется, и страдает кровоснабжение яичка в целом. Нарушение кровоснабжения яичка приводит к тому, что его обедненные кислородом ткани начинают хуже функционировать. Кроме того, температура яичек в норме на несколько градусов ниже температуры тела. При варикоцеле яичко находится в окружении сплетения расширенных вен, температура его становится равной температуре тела, и функция угнетается еще больше. Все это приводит к появлению симптомов заболевания. Степени развития варикоцеле По тому, насколько сильно расширены вены яичка и семенного канатика, различают 4 степени варикоцеле. 1 степень - вены яичка не прощупываются руками, их варикозное расширение определяется только инструментально (УЗИ, допплерография). 2 степень - расширение вен прощупывается в положении стоя, в положении лежа варикоцеле не определяется. 3 степень - расширенные вены прощупываются и в положение стоя, и в положение лежа. 4 степень - расширенные вены яичка и семенного канатика видны невооруженным глазом. Чаще всего варикоцеле развивается у юношей в период полового созревания, быстро достигает какой-то степени и больше не прогрессирует. Крайне редко одна степень варикоцеле переходит в другую. Практически всегда варикоцеле бывает левосторонним. Очень редко приходится сталкиваться с двусторонним варикоцеле и исключительно редко варикоцеле развивается справа. Проявления варикоцеле Как уже было сказано, при варикоцеле страдает функция яичка. Это может проявляться двумя путями - либо возникает боль или неприятные ощущения в яичках, либо мужчина становится бесплодным. Описанные симптомы встречаются у разных мужчин с варикоцеле по-разному. Если принять всех мужчин, страдающих варикоцеле, за 100%, то у половины из них не будет никаких проявлений заболевания, 25% будут испытывать неприятные ощущения в яичке и 25% будут страдать бесплодием. Причем эти цифры никак не зависят от стадии заболевания. Боли в яичках при варикоцеле Чаще всего боли или неприятные ощущения имеют тянущий, давящий характер, часто пациенты описывают это состояние как тяжесть в мошонке. Обычно эти ощущения не присутствуют постоянно, а появляются после физических нагрузок, полового акта, тепловых процедур или после длительного малоподвижного состояния. Совсем необязательно неприятные ощущения в мошонке при левостороннем варикоцеле появляются именно слева. Чаще всего пациенты затрудняются определить, в какой половине они выражены сильнее, и нередко боли локализуются главным образом справа. Бесплодие и варикоцеле Среди всех мужчин, страдающих бесплодием, варикоцеле отмечается у 40% из них. При этом относительно редко варикоцеле проявляется какими-либо другими симптомами. Поэтому все мужчины, показатели спермограммы которых не соответствуют норме, обязательно должны пройти обследование на этот счет. Бессимптомное течение варикоцеле Это наиболее распространенный вариант заболевания. Большая часть случаев варикоцеле протекает бессимптомно, никак не беспокоит человека. Многие мужчины живут с варикоцеле всю жизнь, имеют детей и знать не знают ничего про это заболевание. Часто варикоцеле оказывается случайной находкой при прохождении осмотра совершенно по другому поводу. Диагностика варикоцеле Начиная со второй степени варикоцеле обнаруживается урологом при осмотре. Если увеличение вен значительное, и диагноз не оставляет сомнений, то дополнительного обследования не требуется. Если степень варикоцеле маленькая, то нужно провести специальное обследование - УЗИ или допплерографию мошонки. УЗИ или допплерография при подозрении на варикоцеле обязательно должны проводиться в двух положениях пациента - лежа и стоя. Если это не сделано, обследование теряет всякий смысл. Какой именно метод обследования выбрать, большого значения не имеет. Допплерография точнее, и позволяет окончательно подтвердить или опровергнуть диагноз. Однако выполненное грамотным специалистом УЗИ органов мошонки также рассеивает все сомнения по поводу диагноза варикоцеле. Допплерография или УЗИ мошонки в положениях лежа и стоя должны обязательно проводиться всем мужчинам при бесплодии и при болях в яичках. Помимо всего сказанного, при варикоцеле обязательно должна быть сделана спермограмма. Лечение варикоцеле Существуют только оперативные способы лечения варикоцеле. Если вам придется где-нибудь услышать о лечении варикоцеле без операции - не верьте этому, эффективного лечения варикоцеле без операции не существует. Операция при варикоцеле должна быть проведена обязательно, если заболевание проявляется болями в мошонке или бесплодием. И в том и в другом случае избавиться от варикоцеле - единственный путь избавления от проявлений заболевания. Если же мужчину с варикоцеле ничего не беспокоит, необходимость операции является спорным вопросом. Обычно он решается исходя из возможности бесплодия. Если мужчина еще предполагает иметь детей, то операцию лучше сделать, если нет, то без нее можно обойтись. Чаще всего получается, что если варикоцеле обнаружено у подростка или молодого мужчины, то есть смысл избавиться от заболевания, а если речь идет о мужчине в возрасте, то делать это не обязательно. Есть несколько видов операций при варикоцеле, и все они делятся на два типа. 1 тип. Суть операций этого типа заключается в том, чтобы полностью перевязать, пересечь или удалить варикозно расширенную вену. Достоинства операций этого типа: относительная простота исполнения, минимальный объем оперативного вмешательства, минимальное время нахождения в стационаре, меньшая стоимость по сравнению с операциями второго типа. Недостатки: относительно высокий процент рецидивов и нефизиологичность операции. Рецидивы при операциях первого типа связаны с тем, что вены у каждого человека расположены индивидуально и могут варьировать в очень широких пределах. Если от варикозно расширенной вены отходит веточка, и при операции эту веточку не заметят и не перевяжут, никакого результата операция не даст. Это принято называть рецидивом заболевания, но фактически это просто неэффективность лечения. Для разных операций первого типа процент рецидивов разный, в зависимости от вида операции он колеблется от 10% до 40%. Второй недостаток - нефизиологичность этих операций. Как уже было сказано, результатом операции является полное прекращение кровотока по расширенной вене. В результате яичко остается без кровообращения, и под влиянием этого стресса открываются новые пути для сброса крови. Этот процесс занимает около недели. В течение этой недели нередко яичко начинает болеть, а если боли в яичке были и раньше, они заметно усиливаются. Также есть данные, что во время этих событий может нарушаться барьер между тканью яичка и иммунной системой, в результате чего в крови появляются антиспермальные антитела, и у мужчины развивается или прогрессирует бесплодие. 2 тип. При операции этого типа вены яичка удаляются полностью, а затем осуществляется их восстановление - пластика. Этот тип операций представлен только одним видом операции, которая носит название микрохирургическая реваскуляризация яичка. Преимущества этой операции заключается в том, что сразу после операции в яичке восстанавливается нормальное кровообращение. Варикозно расширенные вены при этом полностью удаляются, и рецидив заболевания полностью исключен. После микрохирургической реваскуляризации яичка пациент не испытывает болей в течение недели, как при операциях 1 типа. Недостатки операции: высокая сложность оперативного вмешательства, более продолжительное нахождение в стационаре, более высокая стоимость операции. Профилактика варикоцеле Варикоцеле развивается главным образом в силу анатомической или генетической предрасположенности к этому заболеванию. Поэтому ни о какой особенной профилактике варикоцеле речь не идет. После окончания периода полового созревания (лет 19-20) есть смысл пройти обследование у уролога, и если никаких признаков варикоцеле обнаружено не будет, на этот счет можно не волноваться. Если варикоцеле уже есть, то нужно стараться избегать тяжелых физических нагрузок и проблем со стулом. И то и другое ведет к повышению внутрибрюшного давления и в результате давления крови в венах малого таза, что может привести к прогрессированию заболевания. 118.Водянка яичка и семенного канатика. Клинические проявления. Принципы лечения. Водянка яичка — это состояние, при котором во влагалищной оболочке мошонки в результате врождённого порока или воспалительных заболеваний собирается серозная жидкость. Также при водянке яичка жидкость может происходить из семенного канатика или влагалищного отростка брюшины, собираясь в мошонке. Происхождение водянки яичка Эмбриологически влагалищный отросток представляет собой выпячивание перитонеальной брюшины, который (отросток) нисходит совместно с яичком в мошонку через паховый канал приблизительно на 28-ю неделю гестационного периода, постепенно зарастая в период младенчества и детства. В связи с эти по строению водянку яичка можно разделить на 3 группы.
Водянка яичка у взрослых обычно бывают вторичными. Причиной первичных водянок яичка при остром течении могут быть травмы, инфекции, лучевая терапия. При хроническом же течении водянка яичка является следствием постепенного скопления жидкости, как результат хронической инфекции после хирургических вмешательств. Водянка яичка также обратимо может влиять на фертильность. Клиническое течение водянки яичка Большинство случаев водянок яичка проходит бессимптомно или же сопровождается незначительными клиническими проявлениями. Необходимо определить начало и продолжительность заболевания, а также оценить степени тяжести водянки яичек. Также следует установить имевшиеся в анамнезе заболевания и особенности мочеполовой системы, сексуальный анамнез, травмы в недавнем прошлом или системные заболевания. Обычным симптомом водянки яичка является увеличенная безболезненная мошонка. Могут возникать чувство тяжести, распирания, тянущие ощущения или дискомфорт в области мошонки. Реже могут быть жалобы на чувство дискомфорта, распространяющееся по подвздошной и поясничной области. Водянка яичка обычно безболезненна. Боль часто является симптомом присоединившихся инфекционных осложнений (острого эпидидимита). Размеры мошонки могут варьировать — уменьшаясь в лежачем положении и увеличиваясь в положении стоя. Размеры водянок яичка, протекающих хронически, обычно превосходят таковые при остром течении. Общие симптомы, такие как лихорадка, озноб, тошнота, рвота, обычно отсутствуют при неосложнённом гидроцеле. Клинические проявления со стороны мочеполовой системы также не характерны для неосложнённого течения водянки яичка. Осложнения водянки яичка Крайне большие размеры водянки яичка могут привести к нарушению кровообращения в яичке. Это может стать причиной атрофии ткани яичка и привести в последующем к бесплодию. В результате травмы может возникнуть кровотечение в полость водянки яичка. Ущемление или сдавление сопутствующей грыжи. Осмотр при водянке яичка Водянка яичка – это скопление жидкости вокруг яичка, которая располагается выше и спереди по отношению к яичку, в отличие от сперматоцеле, которое обычно находится выше и позади яичка. В 7-10 % случаев водянка яичка бывает двусторонней. Также водянка яичка часто сочетается с грыжами, особенно справа. Размеры и консистенция мошонки при пальпации могут изменяться в зависимости от положения тела. Обычно мошонка становится меньше и мягче в лежачем положении и увеличивается и становится более напряжённой после долгого стояния. Признаки интоксикации организма обычно отсутствуют. Пациенты обычно не температурят, сохраняя в норме все основные жизненные показатели. Живот и яички обычно безболезненны, вздутия живота не наблюдается. Перистальтические шумы аускультируются в мошонке в случае наличия грыжевого кишечного содержимого в мошонке. При отсутствии инфекционных осложнений при остром течении водянки яичка не наблюдается гиперемии или изменения цвета кожи мошонки. Диафаноскопия – это наиболее простой способ диагностики водянки яичка. Полость водянки яичка свободно проницаема для лучей, установленного позади мошонки источника света – это положительный симптом просвечивания. Диафаноскопия рутинный, но не специфичный метод диагностики водянки яичка. Диафаноскопия может использоваться для дифференцировки с другими заболеваниями, сопровождающимися увеличением мошонки (например, грыжи или опухоли). Диагностика водянки яичка Важно провести дифференциальную диагностику между водянкой яичка и различными острыми заболеваниями органов мошонки (перекрут яичка, ущемлённая грыжа). Около 50% острых состояний в начальных стадиях не диагностируются. Диафаноскопия при подобных острых состояниях не может выявить степень тяжести заболевания. Ультразвуковое исследование и допплерография кровотока в яичке показаны при подозрении на острые заболевания органов мошонки:
УЗИ может с точностью подтвердить диагноз. Также ультразвуковое исследование помогает определить аномалии развития яичка, кисты придатка яичка, опухолевые образования органов мошонки, состояние придатков, сперматоцеле, грыжи. При наличии боли или гематоцеле (наличие крови в мошонке) после травмы, ультразвуковое исследование может помочь в дифференцировке между водянкой яичка и ущемлением грыжи. Водянка яичка выявляется как полость заполненная жидкостью внутри семенного канатика или окружающая яичко. Доплерография водянки яичка используется для оценки кровообращения. Необходимо срочно выполнять допплерографию при подозрении на перекрут яичка или кровотечение, обусловленное травмой мошонки или промежности. Однако малодоступность данного метода исследования в клинической практике снижает его пользу. Сцинтиграфия яичек – это радиоизотопный метод исследования чрезвычайно полезен у детей при подозрении на перекрут яичка. Снижение или отсутствие потока к одному из яичек предполагает наличие перекрута. Чувствительность метода до 90%, однако данный процент снижается у младенцев, при ранних перекрутах, неполных перекрутах, и последующем самостоятельном устранении перекрута. Специфичность сцинтиграфии яичек для перекрута яичек может быть до 90%, однако она снижается при наличии в мошонке жидкости (водянка яичка, грыжа, абсцесс, кровь). Лечение водянки яичка Прогноз при врождённой водянке яичка весьма благоприятный. Большинство врождённых случаев водянки яичка разрешаются самостоятельно к первому году жизни. Если этого не происходит, То водянку яика необходимо лечить. Водянка яичка легко устраняется хирургическими методами. У детей водянка яичка лечится лигированием (перевязкой) открытого влагалищного отростка брюшины через разрезы в паховой области с иссечением дистального мешка. В случаях вторичного происхождения водянки яичка прогноз лечения зависит от основного заболевания. У взрослых и пожилых мужчин возникновение водянки яичка иногда связано со злокачественными новообразованиями и редко разрешается без хирургического лечения. К 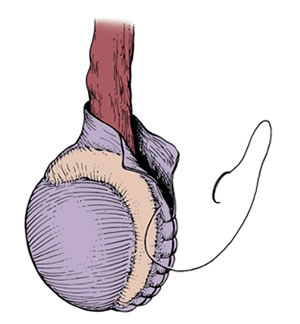 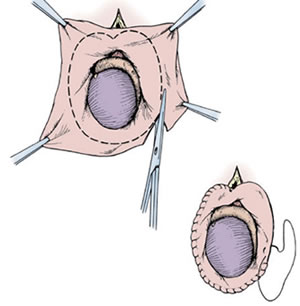 роме того возможен вариант лечения водянки яичка отсасыванием жидкости из полости водянки яичка при помощи иглы – пункционные способ лечения водянки яичка. Этот вид лечения мало распространён, так как обычно водяночная жидкость вновь накапливается в оболочках яичка. Введение склерозирующих препаратов после аспирации водяночной жидкости может предотвратить рецидив пункционного способа лечения водянки яичка. Аспирация и введение слерозирующих препаратов показано пациентам с высоким хирургическим риском. роме того возможен вариант лечения водянки яичка отсасыванием жидкости из полости водянки яичка при помощи иглы – пункционные способ лечения водянки яичка. Этот вид лечения мало распространён, так как обычно водяночная жидкость вновь накапливается в оболочках яичка. Введение склерозирующих препаратов после аспирации водяночной жидкости может предотвратить рецидив пункционного способа лечения водянки яичка. Аспирация и введение слерозирующих препаратов показано пациентам с высоким хирургическим риском.Оперативное лечение водянки яичка И Лечение водянки яичка — операция Винкельмана Лечение водянки яичка — операция Бергмана 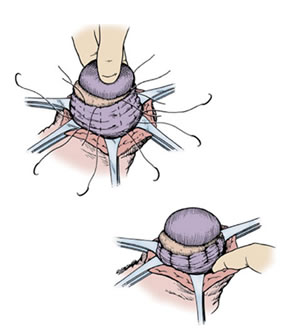 ссечение оболочек яичка — хирургическая лечебная процедура, целью которой является устранение водяночной жидкости и оболочки, которая ее производит. Самыми распространенными операциями при лечении водянки яичка у взрослых являются операция Винкельмана, Бергмана и Лорда. ссечение оболочек яичка — хирургическая лечебная процедура, целью которой является устранение водяночной жидкости и оболочки, которая ее производит. Самыми распространенными операциями при лечении водянки яичка у взрослых являются операция Винкельмана, Бергмана и Лорда. Исход операции водянки яичка Мошонка может оставаться увеличенной до одного месяца. Пациент может вернуться к повседневной деятельности в течение 7-10 дней, однако следует избегать подъёма тяжестей и половой жизни до 6 недель. При правильной технике оперативного лечения водянка яичка не рецидивирует. Нежелательный исход Припухлость мошонки, сохраняющаяся в течение нескольких месяцев, может рассматриваться как осложнение иссечения водянки. Также может быть инфицирование раны. Лечение водянки яичка — операция Лорда 119.Крипторхизм. Клинические проявления. Принципы лечения. Крипторхизм - это состояние, при котором одно или оба яичка не находятся на своем месте в мошонке. При внутриутробном развитии яички располагаются в брюшной полости плода. В норме незадолго до родов яички опускаются в мошонку и у доношенного ребенка при рождении или в первые дни после рождения яички должны определяться в мошонке. Крипторхизм довольно часто встречается в детской урологии. Так, у доношенных детей он диагностируется в 3 % случаев, а у недоношенных - в 30 %. Однако после года жизни ребенка соответственно у 75 и 90 % детей яички самостоятельно опускаются в мошонку, и общая частота крипторхизма в популяции в годовалом возрасте составляет 1-2 %. Двусторонний крипторхизм имеет место у 10% пациентов. Этиология заболевания неизвестна. Большое значение данной нозологии обусловлено тем, что при крипторхизме:
Классификация. Классификация состояний, сопряженных с отсутствием одного или обоих яичек в мошонке, проводится в зависимости от расположения яичка следующим образом:
Диагностика. Обследование пациента при отсутствии яичка в мошонке проводят в теплом помещении. Пальцы одной руки располагают у основания мошонки, предотвращая смещение яичка, другой рукой осуществляют пальпацию. Если яичка в мошонке нет, то пальпируют паховый канал (по направлению от верхней передней подвздошной ости вниз и медиально к лобковому бугорку), промежность, надлонную область и бедренный канал. Если яичко находится у выхода из пахового канала, его деликатно пытаются низвести в мошонку, что позволяет провести дифференциальную диагностику между истинным и ложным крипторхизмом. Для того чтобы отличить крипторхизм от врожденного отсутствия или эктопии яичка, проводится УЗИ или МРТ брюшной полости и органов малого таза. Если яичко не пальпируется, в ряде случаев проводится лапароскопия с последующим низведением яичка в случае обнаружения его в брюшной полости. При отсутствии пальпируемых яичек с обеих сторон до оперативных манипуляций показано проведение теста с введением хорионического гонадотропина и определение базального уровня фолликулостимулирующего (ФСГ) и лютеинизирующего (ЛГ) гормонов. При отсутствии повышения уровня тестостерона в ответ на введение хорионического гонадотропина и повышенных базальных уровнях ФСГ и ЛГ достоверно устанавливается диагноз анорхизма. Лечение. Целью лечения крипторхизма является восстановление нормального положения яичек до наступления 2-го года жизни ребенка, поскольку если в 2 года яичко не опустилось в мошонку, происходит необратимое нарушение сперматогенеза. Консервативные методы лечения крипторхизма предполагают использование хорионического гонадотропина или рилизинг-фактора (рилизинг-гормона) лютеинизирующего гормона. Эффективность гормонотерапии составляет 20-30 %. При эктопии яичка она неэффективна, однако может быть использована для улучшения состояния тканей перед операцией. Нередко при крипторхизме сразу же рекомендуют оперативное лечение, особенно, если речь идет о расположении одного или обоих яичек в брюшной полости, эктопии яичка или сочетании крипторхизма с пахово-мошоночной грыжей, незаращением влагалищного отростка и прочими аномалиями. Операциями выбора являются орхидофуникулолизис (освобождение яичка и семенного канатика от окружающих тканей) и орхипексия (фиксация яичка в мошонке после предварительного низведения). Орхипексия в раннем возрасте снижает риск развития рака яичка. При грубых морфологических изменениях производится удаление яичка. Лучший возраст для операции орхипексии - 12-18 мес. 120.Рак предстательной железы. Этиология, клиника, диагностика. Современные методы медикаментозного и хирургического лечения. На сегодняшний день смертность от рака предстательной железы у мужчин стоит на втором месте после рака легких. Рак предстательной железы может развиться абсолютно у любого мужчины старше 45-50 лет. Причины до конца не выяснены. Развитие рака простаты связывают с гормональными изменениями у мужчин пожилого возраста, в частности, с высоким уровнем тестостерона — мужского полового гормона. Рак предстательной железы является гормонозависимой опухолью, то есть рост опухоли стимулируется тестостероном. Поэтому у мужчин, у которых уровень тестостерона в крови выше, возникновение рака простаты вероятнее и течение его будет злокачественнее. Рак предстательной железы отличается медленным и злокачественным течением, дает ранние метастазы. Чаще всего распростаранение идет в кости (таз, бедра, позвоночник), легкие, печень, надпочечники. Клиника Рак предстательной железы может проявляться учащением мочеиспускания, болями в промежности, кровью в моче и в сперме. Но может не отмечаться ни одного из этих симптомов. Тогда первым проявлением заболевания станут метастазы раковой опухоли. Это могут быть боли в костях (в тазу, бедрах, позвоночнике), боли в груди. В далеко зашедших случаях может развиться острая задержка мочи, а так же симптомы раковой интоксикации — резкое похудание, слабость, бледность кожи с землистым оттенком. Диагностика Пальпация предстательной желези через прямую кишку (пальцевое ректальное исследование). Лабораторные исследования: Самым лучшим и прогрессивным методом на сегодняшний день является определение в крови ПСА (PSA) — так называемого простатспецифического антигена. Преимущество этого метода заключается в том, что сегодня это практически единственный способ заподозрить рак простаты на самой ранней стадии. Другие исследования — УЗИ, рентгеновские методы, позволяют определить размер опухоли и состояние других органов. Окончательный диагноз рака предстательной железы ставится после проведения биопсии простаты — специальной иглой через промежность или через прямую кишку берется маленький кусочек железы для исследования. Методы лечения рака Оперативные методы лечения применяются только тогда, когда опухоль еще не дала метастазов. В этом случае выполняется удаление предстательной железы примерно также, как это описано в вопросе "Аденома предстательной железы". Медикаментозные методы лечения представляют собой лечение гормонами. Гормональные препараты снижают или блокируют тестостерон, и это позволяет уменьшить скорость роста опухоли и ее метастазов. Обладают рядом неприятных побочных эффектов — повышение артериального давления, снижение потенции, гинекомастия и другими. Лучевая терапия представляет собой облучение области предстательной железы радиоактивным излучением. Это позволяет снизить скорость роста опухоли, уменьшить вероятность появления метастазов. Часто лучевая и медикаментозная терапия применяются вместе для усиления эффекта лечения. Профилактика Рекомендуется каждому мужчине старше 45 лет раз в год делать анализ крови на ПСА и консультироваться у уролога по поводу результатов анализа. Если есть подозрение на рак, то обязательно должна быть выполнена биопсия простаты, а в случае подтверждения диагноза — операция удаления предстательной железы. 121.Аномалии почек: классификация, клиника, диагностика, лечение. Согласно современной классификации, различают следующие аномалии почки: | |||||||||||||||
