Навигация по странице:УРОЛОГИЯ Острый пиелонефрит и паранефрит. Клиника диагностика, лечение. Острый пиелонефрит ПаранефритВодянка яичка и семенного канатика. Варикоцеле. Патогенез, клиника, диагностика, лечение. ГидроцелеКлассические вмешательстваМалоинвазивные методикиАспирация водяночной кисты ФуникулоцелеАспирация со склерозированием1 степеньОпухоли почки и мочеточника. Классификация, клиника, диагностика, лечение. Классификация 1. Опухоли почечной паренхимы Опухоли почечной лоханки.Опухоли мочевого пузыря. Клиника, диагностика, лечение. опухоли мочевого пузыряДоброкачественная гиперплазия предстательной железы. Клиника диагностика, лечение. Рак предстательной железы.Бдительное ожидание.Лекарственная терапияОперативное лечениеМалоинвазивная терапия Рак простаты
|
Хирургические болезни. ГОСЫ 2020 хирургические болезни. Общая хирургия
Диагностику остеохондроза позвоночника проводит невролог или вертебролог. На начальном этапе производят рентгенографию позвоночника в 2-х проекциях. При необходимости могут сделать съемку отдельного позвоночного сегмента и съемку в дополнительных проекциях. Для диагностики межпозвонковой грыжи, оценки состояния спинного мозга и выявления осложнений остеохондроза применяют магнитно - резонансную томографию (МРТ позвоночника). Большую роль играет МРТ в дифференциальной диагностике остеохондроза и других заболеваний позвоночника: туберкулезный спондилит, остеомиелит, опухоли, болезнь Бехтерева, ревматизм, инфекционные поражения. Иногда в случаях осложненного остеохондроза шейного отдела позвоночника необходимо исключение сирингомиелии. В некоторых случаях при невозможности проведения МРТ показана миелография.
остром периоде показан покой в пораженном позвоночно-двигательном сегменте. С этой целью при остеохондрозе шейного отдела позвоночника применяют фиксацию с помощью воротника Шанца, при остеохондрозе поясничного отдела — постельный режим. Фиксация необходима и при остеохондрозе шейного отдела с нестабильностью позвоночного сегмента.
В медикаментозной терапии остеохондроза применяют нестероидные противовоспалительные препараты (НПВП): диклофенак, нимесулид, лорноксикам, мелоксикам, кеторалак. При интенсивном болевом синдроме показаны анальгетики, например, анальгетик центрального действия флупиртин. Для снятия мышечного напряжения используют миорелаксанты — толперизон, тизанидин. В некоторых случаях целесообразно назначение противосудорожных препаратов - карбамазепин, габапентин; антидепрессантов, среди которых предпочтение отдают ингибиторам обратного захвата серотонина (сертралин, пароксетин).
При возникновении корешкового синдрома пациенту показано стационарное лечение. Возможно локальное введение глюкокортикоидов, противоотечная терапия, применение вытяжения. В лечении остеохондроза широко используется физиотерапия, рефлексотерапия, массаж, лечебная физкультура. Применение мануальной терапии требует четкого соблюдения техники ее выполнения и особой осторожности при лечении остеохондроза шейного отдела позвоночника.
Операции на позвоночнике показаны прежде всего при значительном сдавлении спинного мозга. Оно заключается в удалении грыжи межпозвонкового диска и декомпрессии спинномозгового канала. Возможно проведение микродискэктомии, пункционной валоризации диска, лазерной реконструкции диска, замены пораженного диска имплантатом, стабилизации позвоночного сегмента.
УРОЛОГИЯ
Острый пиелонефрит и паранефрит. Клиника диагностика, лечение.
Острый пиелонефрит – это неспецифическое воспалительное поражение паренхимы почек. Для патологии характерна высокая лихорадка с ознобами и потоотделением, головная боль, миалгии, артралгии, общее недомогание, боль в пояснице, изменения в моче по типу лейкоцитурии и пиурии. Диагностика включает микроскопическое и бактериологическое исследование мочи, УЗИ почек; при необходимости – проведение экскреторной урографии, радиоизотопных исследований, томографии. Назначается диета, обильное питье, антибиотики, нитрофураны, спазмолитики. При обструктивном пиелонефрите показана установка мочеточникового катетера-стента или пункционная нефростомия; при гнойно-деструктивных процессах – декапсуляция почки или нефрэктомия.
Острый пиелонефрит может быть первичным (необструктивным) и вторичным (обструктивным). Первичный вариант заболевания протекает на фоне нормального оттока мочи из почек; вторичный связан с нарушением проходимости верхних мочевых путей вследствие их внешнего сдавления или обструкции. По характеру воспалительных изменений патология может носить серозный или гнойно-деструктивный характер (пиелонефрит апостематозный, абсцесс или карбункул почки).
Паранефрит — это инфекционно-воспалительное поражение околопочечной клетчатки. Проявляется различной по интенсивности болью в пояснице, брюшной полости, усиливающейся при движениях и на вдохе, лихорадкой, ознобом, слабостью, локальной пастозностью и гиперемией кожи в области пораженной почки, вынужденным положением больного (изгибом позвоночника, сгибанием ноги). Диагностируется с помощью УЗИ и КТ почек, обзорной, экскреторной урографии, пункционной биопсии. Основой консервативной терапии паранефрита является назначение антибактериальных препаратов. Хирургическое лечение направлено на санацию гнойных очагов методами люмботомии, пункционного дренирования.
Водянка яичка и семенного канатика. Варикоцеле. Патогенез, клиника, диагностика, лечение.
Гидроцеле – это скопление жидкости между влагалищными оболочками яичка. Является самостоятельной патологией либо сопутствует некоторым заболеваниям: опухоли придатка или яичка, гидатиде, воспалительному процессу и пр. Симптомы представлены увеличением мошонки на стороне поражения (или с обеих сторон при двусторонней водянке яичек), чувством распирания. Диагностика включает УЗИ мошонки, ПЦР- анализы на венерические инфекции, спермограмму, тесты на онкомаркеры рака яичка. Операцию выполняют при значительном гидроцеле, ухудшающем качество жизни и влияющем на сперматогенез. При вторичной патологии проводят терапию основного заболевания.
лечение
Классические вмешательства. Операции Винкельмана и Бергмана включают рассечение мошонки, выведение водяночной кисты в рану и ее пункцию. По способу Винкельмана оболочки яичка выворачивают и сшивают так, чтобы жидкости негде было скапливаться, и она всасывалась в окружающие ткани. По методике Бергмана влагалищную оболочку иссекают, а при операции Лорда гофрируют, что считается менее травматичным, поскольку яичко не отделяют от оболочек и не выводят в рану.
Малоинвазивные методики. К ним относят склеротерапию, использование плазменного скальпеля (плазмокоагуляция влагалищной оболочки тестикулы), ультразвуковую диссекцию, лазерное рассечение тканей и пр. Эффективность данных методов сопоставима с открытыми операциями, а реабилитационный период и процент осложнений ниже. При воспалительной и опухолевой патологии, которая способствовала появлению гидроцеле, перечисленные способы неприменимы.
Аспирация водяночной кисты. Этот метод имеет большой процент рецидивов и послеоперационных осложнений в виде гематомы и воспаления. Поэтому в настоящее время пункция гидроцеле проводится только пациентам с тяжелой сопутствующей патологией в качестве паллиативной помощи при значительном объеме жидкости.
Фуникулоцеле – это киста семенного канатика, расположенная между листками собственных оболочек и заполненная серозной жидкостью. Размеры образования (от 2-3 мм до 8-10 см) коррелируют с клиническими проявлениями. Небольшое фуникулоцеле протекает бессимптомно, при кисте большого объема появляются жалобы на дискомфорт в мошонке, усиливающийся после физической нагрузки, чувство распирания, болезненность во время полового акта. Диагностика опирается на пальпацию и ультразвуковое сканирование мошонки. МРТ выполняют в качестве дополнительного способа визуализации, если остались неразрешенные вопросы после УЗИ. Лечение симптоматического фуникулоцеле оперативное.
лечение
Пункция. Под местной анестезией ликвидируют содержимое кисты с последующим назначением антибактериальной терапии для профилактики вторичного инфицирования. Манипуляция может быть полезной для исследования полученной жидкости (цитология, бакпосев, ПЦР) в процессе дифдиагностики. Высокая вероятность рецидивов и осложнений не позволяет рекомендовать этот способ для повсеместного использования.
Аспирация со склерозированием. После аспирации жидкости в полость кисты вводится склерозант, что вызывает склеивание ее стенок. Эффективность выше, чем при простой аспирации, но значительно ниже, чем после хирургического вылущивания кисты. Есть вероятность присоединения воспалительного процесса, что может оказать влияние на фертильность. Вмешательство может выполняться, если рак семенного канатика или яичка полностью исключен.
Операция. Хирургическое лечение патологии возможно с помощью открытого или эндоскопического вмешательства. Последнее считается менее травматичным и применяется для всех возрастных групп. Эффективность близка к 95%. Во время операции возможно выполнение биопсии. Суть хирургии – разобщение брюшной полости и канала вагинального отростка брюшины при сообщающемся фуникулоцеле и иссечение кисты.
Варикоцеле — это варикозное изменение вен семенного канатика, сопровождающееся нарушением венозного оттока от яичка. Проявляется тянущими и распирающими болями, чувством дискомфорта и тяжести в мошонке, видимым расширением вен. Может возникнуть воспаление или разрыв варикозных сосудов с кровоизлиянием в мошонку. Прогрессирующее варикоцеле ведет к уменьшению размеров пораженного яичка, нарушению сперматогенеза, развитию раннего мужского климакса и бесплодия. Диагностика - УЗИ мошонки с допплерографией. Лечение может быть малоинвазивным (эмболизация сосудов) или хирургическим, проводимым по различным методикам.
классификация
Выделяют следующие степени варикоцеле:
0 степень. Пальпаторно признаки варикоцеле не определяются. Варикозное расширение вен выявляется только при проведении инструментальных исследований (допплерография, УЗИ).
1 степень. В положении лежа вены не прощупываются, в положении стоя пальпаторно определяется расширение вен.
2 степень. При пальпации в положении лежа и в положении стоя определяются расширенные вены.
3 степень. Расширение вен семенного канатика и яичка видно невооруженным глазом.
Опухоли почки и мочеточника. Классификация, клиника, диагностика, лечение.
Классификация
1. Опухоли почечной паренхимы
а) Доброкачественные опухоли: аденома, липома, фиброма, миома, ангиома и гемангиома, лимфангиома, миксома, дермоид.
б) Злокачественные: почечно – клеточный рак, фибро-, мио-, липо-, ангиосаркомы, смешанная опухоль Вильмса (в детском возрасте).
в) Вторичная (метастатическая) опухоль почки.
2. Опухоли почечной лоханки.
а) Доброкачественные опухоли: папиллома, ангиома, лейомиома.
б) Злокачественные опухоли: переходно – клеточный рак, плоско – клеточный рак, слизисто-железистый рак, саркома.
Клиника В настоящее время все чаще случайно при УЗИ и КТ выявляют бессимптомные опухоли ранних стадий, когда еще нет гематурии и боли, а почка не пальпируется (это так называемая триада симптомов). Чаще всего эта триада симптомов является признаком запущенного процесса и не следует их дожидаться, а проводить при профилактических осмотрах обязательное УЗИ почек!
Диагностика
Применяется стандартное обследование, которое позволяет определить вышеуказанные симптомы и подготовить больного к операции (ЭКГ, ОАК, ОАМ, коагулограмма, биохимический анализ крови). По показаниям – консультации специалистов.
Сегодня УЗИ, КТ и МРТ являются основными методами в диагностике опухолей почки.
УЗИ-картина опухоли – контуры почки деформированы объемным образованием различных размеров, появляется множество эхосигналов внутри опухоли из-за кальцинации, неравномерной структуры. При распаде, наличии полостей (кист) имеются гипоэхогенные зоны.
Диагноз должен быть подтвержден на КТ
единственный радикальный метод лечения это оперативный
Опухоли мочеточника – это первичные и метастатические новообразования выводного протока, соединяющего почечную лоханку с мочевым пузырем. Неоплазия проявляется гематурией, болью в пояснице на стороне поражения. При диагностике учитывают данные УЗИ, уретероскопии, экскреторной урографии, ретроградной уретеропиелографии и трансуретеральной биопсии. С учетом морфологического строения и распространенности опухоли может выполняться ее трансуретеральная резекция, нефроуретерэктомия или уретерэктомия с пластикой мочеточника.
Среди первичных новообразований выделяют опухоли мочеточника соединительнотканного и эпителиального происхождения. Соединительнотканные неоплазии встречаются редко и могут быть представлены фибромами, лейомиомами, нейрофибромами, ангиофибромами, липомами, рабдомиомасаркомами. Большая часть опухолей происходит из уротелиального эпителия и гистологически чаще соответствует папилломе, плоскоклеточной или переходно-клеточной (папиллярной) аденокарциноме.
типичными симптомами неоплазии служат гематурия, боль в пояснице и дизурия.
лечение оперативное
Опухоли мочевого пузыря. Клиника, диагностика, лечение.
опухоли мочевого пузыря – это группа эпителиальных и неэпителиальных новообразований, исходящих из различных слоев стенки мочевого пузыря и растущих внутрь его полости. Неоплазии могут проявляться гематурией различной интенсивности, учащенным мочеиспусканием и ложными позывами, болезненностью. Диагностика требует проведения УЗИ, цистоскопии с биопсией, нисходящей цистографии. Лечение при доброкачественных опухолях хирургическое - трансуретральное удаление новообразований, резекция мочевого пузыря.
Опухоли мочевого пузыря часто развиваются незаметно. Наиболее характерными клиническими проявлениями служат гематурия и дизурические расстройства. Наличие крови в моче может выявляться лабораторно (микрогематурия) или быть видимым глазом (макрогематурия). Гематурия может быть однократной, периодической или длительной, но всегда должна являться поводом для незамедлительного обращения к урологу.
Дизурические явления обычно возникают при присоединении цистита и выражаются в учащении позывов на мочеиспускание, тенезмах, развитии странгурии (затрудненного мочеиспускания), ишурии (острой задержке мочеиспускания). Боли при опухолях мочевого пузыря, как правило, ощущаются над лобком и в промежности и усиливаются в конце мочеиспускания.
Диагностика
Для выявления и верификации опухолей мочевого пузыря производится цистоскопия, эндоскопическая биопсия с морфологическим исследованием биоптата, цистография, КТ. УЗИ мочевого пузыря является неинвазивным скрининговым методом для диагностики новообразований, выяснения их расположения и размеров. Для уточнения характера процесса эхографические данные целесообразно дополнять компьютерной или магнитно-резонансной томографией органов малого таза с контрастированием.
Лечения бессимптомных неэпителиальных опухолей обычно не требуется. Пациентам рекомендуется наблюдение врача-уролога с выполнением динамического УЗИ и цистоскопии. При полипах и папилломах мочевого пузыря выполняется операционная цистоскопия с трансуретральной электрорезекцией или электрокоагуляцией опухоли. После вмешательства производится катетеризация мочевого пузыря на 1-5 суток в зависимости от обширности операционной травмы, назначение антибиотиков, анальгетиков, спазмолитиков. Современной малоинвазивной методикой является лазерная en-bloc резекция, позволяющая удалять образование с захватом мышечного слоя, что чрезвычайно важно для последующего гистологического исследования.
Реже (при язвах, пограничных новообразованиях) возникает необходимость в трансвезикальной (на открытом мочевом пузыре) электроэксцизии опухоли, частичной цистэктомии (открытой резекции стенки мочевого пузыря) или трансуретральной резекции (ТУР) мочевого пузыря.
Доброкачественная гиперплазия предстательной железы. Клиника
диагностика, лечение. Рак предстательной железы.
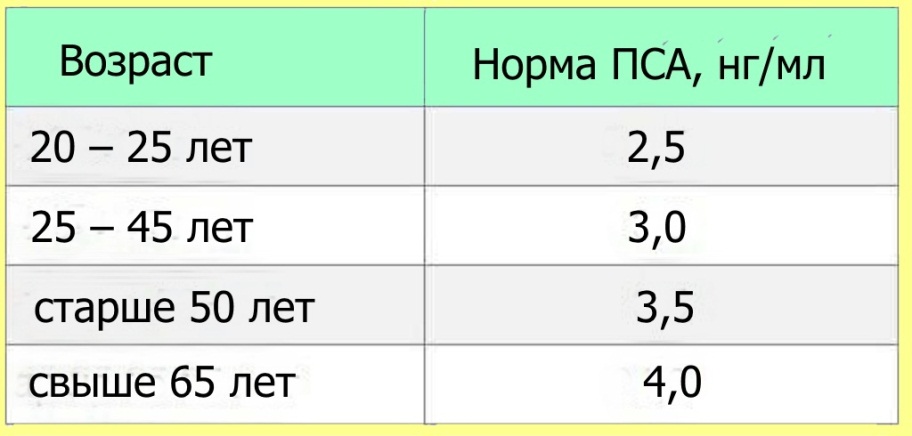
Доброкачественная гиперплазия предстательной железы — разрастание железистой ткани и стромы переходной зоны простаты, приводящее к увеличению органа. Аденома простаты может вызывать нарушения мочевыделения: слабую струю мочи, чувство неполного опорожнения мочевого пузыря, частые или ночные позывы, парадоксальную ишурию. Диагноз устанавливают по данным уровня ПСА, ТРУЗИ, урофлоуметрии и опросника оценки симптомов IPSS. Лечение коррелирует с объемом железы, возрастом, сопутствующей патологией и выраженностью симптомов: применяют тактику ожидания, медикаментозную терапию, оперативные вмешательства, включая малоинвазивные методики.
лечение
Бдительное ожидание. Данная тактика применяется у мужчин с легкими симптомами ≤7 по шкале IPSS и у пациентов с оценкой IPSS ≤8, наличие симптомов у которых не рассматривается, как нарушающее качество жизни при отсутствии осложнений. Раз в год такие пациенты проходят ТРУЗИ, анализ на ПСА, пальцевой осмотр. Медикаментозная терапия не показана, так как не приводит к улучшению самочувствия и имеет большие риски, которые могут значительно повлиять на качество жизни (например, эректильная дисфункция на фоне лечения альфа-адреноблокаторами).
Лекарственная терапия. С появлением альфа-адреноблокаторов у многих пациентов с гиперплазией предстательной железы появилась возможность избежать операции. Препараты расслабляют мускулатуру в простате, уретре и в шейке мочевого пузыря, из-за чего сила струи мочи повышается. Медикаментозная терапия проводится у больных с выраженными, умеренными и тяжелыми нарушениями мочевыделения от 8 баллов и выше. Ингибиторы 5-альфаредуктазы назначают для предотвращения прогрессирования симптомов обструкции при мочевыделении. По показаниям возможна комбинированная терапия. Включение в схему ингибиторов 5-фосфодиэстеразы улучшает отхождение мочи и положительно влияет на эректильную функцию.
Оперативное лечение. Существует несколько вариантов оперативных вмешательств: аденомэктомия, которая относится к радикальным операциям (может выполняться как открытым доступом, так и лапароскопическим) и трансуретральная резекция предстательной железы. Каждая операция имеет свои показания, преимущества и недостатки. При тяжелой сопутствующей патологии, когда высока вероятность неблагоприятного исхода, в качестве паллиативной меры выполняют эпицистостомию. После нормализации состояния возможно решение вопроса о снятии дренажа и восстановлении самостоятельного мочеиспускания.
Малоинвазивная терапия. Существует ряд методик, позволяющих избежать неблагоприятных эффектов, связанных с ТУРП и аденомэктомией. К таковым относят лазерное разрушение (вапоризация, коагуляция) контактным или бесконтактным способом, игольчатую аблацию, электроинцизию, трансуретральную микроволновую терапию (СВЧ-энергия), радиочастотную водную термотерапию и пр. Большой объем предстательной железы — противопоказание к малоинвазивным методам лечения.
Рак простаты – это злокачественная опухоль тканей предстательной железы. Специфической симптоматики, особенно на ранних стадиях, нет. Возможные нарушения (вялая прерывистая струя мочи, никтурия, постоянные позывы на мочеиспускание, боль в тазовой области и др.) связаны с наличием у пациента аденомы простаты или хронического простатита. В диагностике рака простаты применяют пальцевое прямокишечное исследование предстательной железы, определение ПСА, УЗИ, биопсию. Лечение может включать радикальные подходы (простатэктомию), малоинвазивные вмешательства (HiFu-терапию, брахитерапию, криоаблацию), дистанционную лучевую терапию, гормоно- и химиотерапию.
|
|
|
 Скачать 1.68 Mb.
Скачать 1.68 Mb.