Пат физ устно экзамен. патфиз устно. Общая патофизиология патофізіологія як наука та навчальна дисципліна. Методи патофізіології
 Скачать 1.7 Mb. Скачать 1.7 Mb.
|
|
80. Визначення поняття, види голодування: повне, абсолютне, неповне, часткове. Зовнішні та внутрішні причини голодування. Характеристика порушень основного обміну і обміну речовин в окремі періоди повного голодування без обмеження води. Патофізіологічні особливості неповного голодування. Види, етіологія, патогенез часткового (якісного) голодування. Білково-калорійна недостатність, її форми: аліментарний маразм, квашіоркор. Аліментарна дистрофія. 18.1. Дайте определение понятия "голодание". Голодание - это типовой патологический процесс, возникающий в результате полного отсутствия пищи или недостаточного поступления в организм питательных веществ, а также в условиях резкого нарушения состава пищи и ее усвоение. 18.2. Как классифицируют голодания? По происхождению выделяют физиологическое, патологическое и лечебное голодание. Физиологическое голодание характерно для некоторых видов животных во время зимней (сурки, суслики) или летней спячки (пресмыкающиеся). В зависимости от содержания выделяют следующие виды голодания. 1. Полное голодание: а) с применением воды; б) без употребления воды (абсолютное). 2. Неполное голодание (недоедание). 3. Частичное голодание (качественное). 18.3. На какие периоды разделяют патогенез полного голодания с употреблением воды? I. Период расточительного расходования энергии. II. Период максимального приспособления. III. Терминальный период. 18.4. Чем характеризуется период расточительного расходования энергии? Его тривалисть- 2-4 суток. Характерно сильное чувство голода, обусловленное возбуждением пищевого центра. При полном голодании оно продолжается до 5-ти суток, а затем исчезает. Происходит быстрое падение массы тела (похудение). Основным источником энергии в этот период является углеводы, о чем свидетельствует дыхательный коэффициент, равный 1,0. Возникает гипогликемия, которая увеличивает секрецию глюкокортикоидов корой надпочечников. Следствием этого является усиление катаболизма белков в периферических тканях, в частности мышечной и активация глюконеогенеза в печени. Основной обмен сначала немного увеличивается, а затем постепенно уменьшается и становится на 10-20% меньше исходного. Развивается отрицательный азотистый баланс. 18.5. Что характерно для второго периода голодания - периода максимального приспособления? Средняя его продолжительность - 40-50 суток. Темпы уменьшения массы тела замедляются и составляют 0,5-1% в сутки. Чувство голода исчезает. Основным источником энергии является жиры, о чем свидетельствует дыхательный коэффициент, равный 0,7. Гипогликемия увеличивает поступления в кровь липолитических гормонов (адреналина, глюкокортикоидов, глюкагона). В результате происходит мобилизация жира из депо - развивается гиперлипацидемия. Она, в свою очередь, является причиной усиленного образования кетоновых тел в печени. Кетонемия, что возникает, может приводить к не- газового ацидоза. Основной обмен в этот период на 10-20% ниже исходного уровня. Азотистый баланс отрицательный. 18.6. Как теряют массу различные органы и ткани во втором периоде голодания? Потеря массы во втором периоде голодания составляет: жировая ткань - 97%, "селезенка - 60 %, печень - 54%, семенники - 40%, мышцы - 31%, кровь - 26%, почки - 26%, нервная система - 4%, сердце - 3,6%. 18.7. Дайте характеристику третьего периода голодания. Этот период называют терминальным, потому что он предшествует смерти. Его продолжительность 2-3 суток. Происходит интенсивный распад тканей, развивается интоксикация. Основным источником энергии является белки, о чем свидетельствует дыхательный коэффициент, равный 0,8. Увеличивается выделение с мочой азота, калия, фосфатов (признаки деструкции клеток и тканевых белков). Смерть наступает при уменьшении массы тела до 50% от исходной. 18.8. Какие факторы определяют максимально возможную продолжительность полного голодания с употреблением воды? И. Эндогенные факторы: а) вид животные- б) возраст; в) пол; г) количество и качество жировых и белковых резервов организма; г) общее функциональное состояние организма; д) мышечная работа. Все указанные факторы влияют на продолжительность голодания, изменяя величину основного обмена. Чем выше уровень основного обмена, тем меньше продолжительность голодания, и наоборот. ее. Экзогенные факторы. Это факторы внешней среды, которые увеличивают эн-говитраты организма. Таковыми являются: а) низкая температура окружающей среды; б) высокая влажность воздуха; в) большая скорость движения воздуха. 18.9. Как рассчитать максимально возможную продолжительность полного голодания с употреблением воды? Для такого расчета следует помнить, что, во-первых, взрослый организм погибает при потере 50% исходной массы тела и, во-вторых, потеря массы во втором, самом длительном периоде голодания составляет 0,5-1 % в сутки. Так, если исходная масса тела равна 70 кг, то смерть наступает при потере 35 кг. При условии, что каждые сутки теряется 0,5% исходной массы (0,35 кг), максимально возможная продолжительность второго периода, а следовательно и голодание в целом, составляет 100 дней. 18.10. Что такое абсолютное голодание? В чем его особенность? Абсолютным называют полное голодание без употребления воды. Его продолжительность в 2-3 раза меньше, чем продолжительность полного голодания с водой. При абсолютном голодании происходит усиленное расщепление жиров для образования эндогенной (оксидацийного) воды, в результате чего быстро развивается кетонемия и негазовш ацидоз. Тяжесть протекания абсолютного голодания обусловлена также накоплением большого количества конечных продуктов обмена и других токсических продуктов, для вывода которых из организма нужна вода. 18.11. Назовите особенности неполного голодания. Неполное голодание (энергетическая недостаточность) развивается, когда энергетическая ценность пищи не удовлетворяет энергетические потребности организма. Неполное голодание от полного отличается следующими особенностями: 1) продолжительностью (неполное голодание может длиться месяцы, годы) 2) более выраженными деструктивными изменениями в тканях; 3) значительно больше уменьшения основного обмена (на 30-40%); 4) развитием выраженных отеков вследствие уменьшения содержания белков в плазме крови 5) большого падения массы тела не происходит из-за задержки жидкости в организме 6) восстановить жизнедеятельность систем организма после неполного голодания гораздо сложнее. 18.12. Что такое белково-энергетическая недостаточность? Приведите примеры. Белково-энергетическая недостаточность - это состояние, возникающее как результат сочетания неполного и качественного белкового голодания. Примерами являются: а) алиментарная дистрофия. Описанная в Ленинграде во время осады в годы второй мировой войны. В ее патогенезе, кроме белковой и энергетической недостаточности, имеют значение и дополнительные факторы: холод, физическое утомление, нервно-психическое напряжение; б) алиментарный маразм. Развивается у детей до одного года. На первое место выступает энергетическая недостаточность в) квашиоркор. Развивается у детей 3-6 лет. Главным в патогенезе является белковая недостаточность. Энергетический дефицит компенсируется избыточным потреблением углеводов. 18.13. Какими клиническими синдромами проявляется белково-энергетическая недостаточность? И. Недостаточное поступление в организм белков приводит к нарушению билоксин-тетичних функции печени. Это является причиной гипопротеинемии, что, в свою очередь, обусловливает развитие онкотических отеков. II. Энергетическая недостаточность является причиной уменьшения основного обмена. Это проявляется снижением температуры тела (гипотермией). III. Атрофические синдромы. их развитие связано с нарушениями пластического и энергетического обеспечения клеток. 18.14. Какими нарушениями физиологических функций проявляют себя атрофические изменения в органах и тканях при белково-энергетической недостаточности? Атрофические изменения развиваются во всех тканях, органах и системах организма. Проявлением атрофических изменений в ЦНС является замедление умственного развития, в пищеварительной системе - нарушение всасывания и диарея, в сердечно-сосудистой системе - гипотензия, в иммунной системе - уменьшение синтеза антител и повышение чувствительности к инфекциям, в красном костном мозге - развитие анемии, в скелетных мышцах - гиподинамия и мышечная слабость, в костях - задержка роста скелета. 18.15. Что такое частичное (качественное) голодание? Назовите его виды. Частичным (качественным) голоданием называют недостаточное поступление с пищей одного или нескольких питательных веществ при нормальной энергетической ценности пищи. Видами частичного голодания является белковое, жировое, углеводное, витаминное, минеральное, водное голодание. СПЕЦИАЛЬНАЯ ПАТОФИЗИОЛОГИЯ 81. Зміни загального об’єму крові. Характеристика видів гіпо- нормо- і гіперволемій, причини і механізми розвитку. Порушення фізико-хімічних властивостей крові. Швидкість осідання еритроцитів та осмотична резистентність еритроцитів: поняття, причини і механізми їх змін при патології. 26.1. Какие функциональные, морфологические и регуляторные особенности системы крови влияют на характер, этиологию и патогенез патологических процессов в этой системе? 1. Генетическая детерминированность размножения, дифференцировки, обмена веществ и структуры клеток всех кровяных ростков, с которой могут быть связаны геномные нарушения или изменения генетической регуляции, часто выступают причиной заболеваний в системе крови (лейкоз, наследственная нейтропения, гемолитическая анемия и др.). 2. Высокая митотическая активность гемопоэтической ткани, обусловливает ее повышенную уязвимость при воздействии мутагенных факторов (ионизирующая радиация, вирусы, химические мутагены), цитостатиков, при дефиците пластических материалов (железа, цианокоба-Ламин и фолиевой кислоты, белков). Это приводит к развитию лейкоза, дефицитной анемии, лейко- и тромбоцитопении, возникновение мутантных клонов лимфоцитов, продуцирующих антитела против собственных клеток крови (аутоиммунные анемии, лейко- и тромбоцитопения). 3. Регуляция образования клеток крови с помощью эритро-, лейко- и тромбоцитопо-етинив, при дефиците которых возникают патологические изменения крови. 4. Патогенные агенты (бактерии, вирусы, эндо и экзогенные химические вещества), попадают в кровь, могут вызвать лизис кровь "деревянных клеток (например, эритроцитов при гемолитической анемии) и нарушение их антигенной структуры. Это, в свою очередь, может вызывать вторичный цитолиз вследствие аутоиммунных реакций. 5. Повреждение сосудов вызывает кровопотерю, при которой уменьшается общий объем крови и нарушаются ее функции. 26.2. Какие признаки свидетельствуют о нарушении в системе крови? Такими признаками являются изменения: 1) общего объема крови 2) количества, структуры и функции клеток крови - эритроцитов, лейкоцитов, тромбоцитов - вследствие нарушений кроветворения или разрушение форменных элементов крови 3) гемостаза; 4) биохимических и физико-химических свойств крови. Эти изменения возникают: а) при действии патогенных факторов непосредственно на систему крови б) в результате нарушений ее нейрогуморальной регуляции; в) при поражении других органов и систем. В этом случае кровь реагирует вторично. Высокая частота вторичных изменений в системе крови обусловлена ее функциональными особенностями. Так, увеличение образования эритроцитов, обеспечивающих дыхательную функцию крови (транспорт 0 2 и С0 2 ), является компенсаторной реакцией системы крови на гипоксию. При инфекционных болезнях часто усиливается лейкопоэз, в крови увеличивается количество лейкоцитов, участвующих в защитных, в том числе иммунных, реакциях организма. В случае повреждения сосудов в первую очередь активируется свертывания крови и система фибринолиза, что обеспечивает остановку кровотечения (гемостаз). Патология системы крови может проявлять себя как самостоятельными заболеваниями (например, гемофилия, анемия Аддисона-Бирмера, острый миелобластный лейкоз), так и гематологическими синдромами, которые сопровождают болезни других органов и систем (например, при некоторых врожденных пороках сердца, нейтрофильный лейкоцитоз при заболеваниях, вызванных гнойной инфекцией). 26.3. Назовите виды нарушений общего объема крови. Приведите примеры. Нарушение объема крови обнаруживают себя гиповолемиеио или гиперволемией - уменьшением или увеличением объема крови, если сравнивать с нормой (нормоволемией). Гипо- и гиперволемию разделяют на простую (сохраняется нормальное соотношение плазмы и клеток крови), Полицитемическая (преобладают клетки крови) и олигоцы-темичну (преобладает плазма). Кроме того, к нарушениям объема крови относят изменения объемного соотношения между клеточными элементами и плазмой при нормальном общем объеме крови - олиго- и Полицитемическая нормоволемии (гемодилюция и гемоконцентрация). Показателем объемного соотношения является гематокрит, что определяет содержание клеточных элементов (преимущественно эритроцитов) в общем объеме крови (в норме 0,36-0,48, или 36-48%). Гиповолемия проста - уменьшение объема крови без изменения гематокрита. Возникает сразу после острой кровопотери и сохраняется до тех пор, пока жидкость не перейдет из ткани в кровь. Гиповолемия Олигоцитемическая - уменьшение объема крови с преимущественным уменьшением в ней клеток - эритроцитов. Наблюдается при острой кровопотере в тех случаях, когда поступление крови и тканевой жидкости в кровеносное русло не компенсирует объем и особенно состав крови. Гиповолемия полицитемическая -уменьшение объема крови вследствие уменьшения объема плазмы при относительном увеличении содержания эритроцитов. Развивается при обезвоживании организма (понос, рвота, усиленное потоотделение, гипервентиляция), шока (выход жидкости в ткани вследствие повышения проницаемости стенок сосудов). Гиперволемия проста- увеличение объема крови при сохранении нормального соотношения между эритроцитами и плазмой. Возникает сразу же после переливания большого количества крови. Однако вскоре жидкость выходит из кровеносного русла, а эритроциты остаются, что ведет к сгущению крови. Простая гиперволемия при усиленной физической работе обусловлена поступлением в общий кровоток крови из депо. Гиперволемия Олигоцитемическая - увеличение объема крови за счет плазмы. Развивается при задержке воды в организме в связи с заболеваниями почек, при вве- дневные кровезаменителей. ее можно моделировать в эксперименте путем введения животным изотонического раствора натрия хлорида. Гиперволемия полицитемическая - увеличение объема крови за счет нарастания количества эритроцитов. Наблюдается при снижении атмосферного давления, а также при различных заболеваниях, связанных с кислородным голоданием (пороки сердца, эмфизема), ее рассматривают как компенсаторное явление. Однако при эритремии полицитемическая гиперволемия является следствием опухолевого разрастания клеток эритроцитарного ростка костного мозга. Олигоцитемическая нормоволемии возникает при анемии вследствие кровопотери (объем крови нормализовался за счет тканевой жидкости, а количество эритроцитов еще не восстановилась), при гемолизе эритроцитов, нарушениях гемопоэза. Полицитемическая нормоволемии наблюдается при переливании небольших количеств эритроцитарной массы. 26.4. Чем обусловлено патогенетическое значение гипо- и гиперволемии? Гиповолемия сопровождается нарушением дыхательной и транспортной функций эритроцитов трофической, экскреторной, защитной, регуляторной функций крови. Это так или иначе отражается на постоянства внутренней среды организма (гомеостазе). Гиперволемия обусловливает увеличение нагрузки на сердце. В случае одновременного увеличения гематокрита (полицитемическая гиперволемия) увеличивается вязкость крови, что может быть причиной нарушений микроциркуляции и провоцировать образование тромбов. 82. Крововтрата: етіологія, патогенез. Екстренні (термінові) та неекстренні (нетермінові) механізми адаптації та компенсації крововтрати. Компенсаторні реакції, спрямовані на збільшення об’єму циркулюючої крові, при крововтраті, усунення гіпопротеїнемії та відновлення складу периферичної крові при крововтраті. Розлади фізіологічних процесів, спричинених крововтратою (порушення системної та регіонарної гемодинаміки, гематологічні розлади, гіпоксичний синдром, негазовий ацидоз, порушення функції внутрішніх органів). Геморагічний шок. Принципи і методи терапії крововтрати, спрямовані на усунення причин крововтрати (етіотропне лікування), забезпечення адекватного транспорту і споживання кисню (патогенетична терапія), усунення розладів життєдіяльності організму, які є наслідком крововтрати (симптоматична терапія). 26.5. Что такое кровопотеря? Какие причины вызывают кровопотерю? От чего зависят ее ход и завершение? Кровопотеря - это патологический процесс, возникающий в результате кровотечения и характеризуется сложным комплексом патологических нарушений и компенсаторных реакций, направленных против уменьшения объема циркулирующей крови и гипоксии, обусловленной снижением дыхательной функции крови. К этиологических факторов, вызывающих кровотечение, относят: 1) нарушение целостности сосудов при ранении или поражении патологическим процессом (атеросклероз, опухоль, туберкулез); 2) повышение проницаемости сосудистой стенки (острая лучевая болезнь) 3) снижение свертываемости крови (геморрагический диатез). Течение и исход кровопотери зависят от особенностей самого кровотечения (скорости, величины, вида поврежденного сосуда, механизма повреждения) скорости включения и выраженности компенсаторных реакций организма; пола, возраста, состояний, предшествующих и сопутствующих кровопотерю (охлаждение, травма, заболевания сердца, глубокий наркоз). Серьезную опасность для жизни человека представляет потеря 50% объема циркулирующей крови, смертельной является потеря крови более 60%. 26.6. Какие стадии условно выделяют в патогенезе острой кровопотери? И. Начальная стадия. Характеризуется уменьшением объема циркулирующей крови простому гиповолемией, снижением артериального давления, гипоксией преимущественно циркуляторного типа. II. Компенсаторная стадия. Обусловлена осуществлением комплекса защитно-компенсаторных реакций, направленных на ликвидацию последствий потери крови. III. Терминальная стадия. Характеризуется нарастанием патологических изменений в организме до наступления смерти. Развивается при недостаточности компенсаторных реакций, а также при интенсивной и быстрой кровопотере на фоне действия неблагоприятных факторов (охлаждение, большая травма, сердечно-сосудистые заболевания) и при отсутствии лечебных мероприятий. 26.7. Что является главным звеном патогенеза острой кровопотери? В патогенезе острой кровопотери центральное место занимают нарушения общей гемодинамики - уменьшение об объема циркулирующей крови (гиповолемия) и обусловленное этим падение артериального давления (гипотензия) (рис. 94). Указанные нарушения, с одной стороны, является причиной развития собственно патологических изменений в организме (анемии, гипоксии, ацидоза, интоксикации), а с другой- включают сложный комплекс рефлекторных и гуморальных защитно-компенсаторных реакций, направленных на восстановление и сохранение гомеостаза. 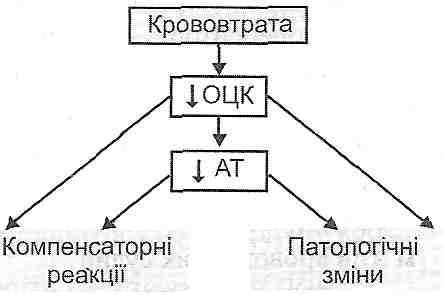 Рис. 94. Главное звено патогенеза острой кровопотери 26.8. Какие защитно-компенсаторные реакции закономерно развиваются при кровопотере? В зависимости от сроков возникновения защитные реакции организма делятся на срочные и несрочные. В зависимости от направленности выделяют такие группы механизмов компенсации: Ио 4 направленные на уменьшение объема сосудистого русла; 2) направлены на увеличение объема циркулирующей крови 3) направлены на восстановление состава крови; 4) направлены на защиту от гипоксии- (см. Разд. 19). 26.9. Какие компенсаторные реакции организма направлены на уменьшение объема сосудистого русла в начальной стадии кровопотери? Цель этой группы реакций - привести в соответствие объем сосудистого русла уменьшенном объема циркулирующей крови(централизация кровообращения). Это дает возможность на некоторое время поддержать необходимое давление крови и обеспечить кровоснабжение жизненно важных органов. Указанные реакции- срочные, в их развитии ведущее значение имеют рефлексы. Уменьшение объема сосудистого русла при кровопотере определяется такими изменениями (рис. 95): 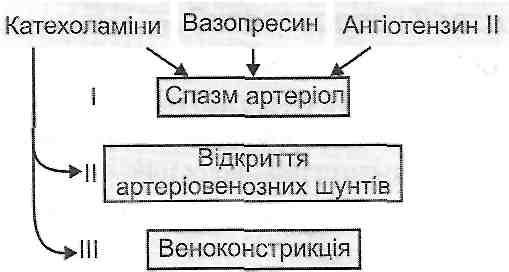 Рис. 95. Механизмы централизации кровообращения при острой кровопотере 1) спазм артериол кожи, мышц, органов пищеварительной системы; 2) открытие артериовенозных анастомозов указанных органов и тканей в результате спазма прекапиллярных сфинктеров; 3) веноконстрикция (сокращение гладких мышц вен), что увеличивает поступление крови к сердцу и уменьшает емкость венозного отдела кровообращения. В основе этих изменений лежат следующие механизмы: а) снижение артериального давления → возбуждения барорецепторов → активация симпа-тоадреналовои системы → действие катехоламинов на а-адренорецепторы гладких мышц артерий, артериол, прекапиллярных сфинктеров и вен б) уменьшение объема циркулирующей крови и артериального давления → возбуждения волю-мо и барорецепторов → активация нейросекрсторних клеток гипоталамуса, продуцирующих вазопрессин → действие этого гормона на Vj-рецепторы гладких мышц сосудов с последующей вазоконстрикцией; в) уменьшение объема циркулирующей крови и активация симпатоадреналовой системы → высвобождение клетками юкстагломерулярного аппарата почек ренина → активация ренин-ангиотензиннои системы с образованием ангиотензина II → спазм гладких мышц кровеносных сосудов. 26.10. В чем сущность компенсаторных реакций организма, направленных на увеличение объема циркулирующей крови при кровопотере? Реакции этой группы осуществляются в период времени от нескольких часов до нескольких суток после кровотечения. Увеличение объема циркулирующей крови в указанный промежуток времени достигается с помощью таких механизмов. 1. Переход тканевой жидкости в кровеносные сосуды. Основу этого процесса составляет механизм, описанный Старлингом. В результате уменьшения объема циркулирующей крови уменьшается гидростатическое давление в капиллярах, что приводит к уменьшению фильтрации воды в артериальной части капилляров и увеличению реабсорбции жидкости в венозной. К уменьшению гидростатического давления в капиллярах приводит также развитие спазма артериол. 2. Усиление реабсорбции воды и ионов натрия в почках. Эта реакция, предотвращает потерю жидкости с мочой, обусловлена такими механизмами а) действие вазопрессина (АДГ) на В, рецепторы эпителия дистальных канальцев и собирательных трубок почек, в результате чего увеличивается факультативная реабсорбция воды; б) активация ренин-ангиотензиннои системы с последующим высвобождением альдостерона, усиливает реабсорбцию натрия в дистальных извитых ка-нальцях нефронов; в) активация симпатоадреналовой системы, что приводит к перераспределению тока крови между сосудами кортикальных и юкстамедулярних нефронов, в результате чего возрастает площадь и интенсивность канальцевой реабсорбции воды и натрия. 3. Выход крови из депо в кровеносное русло. Основу этой реакции составляет активация симпатоадреналовой системы и действие катехоламинов на сосуды печени, селезенки, подкожной жировой клетчатки. 26.11. Какие компенсаторные реакции обеспечивают обновление состава периферической крови при кровопотере? Восстановление состава периферической крови обеспечивается долгосрочными реакциями, которые осуществляются в период времени от нескольких дней до 1-2 недель после кровотечения. Они возникают в ответ на циркуляторную (уменьшение объема циркулирующей крови) и Гемическая (анемическую) гипоксию. Основное значение придают кислородному голоданию почек, следствием которого является образование и поступление в кровь большого количества почечных эритропоэтина. Последние действуют на кроветворные клетки красного костного мозга (еритропоетинчутливи клетки III класса) и стимулируют эритропоэз - увеличивается поступление молодых регенераторных форм эритроцитов в периферическую кровь. 26.12. Которые собственно патологические изменения могут развиваться при кровопотере? 1. Нарушение системной 'гемодинамики (уменьшение об объема циркулирующей крови, падение артериального давления) и местного кровообращения (микроциркуляции) вплоть до развития шока. 2. Острая постгеморрагическая анемия (см. Запрос. 26.1.11). 3. Гипоксия. Сначала есть циркуляторной, а затем Гемическая (анемичной). 4. Негазовый ацидоз. Обусловлен гипоксией и поступлением в кровь молочной кислоты. 5. Нарушение экскреторной функции почек. При падении артериального давления уменьшается интенсивность клубочковой фильтрации и развиваются явления острой почечной недостаточности: олиго- и анурия, интоксикация (азотемия). 26.13. Что такое геморрагический шок? Назовите главные патогенетические звенья его развития. Геморрагический шок - это шок, возникающий в результате интенсивной острой кровопотери (рис. 96). Ведущим механизмом его развития является уменьшение об объема циркулирующей крови, что вызывает падение Р 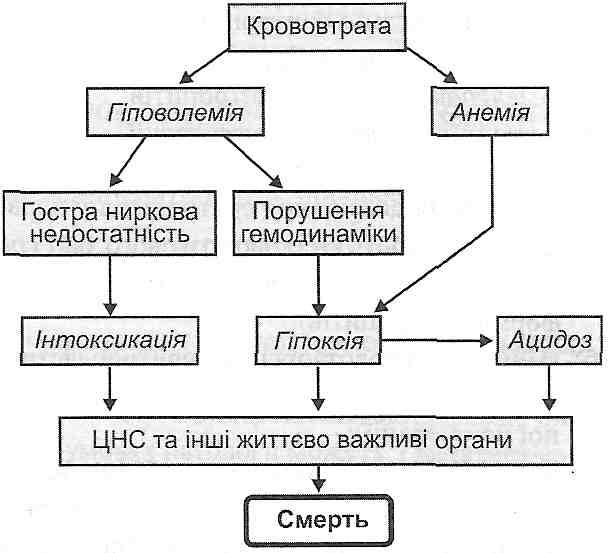 ис. 96. Схема патогенеза геморрагического шока ис. 96. Схема патогенеза геморрагического шокаартериального давления, нарушение микроциркуляции, расстройства кровоснабжения жизненно важных органов (головного мозга, сердца, почек). Следствием этого является развитие гипоксии, ацидоза и интоксикации, что ухудшает течение шока, создает "очарованы круга" в его патогенезе и в конечном итоге ведет к смерти. 83. Еритроцитози: визначення поняття, види (абсолютний, відносний; первинний, вторинний), етіологія, патогенез. Анемії: визначення поняття, клінічні та гематологічні прояви, принципи класифікації (за етіологією, патогенезом, характером перебігу, типом еритропоезу, регенераторною здатністю кісткового мозку, колірним показником, змінами розмірів еритроцитів). Дегенеративні, регенеративні форми еритроцитів та клітини патологічної регенерації. Етіологія, патогенез, стадiї перебігу, гематологічна характеристика постгеморагічної анемії (гострої і хронічної). 26.1.1. Какими количественными изменениями могут проявлять себя патологические процессы, повязкам связанные с красным ростком крови? Чем они могут быть обусловлены? В норме количество эритроцитов у мужчин составляет 4 -10 и2 -5 -10 12 , у женщин -3,5 -10 12 - 4,5 -10 12 в 1 л крови. Концентрация гемоглобина у мужчин составляет 130-160, в женщин- 120-140 г / л. В условиях патологии возможны два вида изменений количества эритроцитов и гемоглобина в периферической крови: 1) эритроцитоз - увеличение содержания эритроцитов и гемоглобина; 2) анемия - уменьшение их количества. Количественные изменения эритроцитов могут быть обусловлены: а) нарушением соотношения между их образованием (эритропоэз) и разрушением (еритродиерезом) б) потерей эритроцитов при нарушении целостности сосудов (кровопотеря) в) перераспределением эритроцитов. 26.1.2. Какие качественные изменения эритроцитов характерны для нарушений красного ростка крови? Чем они могут быть обусловлены? К качественным изменениям эритроцитов относят: 1) их регенераторные формы; 2) дегенеративные изменения эритроцитов 3) клетки патологической регенерации. Причинами качественных изменений эритроцитов могут быть: а) нарушение созревания эритроцитов в красном костном мозге или увеличения проницаемости костномозгового барьера, в результате чего увеличивается поступление в кровь незрелых клеток с низким содержанием гемоглобина (регенераторные формы эритроцитов) б) изменение типа кроветворения с еритробластичного на мегалобластический, когда в костном мозге и крови появляются мегалобласты и мегалоциты (клетки патологической регенерации) в) приобретенные и наследственные нарушения обмена веществ, состав и структуры эритроцитов, в том числе синтеза гемоглобина (уменьшение образования или синтез аномальных гемоглобинов), что ведет к появлению в крови дегенеративных форм эритроцитов. 26.1.3. Какие клетки относятся к регенераторных форм эритроцитов? Дайте их краткую характеристику. Регенераторные формы эритроцитов (клетки физиологической регенерации) - это молодые незрелые клетки красного ростка крови, поступление которых в периферическую кровь свидетельствует об усилении регенерации клеток эритроидного ряда в красном костном мозге или увеличения проницаемости костномозгового барьера. К регенераторных форм относят: а) ретикулоциты (рис. 97; см. форзац). их обнаруживают в мазке крови при суправи-тальном покраске (барвник- брилианткрезилблау). Представляют собой безъядерные клетки грязно-зеленого цвета (цвета "болотной зелени") с черными включениями в виде гранул (substantia granulofilamentosa). В норме их содержание в крови составляет 0,2-2%. При усиленной регенерации клеток красного ростка крови их количество может возрастать до 50%; б) полихроматофилы (рис. 98; см. форзац). их обнаруживают в мазке крови при окраске по Романовскому-Гимза. Есть безъядерными клетками, цитоплазма которых проявляет свойство Полихроматофилия, то есть воспринимает как кислотные, так и основные красители. Поэтому полихроматофилы отличаются от зрелых эритроцитов цианотичным оттенком своей окраски. Собственно говоря, ретикулоциты и полихроматофилы являются клетками одинаковой степени зрелости - непосредственными предшественниками эритроцитов. Различные названия связаны с различными их свойствами, которые проявляются при различных способах окраски; в) нормобласты (ацидофильные, полихроматофильные, базофильные). Это ядерные предшественники эритроцитов. В норме в периферической крови их нет, они содержатся только в красном костном мозге. При усиленной регенерации клеток эритроидного ряда могут появляться в крови ацидофильные и полихроматофильные, реже базофильные нормобласты. Иногда, при Гиперрегенеративный анемиях, в крови можно обнаружить эритробласты (предшественники нормобласты). 26.1.4. Какие дегенеративные изменения могут быть характерны для эритроцитов в условиях патологических процессов, связанных с красным ростком крови? Дегенеративными называют качественные изменения эритроцитов, свидетельствуют о неполноценности этих клеток. Такие изменения характеризуются такими явлениями (рис. 99, 100; см. Форзац): а) анизоцитоз - изменение величины эритроцитов. Возможно появление макроцитов - эритроцитов диаметром свыше 8 мкм и микроциты - клеток, диаметр которых меньше 6,5 мкм (средний диаметр нормального эритроцита около 7,2 мкм); б) пойкилоцитоз - изменение формы эритроцитов. В норме эритроциты имеют форму дисков, вогнутых внутрь с обеих сторон. В условиях патологии могут появляться грушевидные, вытянутые, серповидные, овальные эритроциты, а также эритроциты сферической формы (Сфероцит) в) изменение окраски эритроцитов, что зависит от содержания в них гемоглобина. Эритроциты, интенсивно окрашенные, называют гиперхромными, с бледным забарвлен- нием - гипохромными. Эритроциты, в которых окрашена в виде кольца только периферическая часть, где содержится гемоглобин, а в центре - просветления, называются анупоцитив. В случае, когда эритроциты обнаруживают разную интенсивность окраски говорят о анизохромия; г) наличие патологических включений. К ним, в частности, относят тельца Жолли- образование размером 1-2 мкм, которые являются остатками ядерной субстанции; кильгия Кебо-и - остатки ядерной оболочки, имеющие форму кольца или восьмерки; базофильная зернистость - остатки базофильной вещества цитоплазмы, свидетельствуют о токсическом поражении красного костного мозга. 26.1.5. Какие клетки эритроцитарного ряда относят к клеткам патологической регенерации? При изменении типа кроветворения с еритробластичного на мегалобластический в крови появляются так называемые клетки патологической регенерации (рис. 101; см. Форзац): а) мегалобласты - очень крупные клетки (диаметром 12-15 мкм) с базофильной, по-лихроматофильною или ацидофильной цитоплазмой, содержащих большое, обычно эксцентрично расположенное ядро с нежной хроматинового решеткой; б) мегалоциты - безъядерные клетки, образующиеся при созревании мегалобластов. Имеют диаметр 10-12 мкм и более, обычно интенсивно окрашенные, слегка овальной формы, без присущего эритроцитам просветления в центральной части. Появление указанных клеток в красном костном мозге и крови характерна для так называемых мегалобластических анемий, в частности, в г. -фолиеводефицитнои анемии. 26.1.6. Что такое еритроцитоз? Каковы причины и механизмы его развития? Эритроцитоз - это увеличение в крови количества эритроцитов более бы • 10 12 ВИЧ и концентрации гемоглобина более 170 г / л. Эритроцитоз разделяют на абсолютный и относительный. Абсолютный эритроцитоз - это повышение содержания эритроцитов и гемоглобина в единице объема крови вследствие усиления эритропоэза. По этиологии выделяют приобретенный и наследственный абсолютный эритроцитоз. Приобретенный абсолютный эритроцитоз возникает в результате увеличения продукции эритропоэтина преимущественно в почках. Это может быть вызвано следующими причинами: 1) нарушениями нейрогуморальной регуляции- возбуждением симпатической части нервной системы, гиперфункцией некоторых эндокринных желез. Катехоламины, АКТГ, тиреоидные гормоны, глюкокортикоиды усиливают утилизацию кислорода, способствует развитию гипоксии и образованию эритропоэтина в почках 2) гипоксической, дыхательной, циркуляторной гипоксией - в случае горной болезни, недостаточности внешнего дыхания и кровообращения (см. Разд. 19) 3) местной гипоксией почек вследствие их ишемии (гидронефроз, стеноз почечных артерий) 4) гиперпродукцией эритропоэтина некоторыми опухолями (гипернефрома, рак печени и др.). Кроме того, абсолютный эритроцитоз развивается при истинной полицитемии (эритремия, или болезнь Вакеза), что является разновидностью хронического лейкоза. Причиной возникновения наследственного абсолютного эритроцитоза может быть генетически обусловленный дефект глобина в молекуле гемоглобина или дефицит в эритроцитах 2,3-дифосфоглицерата, что является регулятором оксигенации и дезоксигенации гемоглобина. При этом повышается сродство гемоглобина к кислороду и уменьшается отдача последнего тканям (кривая диссоциации оксигемоглобина смещена влево). Развивается гипоксия, стимулируется продукция эритропоэтина, под влиянием которых усиливается эритропоэз. Гипоксическая, или дисрегуляторные усиления образования эритропоэтина сопровождается повышением функциональной активности эритроцитарного ростка костного мозга, что проявляется увеличением в крови содержания эритроцитов, гемоглобина, гематокрита. При этом может увеличиться объем циркулирующей крови (полицитемическая гиперволемия), ее вязкость, замедляется скорость течения крови, нарушается сердечная деятельность. Артериальное давление повышается, отмечается полнокровие внутренних органов, гиперемия кожи и слизистых оболочек, сначала усиливается тромбообразование, а потом возникают кровотечения (развивается ДВС-синдром, см. Разд. 26.3). Изменения в крови при хронических абсолютных эритроцитоз часто носят компенсаторный характер, способствуют улучшению кислородного снабжения тканей в условиях гипоксии. С прекращением действия этиологического фактора происходит нормализация количества эритроцитов и гемоглобина. Именно в этом заключается коренное отличие абсолютного эритроцитоза, характеризующееся повышением физиологической регенерации эритроцитарного ростка костного мозга, от эритремии (болезнь Вакеза) - при которой первичное и необратимое рост количества эритроцитов обусловлено гиперплазией эритроцитарного ростка опухолевой природы. Относительный эритроцитоз - это увеличение содержания эритроцитов и гемоглобина в единице объема крови вследствие уменьшения объема плазмы. Его развитие связано с действием факторов, обуславливающих обезвоживания организма (см. Разд. 23) или перераспределение крови, вызывает Полицитемическая гиповолемию (например, шок, ожоги). 26.1.7. Дайте определение понятия "анемия". Анемия - это гематологический синдром или самостоятельное заболевание, характеризующееся уменьшением количества эритроцитов и (или) содержания гемоглобина в единице объема крови, а также качественными изменениями эритроцитов. 26.1.8. Какими гематологическими и общими клиническими признаками может проявлять себя анемия? Гематологические признаки анемии делятся на количественные и качественные. К количественным относятся: 1) уменьшение содержания эритроцитов в единице объема крови (у мужчин ниже 4 • 10 12 , у женщин ниже 3,5 -10 12 в 1 л крови) 2) уменьшение концентрации гемоглобина (у мужчин ниже 130 г / л, у женщин ниже 120 г / л); 3) уменьшение гематокрита (у мужчин ниже 43%, у женщин ниже 40%); 4) изменения цветового показателя (норма 0,85-1). Качественными признаками анемии появление: 1) регенераторных форм эритроцитов (см. Запрос. 26.1.3); 2) дегенеративных изменений в клетках эритроцитарного ряда (см. Запрос. 26.1.4); 3) клеток патологичноирегенерации (см. Запрос. 26.1.5). Общие клинические проявления анемии: 1) гипоксия - синдром, возникающий при любом виде анемии (см. Разд. 19) 2) синдромы, обусловленные особенностью патогенеза каждого отдельного вида анемии (например, при В 12 -фолиеводефицитний анемии- неврологические расстройства и поражения пищеварительной системы, при гемолитической анемии- желтуха). 26.1.9. Как классифицируют анемии? Приведите примеры каждого вида анемий. |
