3 Фельдшер Цистит. Оглавление введение 2 глава теоретические исследования деятельности фельдшера при остром цистите 4
 Скачать 5.91 Mb. Скачать 5.91 Mb.
|
Симптоматика и диагностика циститаОсновные симптомы: боли внизу живота; частое болезненное мочеиспускание; кровь в моче; потемнение и помутнение мочи. При типичном развитии острого цистита общее самочувствие сохраняется на удовлетворительном уровне, многие пациенты продолжают вести обычную повседневную жизнь. В большинстве случаев к развитию острого цистита приводит жизнедеятельность бактерий: кишечной палочки (Еschеrichia coli) – 70-95 %; реже стафилококка (Staphylococcus spp.) – 10-20 %; клебсиеллы (Klеbsiеlla pnеumoniaе); протея (Protеus mirabilis) [11]. Существует небольшая группа циститов, развивающихся после применения медицинских препаратов. Типичный пример возникновения острого цистита — возникающий после внутрипузырного введения вакцины БЦЖ (живые микобактерии вакцинного штамма бацилл Кальмета-Герена) в мочевой пузырь при иммунотерапии неинвазивного рака мочевого пузыря. Провоцирующими факторами для возникновения острого цистита являются: повреждение слизистой оболочки мочевого пузыря; варикозное расширение вен таза и, как следствие, застой венозной крови; гормональный дисбаланс в организме; общее переохлаждение; сахарный диабет; инфекции, передающиеся половым путём; гиподинамия; ожирение; мочекаменная болезнь; аномальное строение мочевыводящих путей; длительное стояние мочевого катетера. Беременность также предрасполагает к развитию острого цистита — влияние гормона прогестерона и сдавление мочеточников маткой затрудняют процесс опорожнения мочевого пузыря, что приводит к его увеличению и застою мочи. При беременности увеличивается количество крови, проходящей ежеминутно через фильтры в почках. Нагрузка глюкозы на почечные канальцы становится чрезмерной, ухудшается её реабсорбция (транспорт глюкозы из мочи обратно в кровь). В результате концентрация глюкозы в моче повышается, изменяется уровень pH мочи, тем самым создаётся благоприятный фон для роста бактерий У мужчин острый цистит развивается редко и обычно является осложнением другого заболевания, например уретрита или простатита, а также следствием аденомы простаты. Появление симптомов острого цистита носит внезапный характер, заболевание может развиться за несколько часов. Часто пациенты отмечают наличие провоцирующего фактора, например, общего переохлаждения или сексуальной активности. Если в течение шести месяцев происходит два и более острых эпизода, то в таких случаях говорят о рецидивирующем цистите. Наиболее частые проявления острого цистита: частое болезненное мочеиспускание (более 6-8 раз в день); мочеиспускание малыми порциями; ложные позывы к мочеиспусканию; рези при мочеиспускании; боли внизу живота, над лоном в проекции мочевого пузыря, изредка отдающая в промежность; редко/иногда примесь крови в моче; редко/иногда подъем температуры тела 37-37,5 °C; помутнение мочи с появлением неприятного запаха (рисунок 4) 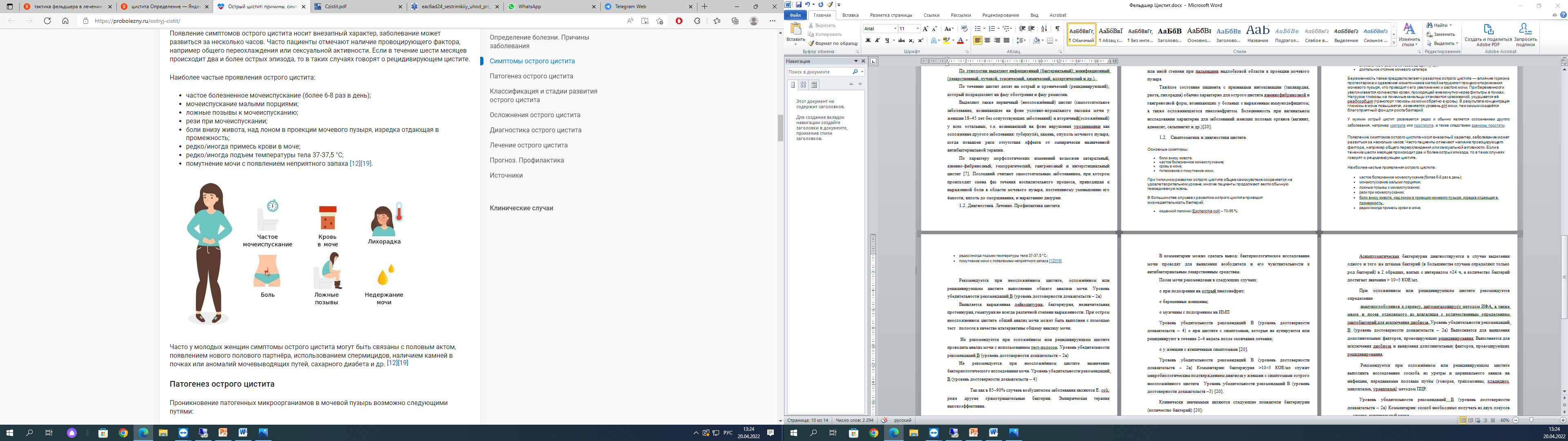 Рисунок 4. Наиболее частые проявления острого цистита: Часто у молодых женщин симптомы острого цистита могут быть связаны с половым актом, появлением нового полового партнёра, использованием спермицидов, наличием камней в почках или аномалий мочевыводящих путей, сахарного диабета и др. Проникновение патогенных микроорганизмов в мочевой пузырь возможно следующими путями: восходящим по мочеиспускательному каналу — самый частый путь, при котором уропатогены проникают в мочеиспускательный канал с поверхности кожи промежности, со слизистой влагалища, из окружающих уретру тканей и из кишки, а далее поднимаются по слизистой мочеиспускательного канала в мочевой пузырь; нисходящим из почек — при воспалительных заболеваниях почек (острый цистите и его терминальной стадии — пионефрозе); с током лимфы из половых органов — при сальпингоофорите, эндометрите, параметрите (воспалении соответственно маточных труб и яичников, слизистой оболочки матки и соединительной ткани, окружающей матку); гематогенным (с кровью) — встречается редко, возможен при недавно перенесённых инфекционных заболеваниях; прямом — при наличии мочевых свищей, катетеризации мочевого пузыря и проведении цистоскопии (эндоскопический метод диагностики заболеваний мочевого пузыря). После попадания уропатогенов на слизистую мочевого пузыря происходит их фиксация и "противостояние" возбудителя защитным клеткам слизистой оболочки органа. Фиксация уропатогенов к слизистой оболочке осуществляется за счёт так называемых адгезинов — ворсинок, среди которых наиболее изучены тип 1, Р и S. Тип 1 — это маннозо-чувствительный тип. В дальнейшем зафиксированные уропатогены на слизистой оболочке мочевого пузыря начинают формировать над собой защитную биоплёнку. Б 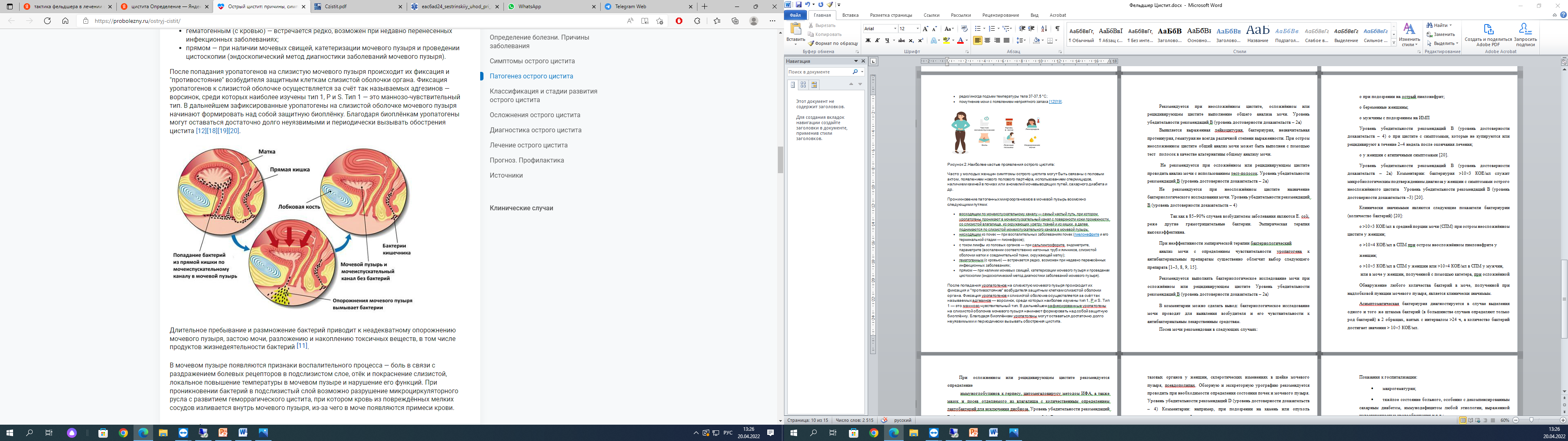 лагодаря биоплёнкам уропатогены могут оставаться достаточно долго неуязвимыми и периодически вызывать обострения цистита, как показано на рисунке 5. Рисунок 5. Фиксация и "противостояние" возбудителя защитным клеткам слизистой оболочки органа. Длительное пребывание и размножение бактерий приводит к неадекватному опорожнению мочевого пузыря, застою мочи, разложению и накоплению токсичных веществ, в том числе продуктов жизнедеятельности бактерий [11]. В мочевом пузыре появляются признаки воспалительного процесса — боль в связи с раздражением болевых рецепторов в подслизистом слое, отёк и покраснение слизистой, локальное повышение температуры в мочевом пузыре и нарушение его функций. При проникновении бактерий в подслизистый слой возможно разрушение микроциркуляторного русла с развитием геморрагического цистита, при котором кровь из повреждённых мелких сосудов изливается внутрь мочевого пузыря, из-за чего в моче появляются примеси крови. Рекомендуется при неосложнённом цистите, осложнённом или рецидивирующем цистите выполнение общего анализа мочи. Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2а) Выявляется выраженная лейкоцитурия, бактериурия, незначительная протеинурия, гематурия не всегда различной степени выраженности. При остром неосложненном цистите общий анализ мочи может быть выполнен с помощью тестполосок в качестве альтернативы общему анализу мочи. Не рекомендуется при осложнённом или рецидивирующем цистите проводить анализ мочи с использованием тест-полосок. Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2а) Не рекомендуется при неосложнённом цистите назначение бактериологического исследования мочи. Уровень убедительности рекомендаций В (уровень достоверности доказательств – 4) Так как в 85–90% случаев возбудителем заболевания являются E. coli, реже другие грамотрицательные бактерии. Эмпирическая терапия высокоэффективна. При неэффективности эмпирической терапии бактериологический анализ мочи с определением чувствительности уропатогена к антибактериальным препаратам существенно облегчит выбор следующего препарата [1–3, 8, 9, 15]. Посев мочи рекомендован в следующих случаях: при подозрении на острый острый цистит; беременные женщины; мужчины с подозрением на ИМП Обнаружение любого количества бактерий в моче, полученной при надлобковой пункции мочевого пузыря, является клинически значимым. Асимптоматическая бактериурия диагностируется в случае выделения одного и того же штамма бактерий (в большинстве случаев определяют только род бактерий) в 2 образцах, взятых с интервалом >24 ч, а количество бактерий достигает значения > 10×5 КОЕ/мл. Рекомендуется при осложнённом или рецидивирующем цистите выполнить исследование соскоба из уретры и цервикального канала на инфекции, передаваемые половым путём (гонорея, трихомониаз, хладидиоз, микоплазма, уреаплазма) методом ПЦР. При цистите можно увидеть утолщённую, отёчную слизистую оболочку мочевого пузыря. Однако главная задача УЗИ — исключение опухоли мочевого пузыря; камня предпузырного или интрамурального отдела мочеточника, который может вызывать дизурию; остаточной мочи, что может иметь место при пролапсе тазовых органов у женщин, склеротических изменениях в шейке мочевого пузыря, псевдополипах. Обзорную и экскреторную урографию рекомендуется проводить при необходимости определения состояния почек и мочевого пузыря. При наличии сопутствующих гинекологических заболеваний рекомендуется консультация гинеколога. При неосложнённом течении болезни для постановки диагноза достаточно осмотра у врача-уролога, наличия вышеописанных жалоб и общего анализа мочи. При остром цистите в общем анализе мочи обнаруживаются лейкоциты, бактерии, белок. Анализ мочи может быть выполнен как при помощи лабораторного анализатора, так и при помощи тест-полосок (положительный тест на нитриты и лейкоцитарную эстеразу свидетельствует о цистите). Если в течение четырёх недель симптомы острого неосложненного цистита не прошли, несмотря на проводимое лечение, или прошли, но вернулись через две недели, то показано выполнение посева мочи с определением чувствительности к антибиотикам, как показано в приложении №1. В последнее время для диагностики рецидивного цистита (при условии отсутствия роста на обычном посеве) применяют анализ на микробиом при помощи техники расширенного количественного посева мочи и генного секвенирования [20]. Раньше общепринято было считать, что моча стерильна, однако это не так. Моча не стерильна. Следует помнить, что часто бактерии в моче можно не обнаружить, ведь порой бактерии могут проникать внутрь клеток слизистого слоя мочевого пузыря с формированием защитных пленок [12]. Если возможности оценить микробиом нет, а посев оказался "чистым", но при этом присутствуют клинические симптомы цистита, то мочу можно отправить на посев для исключения Ureaplasma urealyticum или Mycoplasma hominis. Осмотр в кресле у пациенток с рецидивной формой цистита является обязательной частью: исключаются влагалищная эктопия и/или гипермобильность наружного отверстия уретры, выделение из наружного отверстия уретры, наличие воспаления около уретральных желез, оценивается состояние слизистой влагалища или его выпадения и т. д. Вероятность инфицирования значительно возрастает при влагалищной эктопии и/или гипермобильности наружного отверстия уретры. Влагалищная эктопия — расположение наружного отверстия уретры на границе или на передней стенке влагалища. Гипермобильность — повышенная подвижность наружного отверстия и дистального отдела уретры у женщин в связи с наличием уретрогименальных спаек. При каждом половом акте происходит смещение наружного отверстия уретры во влагалище, ввиду чего осуществляется непрерывный ретроградный заброс микрофлоры влагалища в уретру, которая в свою очередь является постоянным источником инфицирования нижних мочевыводящих путей. Эта разновидность цистита получила название посткоитальный цистит. У  льтразвуковое исследование почек и мочевого пузыря выполняется всем пациенткам с рецидивной формой цистита, учитывая безопасность метода и потенциальную полезность. Рисунок 6. Цистоскопия Цистоскопию рекомендовано выполнять при отсутствии эффекта от проводимой терапии, с частыми рецидивами, связанным с бактериальной инфекцией и/или при наличии предрасполагающих факторов риска (аномалии мочевых путей, камни, опухоли). Цистоскопия представляет собой эндоскопическое исследование, которое выполняется цистоскопом, введённым в уретру, позволяющее осмотреть слизистую мочевого пузыря (рис.3). |
