Забрюшнное пространство и малый таз. Операции на органах забрюшинного пространства и таза
 Скачать 9.25 Mb. Скачать 9.25 Mb.
|
ОПЕРАЦИИ НА МОЧЕПОЛОВЫХ ОРГАНАХКатетеризация мочевого пузыря. Виды катетеров: мягкие, полужесткие и жесткие (металлические) (рис. 18). Катетеры бывают мужские и женские; для взрослых и детей. По строению различают катетеры прямые и изогнутые. Полужесткие и металлические катетеры для мужчин в области клюва имеют искривление. 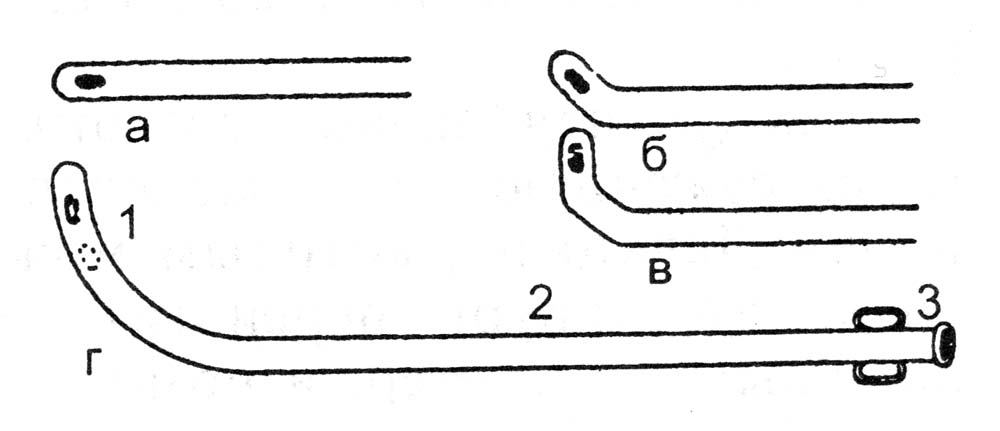 Рис. 18. Виды катетеров. а – прямой мягкий нелатоновский; б, в – полужесткие (б – с искривлением; в – с двойным искривлением; г – металлический катетер. 1 – клюв; 2 – тело; 3 – павильон. Определенные сложности могут возникнуть при катетеризации мочевого пузыря у мужчин. Следует помнить о трех физиологических препятствиях в мужском мочеиспускательном канале: 1) возможное сужение наружного отверстия; 2) сужение в области луковицы мочеиспускательного канала; 3) сужение в области сфинктера мочевого пузыря. Катетеризацию мочевого пузыря обычно производят мягким (резиновым) стерильным катетером. При затруднениях в проведении мягкого катетера используют полужесткий или жесткий инструмент. Металлический катетер имеет искривление, соответствующее ходу мужского мочеиспускательного канала и облегчающее его введение. Манипуляции жестким катетером необходимо производить без насилия. При неосторожной грубой манипуляции можно повредить стенку мочеиспускательного канала и сделать ложный ход. На проксимальном конце металлического катетера имеются ушки, позволяющие ориентироваться в положении клюва катетера в процессе проведения его по мочеиспускательному каналу. Катетеризация мягким катетером у мужчин. Больного укладывают на спину, врач находится слева от больного. Захватывают половой член пациента III и IV пальцами левой кисти, I и II пальцами обнажают головку полового члена, производят дезинфекцию головки и входа в мочеиспускательный канал. I и II пальцами раскрывают наружное отверстие мочеиспускательного канала, и правой рукой вводят катетер, удерживая его анатомическим пинцетом. Свободный конец катетера не должен касаться одежды или тела больного, поэтому его удерживают, захватив между IV и V пальцами правой кисти. Катетер перед введением необходимо смочить жидким стерильным вазелиновым маслом или глицерином, что облегчает продвижение катетера по мочеиспускательному каналу. Катетер продвигают, перехватывая его пинцетом, до появления мочи из свободного конца. В процессе продвижения катетера левой рукой хирург удерживает и как бы подтягивает кверху половой член больного. Катетер можно вводить и непосредственно рукой, обработанной, как для операции, и в стерильной перчатке. Катетеризацию мочевого пузыря лучше начинать с толстых катетеров (№ 20–24). Толстый катетер легче проходит карманы и складки уретры. После выведения мочи пузырь следует промыть дезинфицирующим раствором (0,1% раствор фурациллина). Катетеризация металлическим катетером. Введение металлического катетера в мочевой пузырь является врачебной манипуляцией (рис. 19). 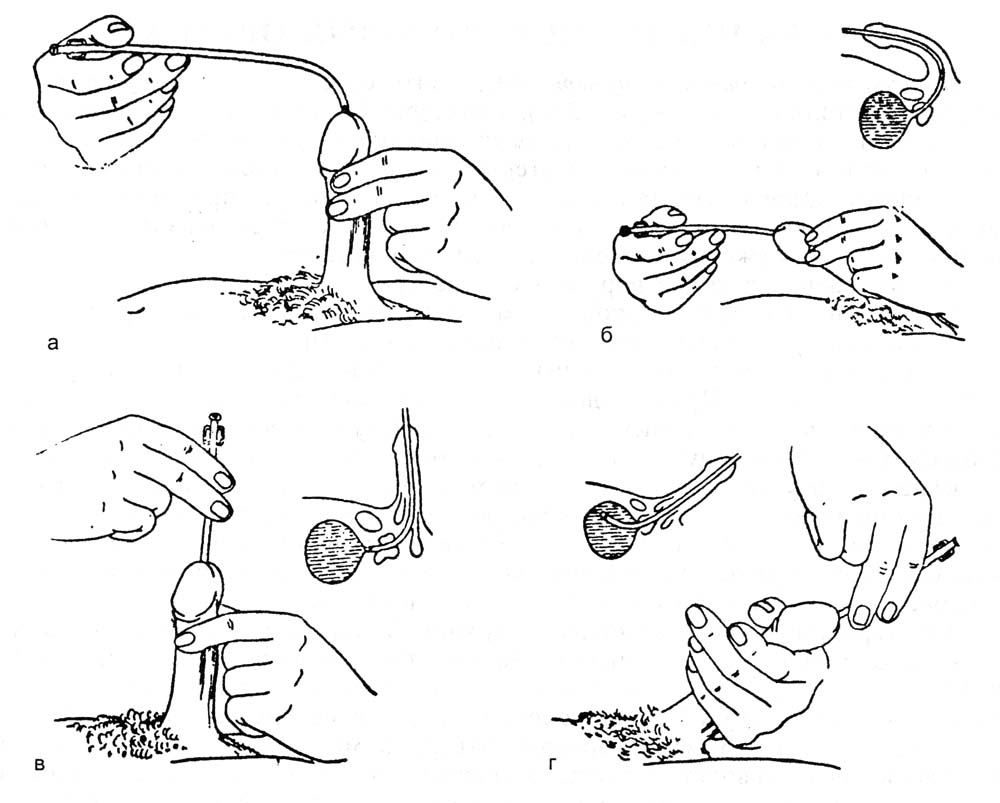 Рис. 19. Катетеризация металлическим катетером. а – г – последовательные моменты катетеризации. Положение больного: на спине. Врач располагается слева от больного. Левой рукой охватывают головку полового члена, обрабатывают область наружного отверстия мочеиспускательного канала, и смачивают стерильным маслом металлический катетер. Катетер должен быть согрет до температуры тела во избежание холодового спазма сфинктера мочеиспускательного канала. Перед введением катетер располагают параллельно левой паховой складке. В этом положении начинают вводить катетер (рис. 19, а). При этом половой член больного как бы натягивают на катетер до момента, когда клюв катетера окажется на уровне нижнего края лобкового симфиза (рис. 19, б). Постепенно инструмент (без усилий) переводят в положение по средней линии (рис. 19, в). При этом наступает момент, когда хирург правой рукой ощущает сопротивление продвижению катетера. Клюв катетера оказывается у луковицы мочеиспускательного канала. Следующая задача состоит в том, что катетер необходимо провести через суженную часть мочеиспускательного канала. Для этого существует прием Делицына, которым можно воспользоваться. Суть приема состоит в том, что хирург переносит пальцы левой кисти на промежность, где нащупывает катетер, и помогает продвинуть его по ходу канала. При этом правой рукой хирург приподнимает павильонную часть катетера как бы кверху и по мере проталкивания катетера левой рукой продвигает его в мочевой пузырь. Об успешности этой части процедуры свидетельствует поступление мочи из катетера. Продвижение клюва катетера через суженную часть мочеиспускательного канала – самая ответственная часть процедуры, и ее необходимо выполнять без значительных усилий. Преодоление сужения уретры сопряжено с опасностью создания ложного хода. Появление крови с мочой, если не было травмы, может свидетельствовать о ятрогеной травме мочеиспускательного канала. Извлечение инструмента производят теми же приемами, но в обратном порядке. Перед удалением катетера полость мочевого пузыря следует промыть дезинфицирующим раствором (фурациллин). Если проведение катетера не удается сразу и инструмент встречает препятствие, то необходимо оттянуть клюв катетера назад и начать осторожный поиск хода канала, помогая пальцами левой кисти на уровне угла лобковых костей. Наибольшие трудности при катетеризации мочевого пузыря возникают у пожилых мужчин при гипертрофии предстательной железы (аденома). При катетеризации у таких пациентов следует быть очень осторожным. Мягкий катетер обычно не проходит через суженную и искривленную часть мочеиспускательного канала. Легче удается провести металлический или полужесткий с двойным искривлением катетер. Если возникает затруднение, то при острой задержке мочи целесообразнее произвести прокол мочевого пузыря и выпустить мочу. Катетеризацию полужестким катетером производят примерно так же, как и металлическим инструментом. Катетеризацию у женщин осуществляют специальными прямыми (мягкими или металлическими) катетерами. Женский мочеиспускательный канал короткий и практически прямой, с достаточно широким просветом. Катетеризация как правило, не сопровождается какими-либо трудностями. Следует помнить о необходимости дезинфекции входа в мочеиспускательный канал, производить соответствующую обработку рук и инструментария. Катетеризацию завершают промыванием мочевого пузыря дезинфицирующей жидкостью. После этого 20 – 80 мл жидкости оставляют в пузыре и извлекают катетер. Прокол мочевого пузыря. Показания. Прокол мочевого пузыря производят при его переполнении и невозможности опорожнить естественным путем или катетеризацией. Положение больного: на спине. Производят обработку кожи над лобком с бритьем волос. Обезболивание: местная инфильтрационная анестезия 0,25–0,5% раствором новокаина подходу предполагаемой пункции пузыря. Пункция иглой (рис. 20). В месте проекции растянутого мочевого пузыря над лобковым симфизом по средней линии производят пункцию мочевого пузыря иглой диаметром 1,2–1,5 мм с резиновой трубкой, надетой на павильон иглы. После опорожнения пузыря иглу удаляют. Пункцию можно повторять 2 – 3 раза в день. 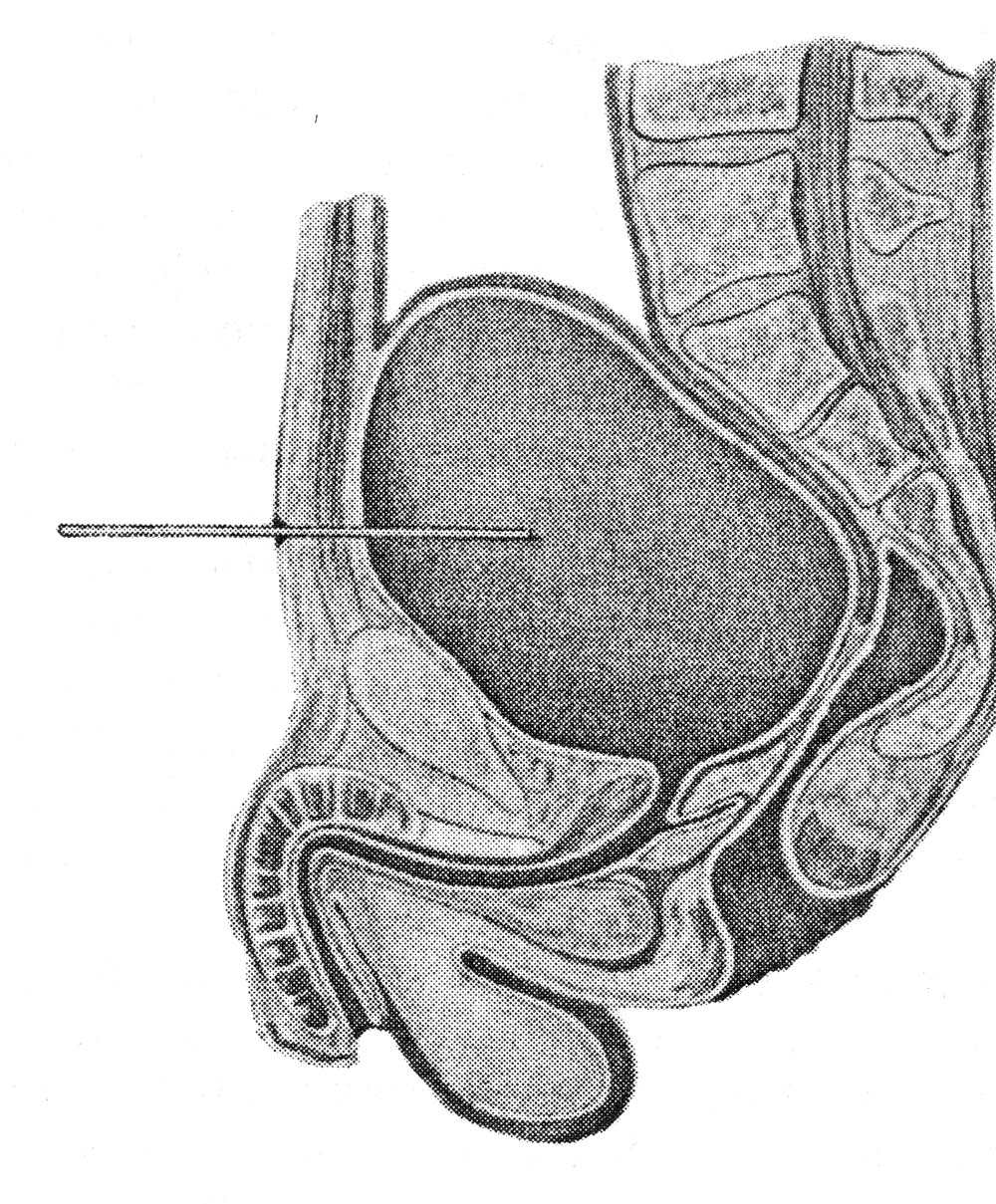 Рис. 20. Пункция мочевого пузыря иглой. Пункция троакаром. Производят обезболивание места пункции. Над лобковым симфизом по средней линии остроконечным скальпелем производят прокол кожи. Затем через прокол кожи вводят мини-троакар и делают прокол брюшной стенки и мочевого пузыря. Стилет удаляют. К павильону гильзы троакара подсоединяют трубку для отвода мочи. После опорожнения пузыря и его промывания дезинфицирующим раствором гильзу удаляют. На ранку иногда накладывают шов и повязку. Наложение микроцистостомы. Для отведения мочи в течение нескольких суток может быть наложена микроцистостома. Производят прокол стенки мочевого пузыря толстой иглой или троакаром, как указано выше. Опорожняют пузырь. Через иглу или гильзу троакара вводят пластмассовую трубку, если позволяет внутренний диаметр толстой иглы или гильзы троакара. Трубку можно ввести посредством предварительно введенного через иглу или гильзу проводника (по аналогии с катетеризацией сосуда по Сельдингеру). Конец введенной трубки не должен упираться в дно или стенки мочевого пузыря. Примерная глубина погружения составляет 6 – 8 см. Основание трубки фиксируют прочным швом к коже над лобком. Свободный конец трубки опускают в емкость с дезинфицирующей жидкостью и фиксируют. Паранефральная новокаиновая блокада. Показания: непроходимость кишечника, острый панкреатит, печеночная и почечная колика, эпидидимит и др. Положение больного: на здоровом боку, на валике, с полусогнутой нижележащей конечностью. Техника блокады. Пальцем намечают угол между XII ребром и наружным краем длинных мышц спины. Тонкой иглой внутрикожно вводят 0,25–0,5% раствор новокаина («лимонная корка»). На шприц с теплым 0,25% раствором новокаина насаживают длинную (10 см) иглу. Иглу продвигают в глубь тканей по направлению на пупок пациента, предпосылая раствор новокаина. Игла должна пройти ретроренальную фасцию (ощущение небольшого сопротивления). При погружении иглы на глубину 20 – 40 мм шприц отсоединяют и смотрят на павильон иглы. Признаком нахождения иглы в околопочечной клетчатке является втягивание жидкости через павильон иглы или отсутствие выхода жидкости обратно. Если жидкость вытекает обратно, то следует продвинуть иглу вглубь на 5 – 6 мм, отсоединить шприц и осмотреть павильон иглы. При продвижении иглы хирург не должен ощущать движения иглы через плотное образование (почка!). Из павильона иглы не должна вытекать окрашенная кровью жидкость (игла в сосуде или в почке!). Вводить раствор новокаина в этом случае не следует, иглу необходимо оттянуть назад. Общая глубина погружения иглы в поясничной области должна быть ограничена до 30–40 мм у лиц удовлетворительного питания и до 40–60 мм у пациентов повышенного питания. Общее количество вводимого раствора новокаина с одной стороны не должно превышать 60–80 мл 0,25% раствора. Блокаду чаще производят с обеих сторон. Ошибки и опасности: 1) повреждение паренхимы почки и введение новокаина под капсулу органа или в ткань органа; 2) повреждение восходящей и нисходящей части толстой кишки. Цистостомия. Различают высокое сечение мочевого пузыря (доступ через переднюю брюшную стенку) и низкое сечение (доступ через промежность). Последний доступ в современной урологии практически не применяют. Эпицистотомия. Показания: опухоль, камни, инородное тело, аденома предстательной железы, разрывы пузыря и мочеиспускательного канала. Положение больного: на спине с приподнятым тазом (по Тренделенбургу). Обезболивание: наркоз, перидуральная анестезия. Подготовка. Кожа над лобком и в паховых областях должна быть подготовлена (бритье) и обработана. Мочевой пузырь, при отсутствии противопоказаний (разрыв), должен быть катетеризован и заполнен жидкостью. Оперативный доступ. Разрез кожи производят по средней линии над лобковым симфизом длиной 6 – 10 см (рис. 21, а). Рассекают кожу, подкожную клетчатку, переднюю стенку влагалища прямых мышц живота. Прямые и пирамидальные мышцы раздвигают тупо. Рассекают поперечную и предпузырную фасции. Тупо отодвигают предпузырную клетчатку вместе с брюшиной кверху, обнажая переднюю стенку мочевого пузыря (рис. 21, б). Оперативный прием. Стенку пузыря прошивают двумя прочными нитями-держалками и вытягивают в рану. Держалки накладывают одну против другой поперечно на расстоянии 1,5 – 2 см (рис. 21, в). Производят отграничение салфетками операционной раны вокруг подтянутого участка пузыря. Стенку пузыря прокалывают скальпелем в продольном направлении между держалками, или рассекают образующуюся между натянутыми держалками складку. В просвет пузыря вводят резиновую трубку для отведения мочи (рис. 21, г). Если пузырь катетеризован, то его освобождают через катетер. Затем расширяют рану пузыря. Хирург вводит в полость пузыря палец или эндоскоп и обследует его стенки и полость. Производят необходимое вмешательство (удаление камней, опухоли, аденомэктомия, зашивание раны пузыря и т. д.) Завершение операции. Стенку пузыря обычно зашивают трехрядным швом. Первый ряд проникает до слизистой оболочки. Используют нити из рассасывающихся материалов. В просвете пузыря нежелательно оставлять выступающий шовный материал из-за опасности формирования вокруг нитей мочевых камней. Второй ряд швов накладывают на мышечную стенку, третий ряд – на околопузырную соединительнотканную клетчатку и серозную оболочку (рис. 22). При необходимости длительного отведения мочи в пузыре оставляют дренажную трубку. При неуверенности в герметичности швов в предпузырном пространстве оставляют тампон и трубку на 3–4 дня. Через мочеиспускательный канал вводят в мочевой пузырь и оставляют в нем катетер на первые 2 сут. Накладывают послойные швы на рану стенки до трубчатого дренажа и тампона (см. рис. 21, д.) Дренажную трубку дополнительно фиксируют к краю раны кожи прочным швом и подсоединяют к емкости, наполненной дезинфицирующей жидкостью. Закрытие пузырного свища. Показания: восстановление естественного пути мочевыделения. Разновидности пузырного свища: трубчатый и губовидный. Закрытие трубчатого свища происходит самостоятельно. Для этого по миновании надобности в свище производят замену функционирующего дренажа на трубку меньшего диаметра. Такие замены производят несколько раз, пока не останется тонкий свищ, который закрывается самостоятельно. Закрытие губовидного свища требует применения оперативного вмешательства. 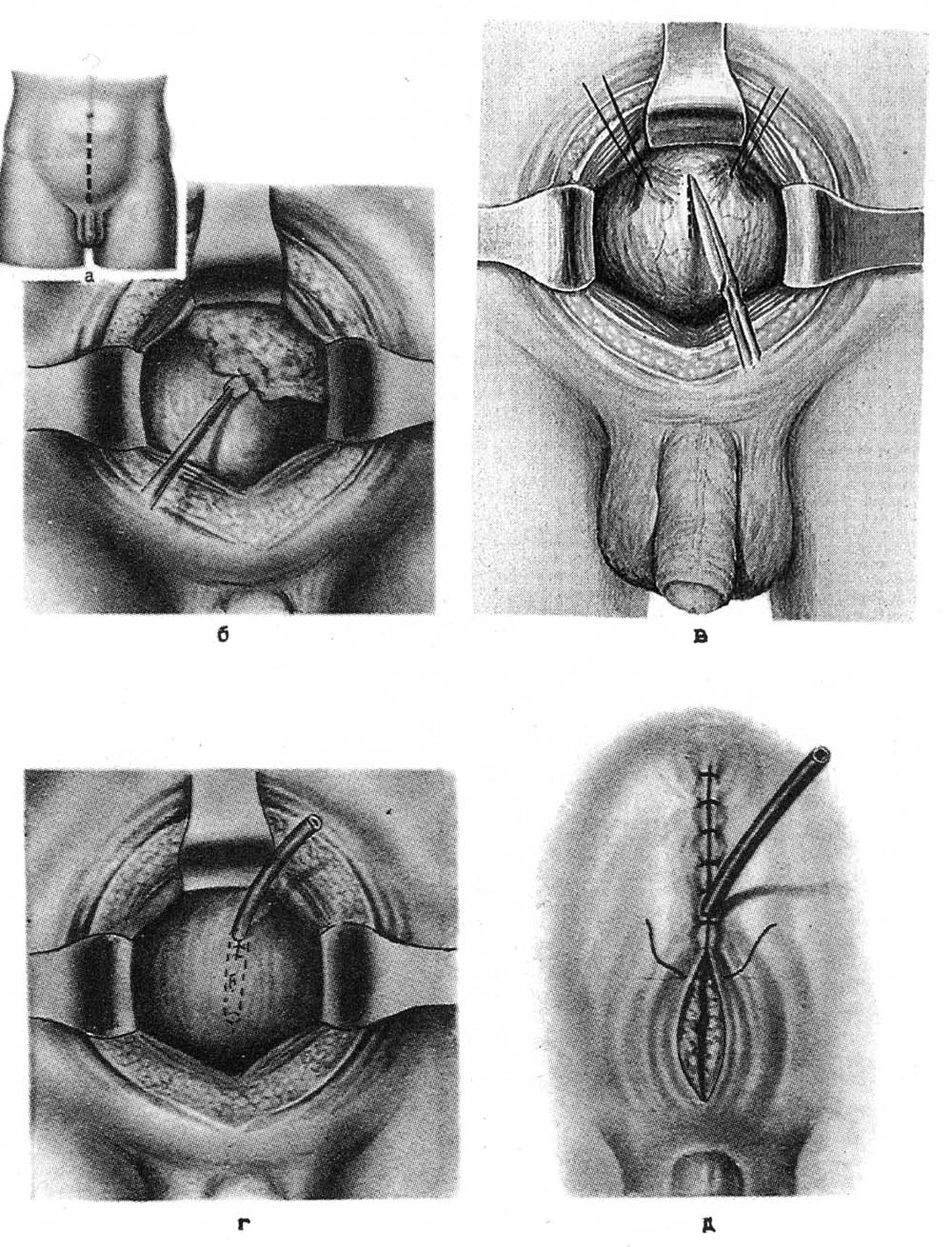 Рис. 21. Эпицистостомия. а – линия разреза кожи; б – тупым путем отодвигают кверху жировую клетчатку с переходной складкой брюшины; в – вскрытие мочевого пузыря; г – зашивание раны мочевого пузыря вокруг дренажной трубки; д – послойное зашивание раны передней брюшной стенки до дренажа. 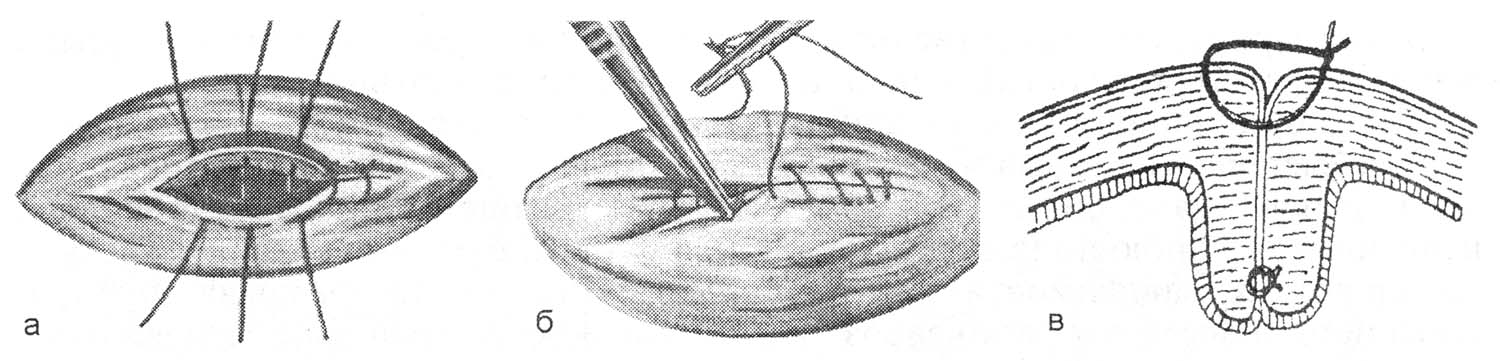 Рис. 22. Наложение швов на мочевой пузырь. а – первый ряд швов (узловые); б – второй ряд швов (непрерывный); в – схема шва. Техника операции. Иссекают рубец вокруг свища. При этом отсепаровывают стенку мочевого пузыря от кожи и окружающих тканей. Рубец с частью губовидного свища удаляют. На дефект стенки мочевого пузыря накладывают двух- или трехэтажный шов. Послойно зашивают рану брюшной стенки, и накладывают асептическую повязку. Ошибки и опасности: 1) повреждение мочеиспускательного канала, создание ложного хода при введении твердого катетера, особенно при аденоме предстательной железы (при манипуляции не следует применять силу; при появлении крови в процессе катетеризации последнюю необходимо прекратить; мочевой пузырь следует опорожнить надлобковой пункцией); 2) инфицирование мочевых путей (катетеризацию мочевого пузыря необходимо завершать промыванием его дезинфицирующим раствором – раствором фурацилина, колларгола и т. д.); 3) попадание мочи в клетчатку позадилобкового пространства в процессе функционирования свища (целесообразно производить наиболее высокое сечение пузыря); 4) выпадение трубки из полости мочевого пузыря (необходимо прочнее фиксировать ее к коже). Операции при повреждении мочевого пузыря. Показания: разрывы стенки пузыря при непосредственной травме, при переломе костей таза и огнестрельных ранениях. Различают внутрибрюшинные и внебрюшинные разрывы мочевого пузыря. Обезболивание: наркоз, перидуральная анестезия. Положение больного: на спине. Внутрибрюшинный разрыв мочевого пузыря. Доступ: нижняя срединная лапаротомия. Послойно рассекают брюшную стенку, вскрывают брюшную полость. Удаляют экссудат, кровянистую мочу. Обнаруживают место разрыва. В зависимости от степени разрыва производят зашивание дефекта пузыря. Разрыв в стенке пузыря зашивают рассасывающимися нитями двух-трех-рядным швом, не захватывая слизистой оболочки (см. рис. 274). Завершение операции. При надежном закрытии дефекта пузыря брюшную полость зашивают наглухо. При сомнениях в надежности швов в предпузырном пространстве оставляют тампон и трубку. В мочевой пузырь через мочеиспускательный канал вводят катетер для отвода мочи. Рану брюшной стенки послойно зашивают наглухо или до дренажей. Внебрюшинный разрыв мочевого пузыря.Доступ: разрез кожи производят параллельно паховой связке и на 3–4 см выше линии, соединяющей переднюю верхнюю подвздошную ость и лобковый бугорок. Сторону доступа выбирают в зависимости от предполагаемого места разрыва пузыря. Послойно рассекают апоневроз наружной косой мышцы, разъединяют волокна внутренней косой и поперечной мышц. Рассекают поперечную фасцию. Разделяют предбрюшинную жировую клетчатку, отодвигают брюшину кверху, обнажают стенку пузыря и место дефекта. Разрыв в стенке определяют по наличию гематомы и месту вытекания мочи из полости пузыря. Обнажая стенку пузыря указанным доступом, при необходимости можно достичь и тазового дна. При этом удается осмотреть и задненижнюю стенку пузыря. Техника операции. Производят остановку кровотечения, удаляют свертки крови и инородные тела. Производят зашивание раны стенки пузыря двухрядным швом рассасывающимися нитями (см. рис. 274). Накладывают третий ряд швов на серозную оболочку и околопузырную клетчатку. В рану обычно вводят дренажные трубки и оставляют ее открытой или зашивают до дренажей сближающими швами. При отсутствии воспаления дренажи подтягивают и через несколько дней удаляют. При соответствующих показаниях на 6 – 8-е сутки накладывают вторичные швы на рану брюшной стенки. Операции при разрывах мочеиспускательного канала. Уретротомия.Показания: разрывы мочеиспускательного канала при множественных переломах костей таза, непосредственном ударе в область промежности, огнестрельном ранении, ложный ход при грубой катетеризации мочевого пузыря металлическим катетером. Обезболивание: наркоз, перидуральная анестезия. Положение больного: на спине в «гинекологической» позе. Ноги согнуты в тазобедренных и коленных суставах и приведены к животу с помощью ногодержателя. Доступ. Производят обработку и подготовку кожи промежности. Разрез кожи промежности производят по средней линии над местом предполагаемого повреждения мочеиспускательного канала. Послойно разделяют ткани. В процессе доступа необходимо щадить пещеристые тела полового члена. Через мочеиспускательный канал вводят катетер, который обычно останавливают у места повреждения. Оперативный прием. Обнажают стенки мочеиспускательного канала над кончиком катетера. Следует иметь в виду, что кончик катетера может выйти через дефект. Для обнаружения дефекта используют надавливание на мочевой пузырь над лобком. При этом в тканях промежности можно обнаружить струйку мочи и по этому пути ввести катетер в проксимальный конец мочеиспускательного канала и далее в мочевой пузырь. В этом случае на катетере производят зашивание дефекта или сшивание мочеиспускательного канала при полном его разрыве. Катетер оставляют в мочевом пузыре на 5 – 7 дней. Уретротомия при задержке камня в уретре (при мочекаменной болезни). Доступ осуществляют, как указано выше. Вводят катетер, который обычно доходит до камня, и над кончиком катетера производят уретротомию. Предварительно на стенку мочеиспускательного канала накладывают швы-держалки. Производят продольный разрез между держалками. Через растягиваемый держалками разрез извлекают инородное тело. Катетер продвигают в мочевой пузырь. Над катетером зашивают рану стенки мочеиспускательного канала круглой иглой, используя рассасывающиеся нити. «Постоянный» катетер сохраняют 2 – 3 дня. Завершение операции. Зашивают дефект мочеиспускательного канала, затем производят туалет раны и в зависимости от времени, прошедшего с момента разрыва мочеиспускательного канала и развития воспалительного процесса, производят обработку раны. При сроках вмешательства после разрыва уретры до 6 – 10 ч или уретеротомии по поводу камня операционную рану зашивают наглухо или оставляют трубчатый дренаж. При поздних сроках вмешательства (после 12 ч) на операционную рану накладывают провизорные швы на 2 – 3 дня или рану дренируют и оставляют открытой. По мере стихания воспалительного процесса накладывают вторичные швы. Операции на предстательной железе. Показания: гнойные заболевания предстательной железы (абсцедирующий простатит), гипертрофия (аденома) и рак предстательной железы. Доступы к железе подразделяют на чреспузырные и промежностные (рис. 23). При гнойном простатите чаще используют промежностный доступ. Для удаления аденоматозных разрастаний предстательной железы предпочтение отдают чреспузырному доступу. Чреспузырная простатэктомия. Оперативный доступ. Производят эпицистотомию описанным ранее способом. Оперативный прием. Рану мочевого пузыря растягивают тупыми крючками. Оперирующий хирург вводит палец в полость пузыря, нащупывает внутреннее отверстие мочеиспускательного канала и предстательную железу, затем остроконечным скальпелем делает окаймляющий разрез слизистой оболочки вокруг устья мочеиспускательного канала. Через разрез хирург вводит II палец кисти и производит вылущивание аденоматозных разрастаний предстательной железы. Для облегчения процесса вылущивания железы через прямую кишку пациента хирург вводит палец другой кисти и приподнимает железу (рис. 24). Эту процедуру может выполнить ассистент, который вводит палец в прямую кишку пациента. После вылущивания железы остается раневая поверхность. Для гемостаза используют различные приемы (гемостатические тампоны, губка и т. д.). 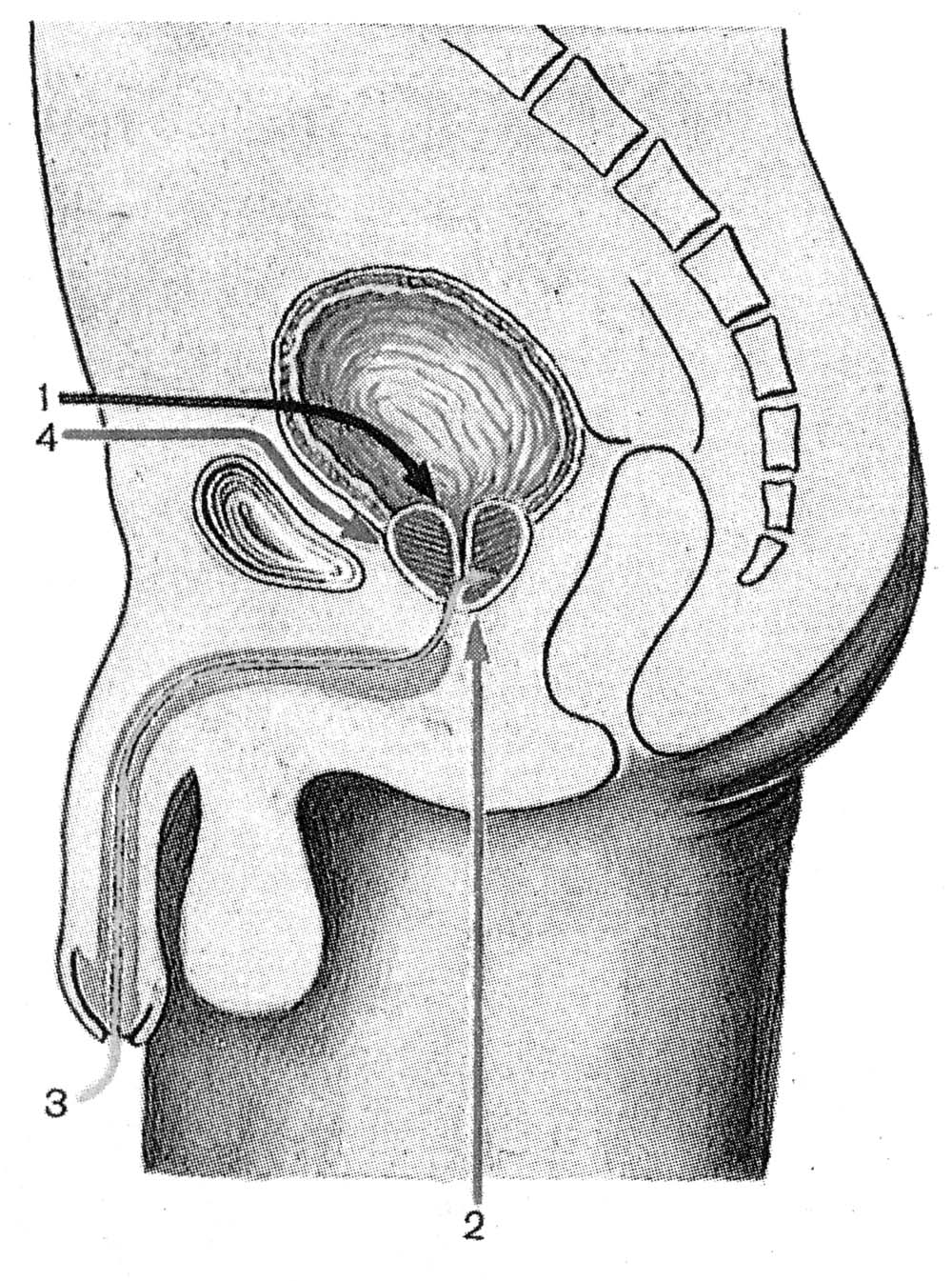 Рис. 23. Хирургические доступы к предстательной железе. 1 – чреспузырный; 2 – промежностный; 3 – трансуретральный; 4 – позадилобковый. 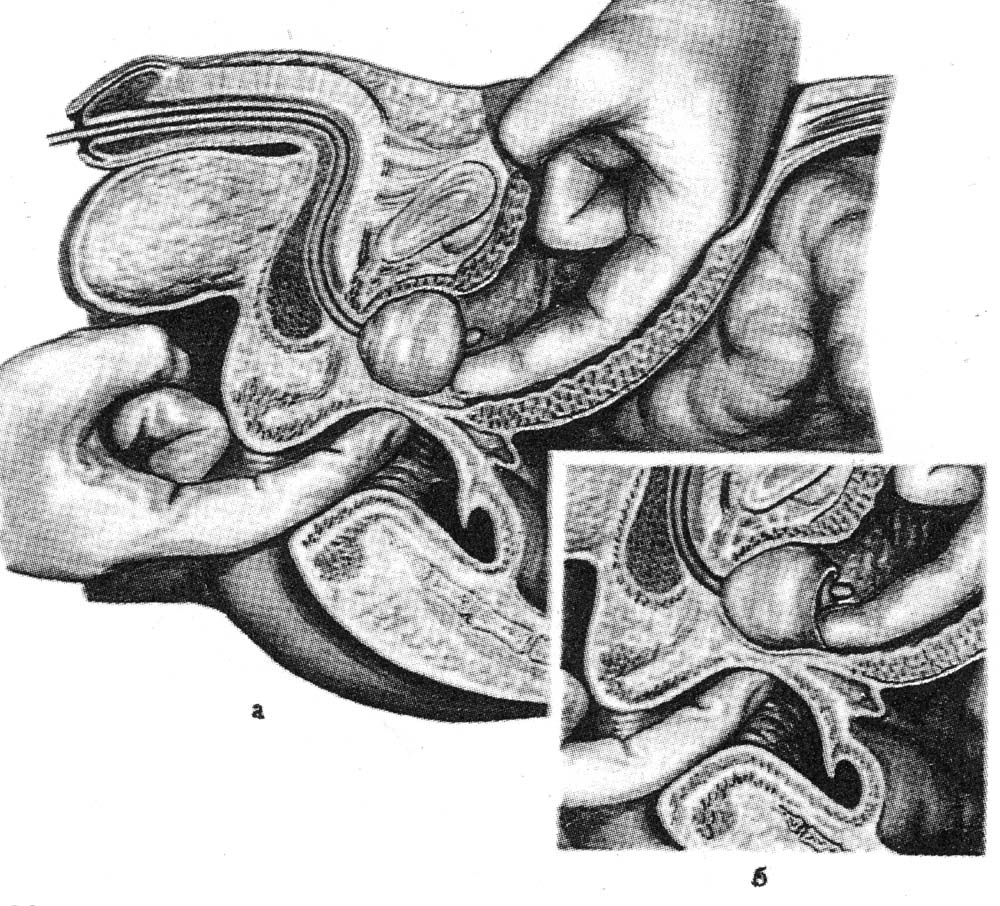 Рис. 24. Чреспузырная аденомэктомия. а – положение пальцев рук при аденомэктомии; б – капсула предстательной железы надсечена, выделение железы. Опасность – обильная кровопотеря и развитие инфекции. Завершение операции. Накладывают эпицистостому. Рану мочевого пузыря зашивают рассасывающимися материалами. Устанавливают тампоны и дренаж вокруг цистостомы. Накладывают послойные швы на рану брюшной стенки до тампонов и трубок. В послеоперационном периоде осуществляют промывание мочевого пузыря. |
