ОТВЕТЫ ПО ОПЕРАТИВНОЙ ХИРУРГИИ. Ответы по оперативной хирургии
 Скачать 1.5 Mb. Скачать 1.5 Mb.
|
|
Задний позадиободочный гастроэнтероанастомоз по способу Петерсона-Хаккера: рассекают брыжейку поперечно-ободочной кишки в бессосудистом участке и накладывают анастомоз между задней стенкой желудка и петлей тонкой кишки. 64. Принципы резекции желудка по типу Бильрот 1, Бильрот 2; операция Гофмейстера-Финстерера. Гастрэктомия. Резекция желудка – удаление части желудка: а) дистальная – удаляют 2/3 желудка б) проксимальная – удаляют 95% желудка Показания: 1. операбельная злокачественная опухоль пилорического отдела 2. осложненные формы язвенной болезни желудка и 12-перстной кишки (прободная, кровоточащая, малигнизированная, стенозирующая, пенетрирующая, хроническая каллезная, рефрактерная к медикаментозной терапии язвы) Противопоказания: 1. старческий возраст 2. декомпенсация сердечно-сосудистой и дыхательной систем 3. патологические изменения почек и печени Резекция желудка по Бильрот-1: 1. Доступ: верхняя срединная лапаротомия 2. В пределах резекции проводят мобилизацию желудка по большой и малой кривизне. 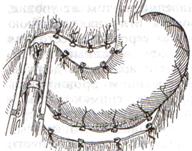 3. На желудок и 12-перстную кишку накладывают зажимы. Между зажимами желудок пересекают, отворачивают влево и резецируют. 4. Верхнюю часть культи желудка ушивают двухрядным швом (непрерывный сквозной кетгутовый шов + чистые серозно-мышечные швы Ламбера). У большой кривизны оставляют неушитым участок диаметром с 12-перстную кишку для формирования гастродуоденоанастомоза. 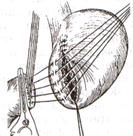 5. Неушитую часть желудка подводят к 12-перстной кишке. Сшивают серозно-мышечными швами задние стенки желудка и 12-перстной кишки. Длинной кетгутовой нитью накладывают на заднюю губу анастомоза сквозной непрерывный кетгутовый шов, начиная снизу вверх, этой же нитью переходят на переднюю губу анастомоза и накладывают вворачивающий шов Шмидена. 6. После смены инструментов и белья накладывается серозно-мышечный шов и заканчивается формирование анастомоза. Рану передней брюшной стенки послойно ушивают. 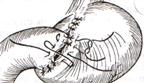 Преимущества способа: наиболее физиологичен, пассаж пищи происходит через 12-перстную кишку, демпинг-синдром не выражен. Недостатки: трудность мобилизации 12-перстной кишки; несоответствие просветов желудка и 12-перстной кишки. Резекция желудка по Бильрот-2. Суть: при неподвижной 12-перстной кишке ушиваем наглухо обе культи и накладываем гастроэнтероанастомоз по типу «бок в бок». В настоящее время выполняется в модификации Гофмейстера-Финстерера (анастомоз по типу «конец в бок»): 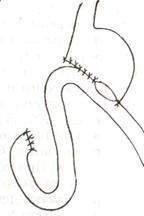 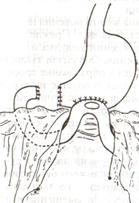 1. Доступ: верхняя срединная лапаротомия. 2. Мобилизация желудка путем освобождения удаляемой его части от связок с одновременной перевязкой сосудов. 3. Находим начальную петлю тощей кишки и проводим ее через отверстие, сделанное в безсосудистой зоне брыжейки поперечной ободочной кишки в верхний этаж, где удерживаем ее наложением на ее брыжейку эластического жома. 4. Накладываем жом Пайра на верхний отдел 12-перстной кишки, жом на желудок ниже привратника и пересекаем между жомами. 5. Закрываем культю 12-перстной кишки:  а – наложение непрерывного шва на культю вокруг зажима б – затягивание нити в – подгружение культи кишки серозно-серозным кисетным швом г – затягивание кисетного шва 6. На желудок по линии будущего пересечения слева накладывают два прямых желудочных жома: один со стороны большой кривизны, второй – со стороны малой кривизны так, чтобы они соприкасались. Рядом с ними накладывают раздавливающий жом Пайра на удаляемую часть желудка. Между двумя прямыми жомами и жомом Пайра отсекают желудок. 7. Ушивают верхнюю часть культи желудка по зажиму, наложенному со стороны малой кривизны. 8. Подготовленную петлю тощей кишки подводим к культе желудка так, чтобы приводящий конец ее соответствовал малой, а отводящий – большой кривизне желудка. Кишку фиксируют к задней стенке неушитой части культи желудка держалками так, чтобы линия будущего анастомоза пришлась на противобрыжеечный край кишки. 9. Между держалками накладывают задние серозно-мышечные швы с интервалом 0,5 см. Операционное поле обкладывают салфетками. Кишку рассекают. 10. На заднюю губу анастомоза накладывают сплошной обвивной кетгутовый шов Мультановского, этой же нитью переходят на переднюю губу анастомоза и ушивают ее сквозным непрерывным вворачивающим швом Шмидена. Поверх накладывают второй ряд серозно-мышечных швов. Контролируют проходимость анастомоза. 11. Чтобы предупредить забрасывание желудочного содержимого в приводящую петлю ее подшивают несколькими швами выше зоны анастомоза к культе желудка. Гастрэктомия – полное удаление желудка. Показания: рак кардиального отдела желудка или его верхней половины. 1. Верхнесрединная лапаротомия. 2. Мобилизируем желудок путем освобождения удаляемой его части от связок с одновременной перевязкой сосудов. 3. Начальный отдел 12-перстной кишки пересекают между зажимами, ушивают культю 12-перстной кишки. 4. Мобилизируем пищевод, отделяя пещевод от брюшины, лигируя сосуды, рассекая нервы. 5. Создаем эзофагоеюноанастомоз по типу «конец в бок» (по Гиляровичу, по Лагею) с анастомозом Брауна между приводящей и отводящей петлей кишки или по типу «конец в конец» (по Ласка-Цацаниди). Операции при прободной язве желудка. Способы хирургического лечения прободной язвы: а) ушивание перфоративного отверстия б) иссечение язвы в) иссечение язвы с ваготомией г) резекция желудка Ушивание прободной язвы. Показания: перфорация язвы у молодых пациентов, у лиц старческого возраста, у лиц с тяжелыми сочетанными заболеваниями Техника ушивания прободной язвы: 1. Верхнесрединная лапаротомия 2. Ревизия передней и задней стенки желудка и 12-перстной кишки 3. Ушивание язвы различными способами: а) на края отверстия в поперечном направлении к продольной оси желудка или 12-перстной кишки накладывают два ряда серозно-мышечных швов. Ко второму ряду швов можно подвести сальник на ножке. 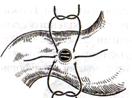 б) двухрядный шов: внутренний шов Матешука через все слои, наружный ряд – серозно-мышечные швы (накладываются за пределами инфильтрата) в) если у больного имеется опасность сужения выходной части желудка или 12-перстной кишки, рекомендуется операция Оппеля-Поликарпова: сальник на ножке вводят в перфоративное отверстие, прошив его двумя нитями; концы нитей продвигают через прободное отверстие и прошивают ими стенку желудка изнутри наружу; нити подтягивают, сальник погружают в просвет желудка и тампонируют прободного отверстие; нити завязывают, а по краям язвы сальник дополнительно прикрепляют «серозными» швами. 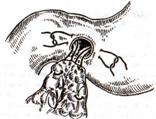 4. Тщательная ревизия брюшной полости, ее осушение, при угрозе развития перитонита – дренирование. 5. Установка назогастрального зонда, послойное зашивание раны брюшной полости. Осложнения: возможно сужение выходной части желудка; несостоятельность швов. Техника иссечения язвы: 1. Верхнесрединная лапаротомия 2. На желудок в проекции язвы накладывают две держалки. 3. Между держалками двумя полуовальными разрезами иссекают язву (целесообразнее иссекать в поперечном направлении, чтобы не допустить сужения желудка) 4. Рану желудка зашивают швами Матешука и серозно-мышечными швами в поперечном направлении. 5. Устанавливают назогастральный зонд, послойно зашивают рану брюшной полости. Осложнения: рак из зашитой язвы; стеноз выходной части желудка; повторная перфорация; рецидив язвы. Ваготомия. Дренирующие операции. Ваготомия – денервация зон желудка, секретирующих соляную кислоту, путем пересечения блуждающих нервов или их ветвей. Альтернатива резекции желудка при язвенной болезни. NB! Непременным дополнением к ваготомии является выполнение дренирующей желудок операции (гастроэнтеростомии или пилоропластики) с целью избежать возникновение гастростаза. Анатомия: правый и левый n.vagus идут в толще малого сальника под названием нерва Латерже, который заканчивается «гусиной лапкой» в области пилоруса. Нерв Латерже регулирует продукцию соляной кислоты. Показания к ваготомии: а. осложненные формы язвы 12-перстной кишки (!), но не желудка. б. рецидив ЯБ после проведенной резекции желудка в. доброкачественная опухоль, продуцирующая гастрин, который вызывает гиперпродукцию соляной кислоты (опухоль Золингера-Элисона). Виды ваготомий: 1. стволовая ваготомия – пересечение основных стволов блуждающих нервов и полная денервация желудка, а также других органов брюшной полости (печени, желчного пузыря, тонкой кишки, поджелудочной железы); в настоящее время может применяться только в экстренных условиях. Достоинство: угнетает продукцию соляной кислоты на 90%. Недостаток – нарушение иннервации всех органов ЖКТ. 2. селективная ваготомия – пересечение всей ветвей, идущих от блуждающих нервов к желудку, с сохранением печеночных и чревных ветвей + обязательные дренирующие операции Достоинство: угнетается продукция соляной кислоты, сохраняется иннервация других органов ЖКТ. Недостаток: нарушается моторная функция желудка. 3. проксимальная селективная ваготомия – пересечение ветвей от блуждающих нервов к желудку с сохранением ветвей к пилорической части и привратниковому сфинктеру (с сохранением «гусиной лапки» нерва Латерже) Достоинство: избирательно подавляется лишь продукция соляной кислоты без нарушения деятельности привратника и остальных органов ЖКТ. Дренирующие операции – проводятся обычно в комплексе с ваготомией и направлены на предупреждение стеноза привратника или на восстановление проходимости привратника в случае его рубцового стеноза: а) пилоропластика по Гейнеке-Микуличу – продольное рассечение антрального отдела желудка и начального отдела 12-перстной кишки по обе стороны от привратника на протяжении 3-4 см с последующим поперечным сшиванием образованной раны.  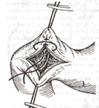 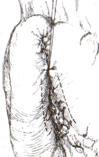 б) пилоропластика по Джаболею – применяется при наличии препятствия в пилороантральной зоне; мобилизация 12-перстной кишки по Кохеры (рассечение задней пластинки париетальной брюшины справа от нисходящей части 12-перстной кишки) и наложение гастродуоденоанастомоза по типу «бок в бок», обходя место препятствия  в) пилоропластика по Финнею – мобилизация 12-перстной кишки по Кохеру; рассечение антрального отдела желудка и начального отдела 12-перстной кишки сплошным разрезом длиной 4-6 см; швы на разрез накладывают по типу верхнего гастродуоденоанастомоза «бок в бок» (непрерывный кетгутовый шов взахлестку Мультановского на заднюю губу анастомоза, непрерывный вворачивающий шов Шмидена на переднюю губу анастомоза с поверхностным рядом серозно-мышечных швов Ламбера); образует более широкий выход из желудка, чем операция по Гейнеке-Микуличу. 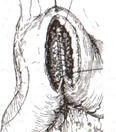  65. Операция кишечного свища. Кишечный свищ накладывается в начальном (проксимальном) отделе (еюностомия) или в дистальном отделе недалеко от илеоцекального клапана (илеостомия) тонкой кишки. а) еюностомия Показания: для искусственного питания больного при раковом поражении или химических ожогах желудка, исключающих наложение желудочного свища. Чаще накладывают трубчатый свищ, который не осложняется мацерацией кожи и не требует дополнительной операции для последующего закрытия. Техника еюностомии по Айзельсбергу—Витцелю: 1. Положение больного на спине, обезболивание местное или общее 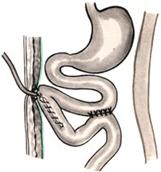 2. Верхнесрединная лапаротомия 3. Выводят расположенную на 40 см ниже plica duodenojejunalis петлю тощей кишки. К свободному краю кишки прикладывают резиновую трубку небольшого диаметра и вшивают узловыми швами или непрерывным кетгутовым серозно-мышечным швом на протяжении 5—7 см так, чтобы конец трубки, предназначенный для погружения в кишку, был направлен в сторону отводящего колена петли. 4. Погружной конец трубки несколько приподнимают и накладывают полукисетный шов, в центре которого рассекают стенку кишки на протяжении 0,5 см. Конец трубки погружают в просвет кишки и завязывают ранее наложенный кисетный шов. 5. Если на протяжении ушитой трубки просвет кишки сузился настолько, что может нарушиться проходимость кишки, то накладывают энтероэнтероанастомоз между приводящим и отводящим коленом кишки. б) илеостомия. Показания: для отведения газов и содержимого кишки при лечении перитонитов или кишечной непроходимости; иноперабельные опухоли дистальнее подвздошной кишки. Трубчатый свищ накладывается точно так же, как при еюностомии. Техника наложения губовидного свища: 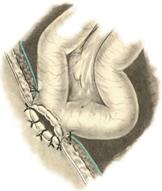 1. Косым разрезом в правой подвздошной области, так же как при аппендэктомии, послойно вскрывают брюшную полость. 2. Извлекают конечную петлю подвздошной кишки и стенку ее соответственно свободному краю вшивают в разрез париетальной брюшины узловыми швами на протяжении 6 см. Участок стенки кишки между швами должен быть шириной не менее 4 см. 3. В зависимости от состояния больного кишку вскрывают во время операции или через 1—3 дня, после того как образуются сращения между подшитой кишкой и париетальной брюшиной 4. После рассечения кишки стенку ее подшивают рядом узловых швов к коже 5. Впоследствии губовидный свищ закрывается оперативным путем. 66. Операция калового свища и противоестественный задний проход. Колостомия - создание наружного свища толстой кишки с целью ее разгрузки при динамической и механической непроходимости или неоперабельном раке толстой кишки. Наружные свищи: а) губовидные (обычно постоянные) - на сигмовидную или поперечную ободочную кишку 1. полные - выделяют все содержимое кишечника наружу 2. неполные - часть содержимого поступает в периферический отрезок кишки Вид губовидного свища определяется наличием шпоры – задней стенки кишки, выпавшей через просвет свища. В шпоре выделяют верхушку (направлена к просвету свища) и основание (направлено в сторону брюшной полости). В полных губовидных свищах шпора создает препятствие, разделяющее просвет кишки на две части. б) трубчатые (обычно временные) - на слепую кишку - канал между дефектом в стенке кишки и кожей, имеющий внутреннее и наружное устье. Наложение трубчатого свища на слепую кишку (цекостомия). 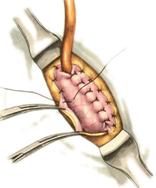 Показания: 1) предварительная операция перед операцией резекции сигмовидной кишки по поводу рака 2) дополнительная операция при резекции сигмовидной кишки по поводу острой непроходимости (разгрузочный свищ) Доступ: косой переменный доступ в правой подвздошно-паховой области (как при аппендэктомии) Техника: 1. Париетальная брюшина подшивается к кожным краям раны с целью профилактики инфицирования подкожной жировой клетчатки. 2. В рану выводят слепую кишку, по ходу свободной ленты накладывают кисетный серозно-мышечный шов диаметром до 1 см. 3. Вскрывают просвет кишки в центре кисетного шва и вводят туда трубку с боковыми отверстиями, кисетный шов затягивают, выступающую часть трубки укладывают на свободную ленту и ушивают поверх серозно-мышечными швами на протяжении 4-5 см 4. Цекопексия (подшивание стенки слепой кишки к париетальной брюшине) вокруг погруженной трубки. Послойное ушивание лапаротомной раны до трубки. 5. После того, как надобность в цекостоме отпадает, трубку удаляют, а свищ постепенно самостоятельно закрывается |
