Патологическая анатомия содержание, задачи, объекты и методы исследования. Патологическая анатомия
 Скачать 1.54 Mb. Скачать 1.54 Mb.
|
|
Парагрипп (от греч. рага - возле, около) - гриппоподобное острое инфекционное заболевание, вызываемое вирусами парагриппа; характеризуется преимущественным поражением дыхательных путей и умеренной интоксикацией. Распространен повсеместно, составляет около 20% от общего числа ОРВИ. В эпидемии гриппа нередко является сопутствующим заболеванием. Болеют люди разного возраста, но преимущественно дети. Этиология и патогенез. Возбудители парагриппа – пневмотропные РНК-содержащие вирусы типов1-4,относятся к семейству Paramyxoviridae. Вирусы имеют форму неправильных сфер диаметром 150-300 нм или длинных спиралей. Капсид вируса содержит фактор, вызывающий образование многоядерных клеточных симпластов. Вирусы парагриппа менее агрессивны по сравнению с вирусами гриппа. Патогенез парагриппа сходен с таковым при гриппе, однако интоксикация выражена меньше и течение заболевания более легкое. Парагрипп, вызванный вирусами типов 1 и 2, протекает как легкая форма гриппа, однако при этом часто возникают острый ларингит и отек гортани, осложняющиеся ложным крупом и асфиксией. Вирус парагриппа типа 3 ведет к поражению нижних дыхательных путей, а вирус типа 4 вызывает интоксикацию. Показана возможность размножения вируса парагриппа в клетках эпендимы и сосудистых сплетений головного мозга. Морфологическая характеристика: Изменения органов дыхания при парагриппе сходны с описываемыми при гриппе, но выражены в меньшей степени. Характерным является пролиферация эпителия трахеи и бронхов с появлением полиморфных клеток, имеющих одно или несколько пузырьковидных пикнотичных ядер. Такие клетки образуют подушкообразные разрастания. Такие же многоядерные клетки встречаются при поражении легких в серознодесквамативном экссудате. Интерстициальная клеточная реакция в легких выражена умеренно, а кровоизлияния редки. Возможно развитие менингоэнцефалита. Осложнения парагриппа наблюдаются при присоединении вторичной инфекции. Наиболее часто развиваются бронхопневмония, ангина, синуситы, отит, евстахеит. Смерть больных при неосложненном парагриппе может наступить от асфиксии, обусловленной ложным крупом, или вирусной пневмонии, при присоединении вторичной инфекции - от легочных осложнений. Парагрипп опасен для детей раннего возраста в связи с возможностью генерализации инфекции. 56. Хронические заболевания легких: классификация, этиология, патогенез, морфологическая характеристика, осложнения и причины смерти. К хроническим неспецифическим, заболеваниям легких (ХНЗЛ) относят хронический бронхит, бронхоэктазы, эмфизему легких, бронхиальную астму, хронический абсцесс, хроническую пневмонию, интерстициальные болезни легких, пневмофиброз (пневмоцирроз). Среди механизмов развития этих заболеваний выделяют бронхитогенный, пневмониогенный и пневмонитогенный. В основе бронхитогенного механизма ХНЗЛ лежит нарушение дренажной функции бронхов и бронхиальной проводимости. Заболевания, объединяемые этим механизмом, или хронические обструктивные заболевания легких, представлены хроническим бронхитом, бронхоэктазами (бронхоэктатической болезнью), бронхиальной астмой и эмфиземой легких (особенно хронической диффузной обструктивной). Пневмониогенный механизм ХНЗЛ связан с острой пневмонией и ее осложнениями. Он ведет к развитию группы хронических необструктивных заболеваний легких, в которую входят хронический абсцесс и хроническая пневмония. Пневмонитогенный механизм ХНЗЛ определяет развитие хронических интерстициальных заболеваний легких, представленных различными формами фиброзного (фиброзирующего) альвеолита, или пневмонита. В финале все три механизма ХНЗЛ ведут к развитию пневмосклероза (пневмоцирроза), вторичной легочной гипертензии, гипертрофии правого желудочка сердца и сердечно-легочной недостаточности. Хронический бронхит - хроническое воспаление бронхов, возникающее в результате затянувшегося острого бронхита (например, после перенесенной кори или гриппа) или же длительного воздействия на слизистую оболочку бронхов биологических, физических и химических факторов (возбудители инфекции, курение, охлаждение дыхательных путей, запыление и т.д.). Хронический бронхит инфекционной природы может вначале иметь локальный характер. Он развивается чаще в бронхах II, VI, VIII, IX и X сегментов, т.е. там, где чаще всего возникают очаги пневмонии и имеются неблагоприятные предпосылки для рассасывания экссудата. Локальные формы хронического бронхита становятся источником развития хронического диффузного бронхита, когда поражается все бронхиальное дерево. При этом стенка бронхов становится утолщенной, окружается прослойками соединительной ткани, иногда отмечается выраженная в степени деформация бронхов. При длительном течении бронхита могут возникать мешковидные или цилиндрические бронхоэктазы. Микроскопические изменения в бронхах при хроническом бронхите разнообразны. В одних случаях преобладают явления хронического слизистого или гнойного катара с нарастающей атрофией слизистой оболочки, кистозным превращением желез, метаплазией покровного призматического эпителия в многослойный плоский, увеличением числа бокаловидных клеток; в других - в стенке бронха и особенно в слизистой оболочке резко выражены клеточная воспалительная инфильтрация и разрастания грануляционной ткани, которая выбухает в просвет бронха в виде полипа - полипозный хронический бронхит. При созревании грануляционной и разрастании в стенке бронха соединительной ткани мышечный слой атрофируется и бронх подвергается деформации -деформирующий хронический бронхит. При хроническом бронхите нарушается дренажная функция бронхов, что ведет к задержке их содержимого в нижележащих отделах, закрытию просвета мелких бронхов и бронхиол и развитию бронхолегочных осложнений, таких как телектаз (активное спадение респираторного отдела легких вследствие обтурации или компрессии бронхов), обструктивная эмфизема, хроническая пневмония, пневмофиброз. 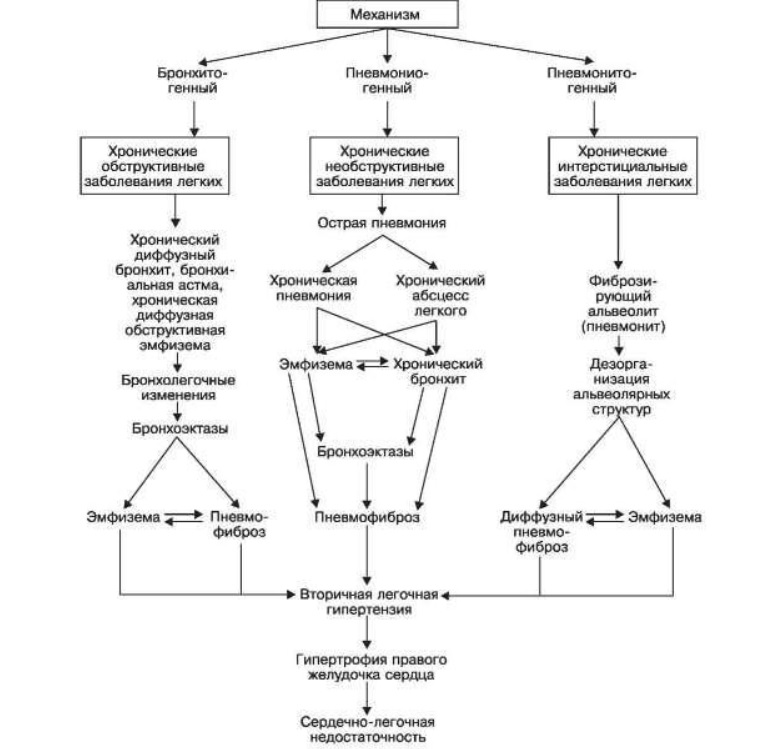 Бронхоэктазы - расширения бронхов в виде цилиндра или мешка, которые могут быть врожденными и приобретенными. Гистологическим признаком врожденных бронхоэктазов является беспорядочное расположение в их стенке структурных элементов бронха. Врожденные бронхоэктазы выявляются обычно при нагноении их содержимого. Приобретенные бронхоэктазы являются следствием хронического бронхита. Они появляются в очаге неразрешившейся пневмонии, в участках ателектаза (активного спадения респираторного отдела легких вследствие обтурации или компрессии бронхов) и коллапса (спадение респираторных структур легкого вследствие механического его сдавления со стороны плевральной полости). Внутрибронхиальное давление, повышающееся во время кашлевых толчков, воздействуя на измененную при хроническом воспалении бронхиальную стенку, ведет к ее выбуханию в сторону наименьшего сопротивления, просвет бронха расширяется и образует мешковидный бронхоэктаз. При диффузном расширении просвета бронха образуются цилиндрические бронхоэктазы. Они бывают обычно множественными, поверхность разреза легкого при этом имеет мелкоячеистый вид, такое легкое называют сотовым, так как оно напоминает пчелиные соты. Полость бронхоэктаза выстлана призматическим эпителием, но нередко многослойным плоским, возникшим в результате метаплазии. В стенке бронхоэктаза наблюдается хроническое воспаление, эластические и мышечные волокна на значительном протяжении разрушены и замещены соединительной тканью. В полости бронхоэктаза имеется гнойное содержимое. Прилежащая к бронхоэктазам легочная ткань резко изменяется, в ней возникают фокусы воспаления (абсцессы, участки организации экссудата), поля фиброза. В сосудах развивается склероз, что при множественных бронхоэктазах и неизбежно возникающей при хроническом бронхите обструктивнои эмфиземе ведет к гипертензии в малом круге кровообращения и гипертрофии правого желудочка сердца (легочное сердце). В связи с этим у больных появляется гипоксия с последующим нарушением трофики тканей. Характерно утолщение тканей ногтевых фаланг пальцев рук и ног: пальцы приобретают вид барабанных палочек. При длительном существовании бронхоэктазов может развиться амилоидоз. Весь комплекс легочных и внелегочных изменений при наличии бронхоэктазов называют бронхоэктатической болезнью. Эмфиземой легких (от греч.emphysao - вздуваю) называют заболевание, которое характеризуется избыточным содержанием воздуха в легких и увеличением их размеров. Различаются следующие виды эмфиземы: -хроническая диффузная обструктивная; -хроническая очаговая (перифокальная, рубцовая); -викарная (компенсаторная); -первичная (идиопатическая) панацинарная; -старческая (эмфизема у стариков); -межуточная. Хроническая диффузная обструктивная эмфизема легких. Этот вид эмфиземы встречается особенно часто. Этиология и патогенез. Развитие этого вида эмфиземы связано с предшествующими ей хроническим бронхитом и бронхиолитом и их последствиями - множественными бронхоэктазами, пневмосклерозом. Поражается эластический и коллагеновый каркас легкого в связи с активацией лейкоцитарных протеаз, эластазы и коллагеназы. Эти ферменты ведут к недостаточности эластических и коллагеновых волокон. В условиях несостоятельности стромы легкого (особенно эластической) включается так называемый клапанный (вентильный) механизм: слизистая пробка, образующаяся в просвете мелких бронхов и бронхиол при хроническом диффузном бронхите, при вдохе пропускает воздух в альвеолы, но не позволяет ему выйти при выдохе. Воздух накапливается в ацинусах, расширяет их полости, что и ведет к диффузной обструктивной эмфиземе. Патологическая анатомия. Легкие увеличены в размерах, прикрывают своими краями переднее средостение, вздутые, бледные, мягкие, не спадаются, режутся с хрустом. Из просвета бронхов, стенки которых утолщены, выдавливается слизисто-гнойный экссудат. Слизистая оболочка бронхов полнокровная, с воспалительным инфильтратом, большим числом бокаловидных клеток; отмечается неравномерная гипертрофия мышечного слоя, особенно в мелких бронхах. При преобладании изменений бронхиол расширяются проксимальные отделы ацинуса (респираторные бронхиолы1-гои 2-го порядков); такая эмфизема носит название центроацинарной. При наличии воспалительных изменений преимущественно в более крупных бронхах (например, внутридольковых) расширению подвергается весь ацинус; в таких случаях говорят о панацинарной эмфиземе. Растяжение стенок ацинуса ведет к растяжению и истончению эластических волокон, расширению альвеолярных ходов, изменению альвеолярных перегородок. Стенки альвеол истончаются и выпрямляются, межальвеолярные поры расширяются, капилляры запустевают. Проводящие воздух дыхательные бронхиолы расширяются, альвеолярные мешочки укорачиваются. Вследствие этого происходит резкое уменьшение площади газообмена, нарушается вентиляционная функция легких. Капиллярная сеть в респираторной части ацинусов редуцируется, что приводит к образованию альвеолярно-капиллярного блока. В межальвеолярных капиллярах разрастаются коллагеновые волокна, развивается интракапиллярный склероз. При этом наблюдается образование новых нетипично построенных капилляров, что имеет приспособительное значение. Таким образом, при хронической обструктивной эмфиземе в легких возникает гипертензия малого круга кровообращения, приводящая к гипертрофии правого сердца (легочное сердце). К легочной недостаточности присоединяется сердечная недостаточность, которая на определенном этапе развития болезни становится ведущей. Хроническая очаговая эмфизема. Эта эмфизема развивается вокруг старых туберкулезных очагов, постинфарктных рубцов, чаще в I-II сегментах. Поэтому ее называют перифокальной, или рубцовой. Хроническая очаговая эмфизема обычно панацинарная: в расширенных ацинусах наблюдается полное сглаживание стенок, образуются гладкостенные полости, которые ошибочно могут быть приняты при рентгеноскопии за туберкулезные каверны. При наличии нескольких полостей (пузырей) говорят о буллезной эмфиземе. Расположенные под плеврой пузыри могут прорываться в плевральную полость, развивается спонтанный пневмоторакс. Редукция капиллярного русла происходит на ограниченном участке легкого, поэтому при перифокальной эмфиземе не наблюдается гипертонии малого круга кровообращения. Викарная (компенсаторная) эмфизема одного легкого наблюдается после удаления части его или другого легкого. Этот вид эмфиземы сопровождается гипертрофией и гиперплазией структурных элементов оставшейся легочной ткани. Первичная (идиопатическая) панацинарная эмфизема встречается очень редко, этиология ее неизвестна. Морфологически она проявляется атрофией альвеолярной стенки, редукцией капиллярной стенки и выраженной гипертонией малого круга кровообращения. Старческая эмфизема рассматривается как обструктивная, но развивающаяся в связи с возрастной инволюцией легких. Поэтому ее правильнее называть эмфиземой у стариков. Межуточная эмфизема принципиально отличается от всех других видов. Она характеризуется поступлением воздуха в межуточную ткань легкого через разрывы альвеол у больных при усиленных кашлевых движениях. Пузырьки воздуха могут распространяться в ткань средостения и подкожную клетчатку шеи и лица (подкожная эмфизема). При надавливании на раздутые воздухом участки кожи слышен характерный хруст (крепитация). Бронхиальная астма (от греч.asthma - удушье) - заболевание, при котором наблюдаются приступы экспираторной одышки, вызванные аллергической реакцией в бронхиальном дереве с нарушением проходимости бронхов. Этиология, патогенез, классификация. Причина - главным образом экзогенные аллергены при несомненной роли наследственности. Среди причин, определяющих повторные приступы бронхиальной астмы, выделяют инфекционные заболевания, особенно верхних дыхательных путей, аллергические риносинуситопатии, воздействия внешней среды, воздействия веществ, взвешанных в воздухе (пыль комнатная и производственная, дым, различные запахи и др.), метеорологические(повышенная влажность атмосферного воздуха, туманы) и психогенные (психогенные раздражения) факторы, употребление ряда пищевых продуктов и лекарств. На основании лидирующего участия того или иного причинного фактора говорят об инфекционной, аллергической, профессиональной, психогенной (психологической), бронхиальной астме, обусловленной воздействием окружающей среды, и других ее формах. Однако главными формами бронхиальной астмы являются атопическая и инфекционно-аллергическая. Атопическая бронхиальная астма возникает при воздействии на организм через дыхательные пути аллергенов различного происхождения. Инфекционно-аллергическая бронхиальная астма наблюдается при воздействии аллергенов на больных с острыми или хроническими бронхолегочными заболеваниями, вызванными инфекционными агентами. Патогенез Аллергические реакции при бронхиальной астме связаны с клеточными антителами -реагинами (IgE). Приступ бронхиальной астмы развивается при связывании аллергена с фиксированными на клетках (лаброциты, базофилы и др.) антителами. Образующийся комплекс антиген - антитело приводит к освобождению биологически активных веществ (гистамин, серотонин, кинины, медленно реагирующая субстанция анафилаксии и др.), вызывающих в бронхах сосудисто-экссудативную реакцию, спазм мускулатуры, усиление секреции слизистой оболочкой бронхов слизи, что ведет к нарушению их проходимости. Патологическая анатомия. Изменения бронхов и легких при бронхиальной астме могут быть острыми, развивающимися в момент приступа, и хроническими, являющимися следствием повторных приступов и длительного течения болезни. В остром периоде (во время приступа) бронхиальной астмы в стенке бронхов наблюдается резкое полнокровие сосудов микроциркуляторного русла и повышение их проницаемости. Развиваются отек слизистой оболочки и подслизистого слоя, инфильтрация их лаброцитами, базофилами, эозинофилами, лимфоидными, плазматическими клетками. Базальная мембрана бронхов утолщается, набухает. Отмечается гиперсекреция слизи бокаловидными клетками и слизистыми железами. В просвете бронхов всех калибров скапливается слоистого вида слизистый секрет с примесью эозинофилов и клеток слущенного эпителия, обтурирующий просвет мелких бронхов. При иммуногистохимическом исследовании выявляется свечение IgE на поверхности клеток, инфильтрирующих слизистую оболочку бронхов, а также на базальной мембране слизистой оболочки. В результате аллергического воспаления создается функциональная и механическая обструкция дыхательных путей с нарушением дренажной функции бронхов и их проходимости. В легочной ткани развивается острая обструктивная эмфизема, появляются фокусы ателектаза, наступает дыхательная недостаточность, что может привести к смерти больного во время приступа бронхиальной астмы. При повторяющихся приступах бронхиальной астмы с течением времени в стенке бронхов развиваются диффузное хроническое воспаление, утолщение и гиалиноз базальной мембраны, склероз межальвеолярных перегородок, хроническая обструктивная эмфизема легких. Происходит запустевание капиллярного русла, появляется вторичная гипертония малого круга кровообращения, ведущая к гипертрофии правого сердца и в конечном итоге – к сердечно легочной недостаточности. Хронический абсцесс легкого обычно развивается из острого и локализуется чаще во II, VI, IX и X сегментах правого, реже левого легкого, т.е. в тех отделах легких, где обычно встречаются очаги острой бронхопневмонии и острые абсцессы. Строение стенки хронического абсцесса легкого не отличается от хронического абсцесса другой локализации. Рано в процесс вовлекаются лимфатические дренажи легкого. По ходу оттока лимфы от стенки хронического абсцесса к корню легкого появляются белесоватые прослойки соединительной ткани, что ведет к фиброзу и деформации ткани легкого. Хронический абсцесс является источником и бронхогенного распространения гнойного воспаления в легком. Хроническая пневмония характеризуется сочетанием многих патологических процессов в легких. Однако ведущим остается хронический воспалительный процесс в респираторных отделах. Ее клинические и морфологические проявления отличаются большим разнообразием. При хронической пневмонии участки карнификации и фиброза сочетаются с полостями хронических пневмониогенных абсцессов. Вдоль лимфатических сосудов в межлобулярных перегородках, в периваскулярной и перибронхиальной ткани развиваются хроническое воспаление и фиброз, что ведет к эмфиземе легочной ткани, которая поддерживается хроническим бронхитом (панбронхит, деформирующий перибронхит). В стенках мелких и более крупных сосудов появляются воспалительные и склеротические изменения, вплоть до облитерации просвета. Хроническая пневмония обычно возникает в пределах сегмента или доли в связи с бронхогенным распространением, в процесс вовлекаются одно легкое или оба легких. Одной из особенностей хронической пневмонии является необычная склонность к обострениям, что связано с ослаблением дренажной функции бронхов и недостаточностью лимфатических сосудов, наличием бронхоэктазов и очагов нагноения. Каждое обострение сопровождается появлением свежих очагов воспаления, увеличением размеров очагов поражения, усилением склеротических изменений, приводящих к пневмофиброзу с деформацией легочной ткани, обструктивной эмфиземе, редукции капиллярного русла не только в очаге поражения, но и далеко за его пределами. Интерстициальные болезни легких: Среди них основное значение имеет фиброзирующий (фиброзный) альвеолит - гетерогенная группа болезней легких, характеризующаяся первичным воспалительным процессом в межальвеолярном легочном интерстиции -пневмонитом - с развитием двустороннего диффузного пневмофиброза. Классификация. Выделяют три нозологические формы фиброзирующего альвеолита: 1) идиопатический фиброзирующий альвеолит, острые формы которого называют болезнью Хаммена-Рича; 2) экзогенный аллергический альвеолит; 3) токсический фиброзирующий альвеолит. Фиброзирующий альвеолит, служащий проявлением других заболеваний, прежде всего системных заболеваний соединительной ткани (ревматических болезней) и вирусного хронического активного гепатита, называют синдромом Хаммена-Рича. Идиопатический фиброзирующий альвеолит составляет 40-60 %всех диффузных фиброзов легких. Преобладают его хронические формы; болезнь Хаммена-Рича встречается значительно реже. Экзогенный аллергический альвеолит широко распространен среди лиц, занятых в сельском хозяйстве («легкое фермера»), птицеводстве («легкое птицевода») и животноводстве, а также текстильной и фармацевтической промышленности. Токсический фиброзирующий альвеолит участился у лиц, контактирующих с гербицидами, минеральными удобрениями, находящихся на лечении в онкологических и гематологических стационарах. Этиология. Причина возникновения идиопатического фиброзирующего альвеолита не установлена, предполагается вирусная его природа. Среди этиологических факторов экзогенного аллергического альвеолита велико значение ряда бактерий и грибов, пыли, содержащей антигены животного и растительного происхождения, медикаментозных препаратов. Развитие токсического фиброзирующего альвеолита связано главным образом с воздействием лекарственных средств, обладающих токсическим пневмотропным действием (алкилирующие цитостатические и иммуносупрессивные препараты, противоопухолевые антибиотики, противодиабетические препараты и др.). Патогенез. Основное значение в патогенезе фиброзирующего альвеолита имеют иммунопатологические процессы. Они представлены иммунокомплексным повреждением капилляров межальвеолярных перегородок и стромы легких, к которому присоединяется клеточный иммунный. При идиопатическом фиброзирующем альвеолите в повреждении легочного интерстиция не исключают значения аутоиммунизации и наследственной несостоятельности коллагена стромы легких. При токсическом фиброзирующем альвеолите иммунопатологический механизм повреждения может сочетаться с токсическим (непосредственное пневмотропное действие патогенного фактора). Патологическая анатомия. На основании изучения биоптатов легких установлены три стадии морфологических изменений легких при фиброзирующем альвеолите (пневмоните): 1) альвеолит (диффузный, или гранулематозный); 2) дезорганизация альвеолярных структур и пневмофиброз; 3) формирование сотового легкого. В стадию альвеолита, которая может существовать длительное время, происходит нарастающая диффузная инфильтрация интерстиция альвеол, альвеолярных ходов, стенок респираторных и терминальных бронхиол нейтрофилами, лимфоцитами, макрофагами, плазматическими клетками. В таких случаях говорят одиффузном альвеолите. Нередко процесс принимает не диффузный, а очаговый гранулематозный характер. Образуются макрофагальные гранулемы как в интерстиции, как и в стенке сосудов. Тогда говорят о гранулематозном альвеолите. Клеточная инфильтрация ведет к утолщению альвеолярного интерстиция, сдавлению капилляров, гипоксии. Стадия дезорганизации альвеолярных структур и пневмофиброза, как следует из ее названия, характеризуется глубоким повреждением альвеолярных структур - разрушением эндотелиальных и эпителиальных мембран, эластических волокон, а также усилением клеточной инфильтрации альвеолярного интерстиция, которая распространяется за его пределы и поражает сосуды и периваскулярную ткань. В интерстиции альвеол усиливается образование коллагеновых волокон, развивается диффузный пневмофиброз. В стадии формирования сотового легкого развиваются альвеолярно-капиллярный блок и панацинарная эмфизема, бронхиолоэктазы, на месте альвеол появляются кисты с фиброзно-измененными стенками. Как правило, развивается гипертензия в малом круге кровообращения. Гипертрофия правого сердца, которая появляется еще во второй стадии, усиливается, в финале развивается сердечно-легочная недостаточность. Пневмофиброз - сборное понятие, обозначающее разрастание в легком соединительной ткани. Пневмофиброз завершает разные процессы в легких. Он развивается в участках карнификации неразрешившейся пневмонии, по ходу оттока лимфы от очагов воспаления, вокруг лимфатических сосудов межлобулярных перегородок, в перибронхиальной и периваскулярной ткани, в исходе пневмонита и т.д. При пневмофиброзе в связи со склерозом сосудов, редукцией капиллярного русла появляется гипоксия легочной ткани. Она активирует коллагенообразовательную функцию фибробластов, что еще более способствует развитию пневмофиброза и затрудняет кровообращение в малом круге. Развивается гипертрофия правого желудочка сердца (легочное сердце), которая может завершиться сердечной декомпенсацией. При прогрессировании пневмофиброза, обострениях бронхита, развитии обструктивной очаговой или диффузной эмфиземы постепенно происходят перестройка легочной ткани (изменение структуры ацинуса, образование псевдожелезистых структур, склероз стенок бронхиол и сосудов, редукция капилляров), деформация ее с образованием кистевидных расширений альвеол и фиброзных полей на месте разрушенной ткани. При наличии фиброза, эмфиземы, деструкции, репарации, перестройки и деформации легких говорят о пневмоциррозе. |
