уп. Первичная медикосанитарная помощь
 Скачать 1.15 Mb. Скачать 1.15 Mb.
|
68. Понятие о лихорадке. Виды лихорадки (по высоте, длительности, характеру колебания температуры).Повышение температуры тела выше 37 °С называется лихорадкой. Температура тела повышается при инфекционных болезнях и некоторых состояниях, сопровождающихся нарушением деятельности терморегулирующего центра головного мозга. При болезнях, сопровождающихся лихорадкой, температура тела возрастает и затем падает до нормы. Лихорадка— активная защитно-приспособительная реакция организма в ответ на разнообразные патогенные раздражители: пирогенные вещества белковой природы — микроорганизмы, их токсины, сыворотки, вакцины, продукты распада собственных тканей организма при травмах, некрозе, ожогах, внутренних кровоизлияниях. Возникающая при этом лихорадка ведет к увеличению скорости обменных процессов и играет важную роль в мобилизации защитных сил организма. Виды лихорадки В зависимости от степени подъематемпературы различают: • субфебрильную лихорадку (37—38 °С); • умеренную, или фебрильную, лихорадку (38—39 °С); • высокую, или пиретическую, лихорадку (39—40 °С); • чрезмерную, или гиперпиретическую, лихорадку (выше 41 °С). 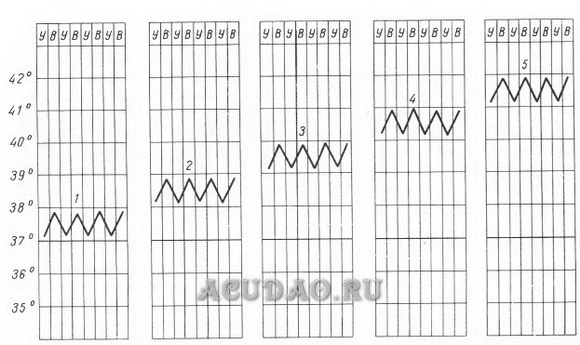 Рис 1. 1— субфебрильная (37—38° С); 2—умеренно повышенная (38—39° С); 3—высокая (39—40° С); 4—чрезмерно высокая (выше 40° С); 5— гиперпирегическая (выше 41—42° С). По длительности лихорадкиделятся на: мимолетную— от нескольких часов до 1 — 2 дней; острую— до 15 дней; подострую— до 45 дней; хроническую— свыше 45 дней. В зависимости от характера колебаний суточной температуры различают следующие виды лихорадки: постоянную— длительное повышение температуры с суточными колебаниями не более 1 °С; ремиттирующую (послабляющая)— длительная лихорадка с суточными колебаниями от 1 до 1,5 °С, без снижения до нормального уровня; гектическую (истощающая)— характеризуется значительными (на 3—5 °С) подъемами и быстрыми спадами температуры тела, повторяющимися 2—3 раза в сутки. Падение температуры тела происходит до нормальных и субнормальных величин — ниже 36 °С; извращенную— утренняя температура тела выше вечерней; волнообразную— более или менее длительные периоды постоянного повышения температуры чередуются с периодами нормальной температуры на протяжении нескольких дней; перемежающую (интермиттирующая) — чередование в течение дня периодов повышенной температуры тела с периодами нормальной или пониженной температуры. 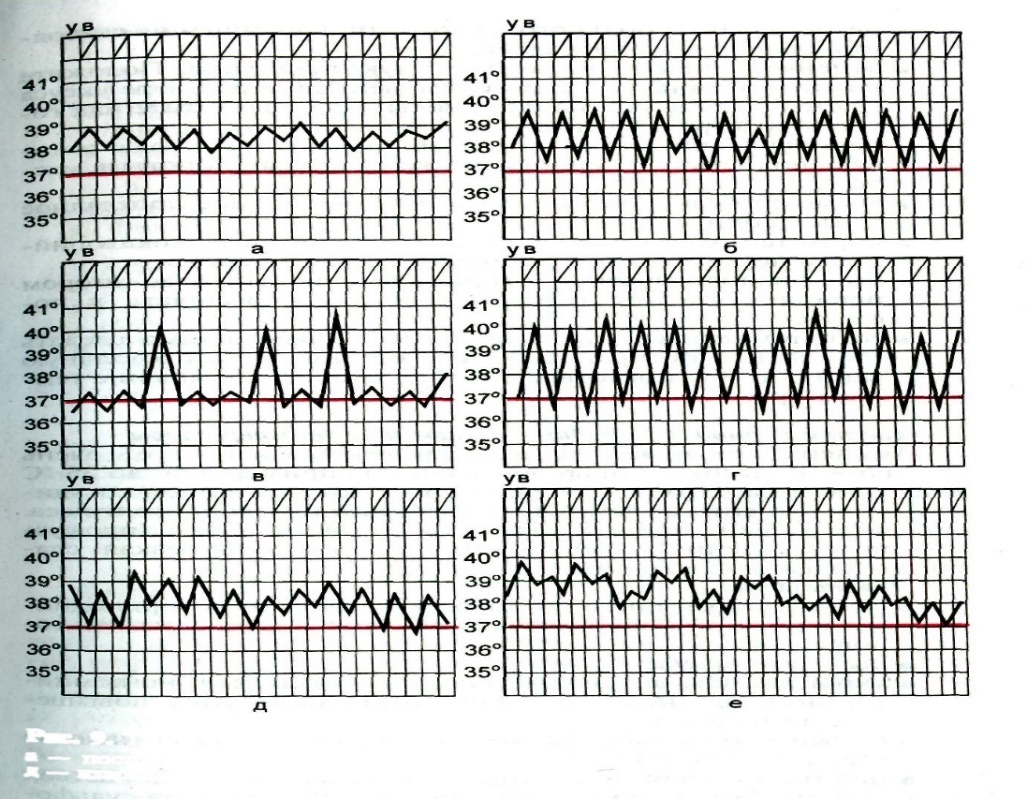 Рис.2. Типы температурных кривых при лихорадке. а — постоянная; б — послабляющая; в — перемежающая; г — гектическая; д — извращенная; е — неправильная. Первый период — подъем температуры Теплопродукция преобладает над теплоотдачей, которая резко снижается за счет сужения кровеносных сосудов кожи. Несмотря на подъем температуры тела, кожа становится холодной на ощупь, имеет вид "гусиной", больной жалуется на озноб и дрожь, головную боль, ломоту в теле, не может согреться. Действуйте: — уложите больного в постель; — укройте его теплым одеялом, к ногам положите грелки; — напоите больного горячим чаем. — не спешите "сбивать" повышенную температуру: до определенных границ она играет защитную, приспособительную роль, убивая патогенных возбудителей болезни. Второй период — стабилизация высокой температуры тела Может длиться от нескольких часов до нескольких дней. Сосуды кожи расширяются, теплоотдача увеличивается в соответствии с теплопродукцией, поэтому дальнейшее повышение температуры тела прекращается, и температура стабилизируется. Больной испытывает жар, его беспокоят головная боль, ломота в теле, сухость во рту, жажда, лицо гиперемировано, кожа становится красной, сухой и горячей. Иногда наблюдается спутанность сознания в виде галлюцинаций и бреда. Действуйте: постоянно наблюдайте за больным, оценивайте его поведение, внешний вид, состояние нервной системы. При нарастании температуры тела желательно установить индивидуальный пост; по назначению врача дать жаропонижающее в виде таблеток, свечей, микроклизм или инъекций; не оставляйте больного одного; при ухудшении состояния срочно вызовите врача; замените теплое одеяло на легкую простыню. Положите на лоб холодный компресс, смоченный в растворе уксуса (2 столовые ложки на 0,5 л воды) или разместите над головой пузырь со льдом; периодически протирайте слабым раствором соды ротовую полость, а трещины на губах — вазелиновым маслом; возможно чаще давайте витаминизированное прохладное питье (соки, морсы); кормите больного жидкой, полужидкой, высококалорийной и легкоусвояемой пищей 5—6 раз в сутки; все физиологические отправления больные во втором периоде тяжелой лихорадки должны совершать в постели. Третий период лихорадки — снижение температуры Температура может падать критически, т. е. очень быстро — с высоких цифр до низких, например, с 40 до 36 °С в течение часа. Это сопровождается резким падением сосудистого тонуса, снижением АД, появлением нитевидного пульса. Больной бледен, покрыт холодным, липким потом (профузное потоотделение); наблюдаются цианоз губ, резкая слабость. Кризис опасен развитием коллапса. Действуйте: создайте возвышенное положение больному: приподнимите ножной конец кровати, уберите подушку из-под головы; вызовите врача; укройте больного одним или двумя одеялами, но помните, что излишнее укутывание может привести к повышению температуры; согрейте больного, положите грелки к ногам, напоите горячим чаем или кофе; подготовьте для подкожного введения 1,0—10 % раствор кофеин-бензоната натрия или 2,0—10 % раствор сульфо-камфокаина; для внутривенного введения — мезатон, или норадреналин, или допамин; следите за АД в динамике; смените нательное и постельное белье. Литическое (постепенное) снижение температуры тела в течение нескольких дней не опасно для больного и не требует специальных мер. Этико-деонтологический аспект темы. Если у вас возникают сомнения в правдивости пациента в отношении его температуры, повторите измерение температуры в своем присутствии, ссылаясь на возможную неисправность термометра. Меры предосторожности. При работе с термометром медсестра может нечаянно его разбить. Пары ртути опасны для здоровья человека. Попросите пациентов выйти из помещения. Соберите ртуть и поместите ее в герметически закрытый сосуд, после чего вымойте руки. 70. Дыхание, типы дыхания. Виды отдышки. Методика подсчётов дыхательных движений. Дыхание — основная форма диссимиляции у человека, животных, растений и многих микроорганизмов. При дыхании богатые химической энергией вещества, принадлежащие организму, окисляются до бедных энергией конечных продуктов (диоксида углерода и воды), используя для этого молекулярный кислород. Внешнее дыхание - газообмен между организмом и окружающей средой, включающий поглощение кислорода и выделение углекислого газа, а также транспорт этих газов внутри организма. Типы дыхания: 1. Грудное дыхание. При нем наиболее активно работают мышцы грудной клетки. Внешние дыхательные движения сводятся к активным движениям стенок грудной клетки. Диафрагма малоподвижна. Живот при вдохе втянут. Разновидностью грудного дыхания является ключичное (клавикулярное), или верхне-грудное, дыхание, при котором очень энергично участвуют мышцы верхнего отдела грудной клетки, плечевого пояса и шеи. Это дыхание поверхностное, мышцы шеи напряжены, ограничены движения гортани и потому затруднено голосообразование. 2. Смешанное, грудобрюшное (косто-абдоминальное) дыхание. Активны мышцы грудной и брюшной полостей, а также диафрагма. 3. Брюшное или диафрагматическое дыхание. При этом типе дыхания активно сокращаются диафрагма и мышцы брюшной полости, в частности видимые нами мышцы брюшной стенки, при относительном покое стенок грудной клетки. Существует некоторое различие в дыхании у мужчин и женщин. Мужчинам присуще "низкое" дыхание, близкое к брюшному. А женщины дышат более "высоко", и их дыхание ближе к грудному типу. Виды отдышки: 1. инспираторной (одышка на вдохе), экспираторной (на выдохе) и смешанной (при затруднениях на вдохе и выдохе); 2. тахипноэ (учащение поверхностного дыхания) и брадипноэ (урежение дыхания); 3. физиологической - преходящей, обратимой интенсификацией дыхания (отдышка при физических нагрузках). Причины возникновения одышки в данном случае -она является адекватным приспособительным ответом на нагрузки, травмы или объективно низкий уровень содержания кислорода во вдыхаемом воздухе; 4. патологической (при нарушениях проходимости воздухоносных путей, вследствие вредных привычек, сердечно-сосудистой недостаточности, ожирения, заболеваний легких, системы кроветворения и пр.). В патологии одышка возникает в случае преобладания возбуждающих вдох влияний над угнетающими или повышения чувствительности к ним дыхательного центра. Чаще всего одышка возникает при физическом напряжении. Во время выполнения физической нагрузки в организме образуется большее количество углекислого газа и потребляется большее количество кислорода. Когда уровень кислорода в крови низкий или уровень углекислого газа — высокий, дыхательный центр в мозге стимулирует учащение дыхания. Если легкие и сердце не могут должным образом реагировать на импульсы дыхательного центра, даже небольшое физическое напряжение может вести к резкому увеличению частоты дыхания и одышке. При некоторых заболеваниях одышка возникает даже в покое. Одышка, связанная с болезнью легких (легочная), может явиться следствием рестриктивных или обструктивных факторов. При рестриктивной одышке работа органов дыхания увеличивается по одной из двух причин: если легкие повреждены, возрастает их жесткость; если имеется деформация стенки грудной клетки или утолщение плевры, то это ограничивает расширение легких во время дыхания. В результате объем воздуха в легких уменьшается, что обнаруживает исследование функции легких. Методика подсчета ЧДД: Цель: определить основные характеристики дыхания. Показания: заболевания органов дыхания, и сердечно – сосудистой системы. Противопоказания: нет. Оснащение: часы (секундомер), температурный лист или лист сестринского наблюдения, ручка бумага Алгоритм: 1.представиться пациенту, предупредить пациента, что будет проведено исследование пульса, получить согласие пациента на проведение процедуры 2. Вымыть и осушить руки 3. Попросить пациента или помочь ему удобно лечь (сесть) в постели, чтобы видеть верхнюю часть его грудной клетки и живота (эпигастральную область). 4. Взять пациента за руку так, как для исследования пульса, наблюдать за экскурсией грудной клетки или за движениями эпигастральной области живота пациента. Считать дыхательные движения за 1 минуту. Примечание: если не удается наблюдать экскурсию грудной клетки, то положить руки (пациента и свою) на грудную клетку (у женщин) или на эпигастральную область (у мужчин), имитируя исследование пульса (продолжая держать руку за запястье) 5. Зафиксировать результат на бумаге и перенести данные в лист сестринского наблюдения или температурный лист. 6. Вымыть и осушить руки. 71. Пульс. Места исследования. Характеристика пульса. Нормальные показатели. Оценка полученных результатов. Пульс— толчкообразные колебания стенок артерий, связанные с сердечными циклами. В более широком смысле под пульсом понимают любые изменения в сосудистой системе, связанные с деятельностью сердца, поэтому в клинике различают артериальный, венозный и капиллярный пульс. Места исследования пульса: • лучевая артерия; • бедренная артерия; • височная артерия; • подколенная артерия; • сонная артерия; • артерия тыла стопы. Характеристика пульса: В зависимости от частоты, различают пульс: умеренной частоты — 60-90 уд./мин; редкий (pulsus bradis) — менее 60 уд./мин; частый (pulsus tachis) — более 90 уд./мин. Ритмичность пульса — величина, характеризующая интервалы между, следующими друг за другом, пульсовыми волнами (ритмичный, аритмичный). Симметричность- совпадение пульсовых ударов на обеих раках по наполнению (симметричный, асимметричный) Наполнение- характеризует наполнение артерий кровью (слабый, нитевидный, полный) Напряжение- определяют по силе, с которой нужно прижать артерию, чтобы полностью прекратить её пульсовые колебания (умеренный, напряжённый, мягкий) 72. Измерение артериального давления аускультативным методом. Нормальные показатели. Оценка полученных результатов. Артериальное давление — это давление крови в крупных артериях человека. Показатели артериального давления: 1.Систолическое (верхнее) артериальное давление — это уровень давления крови в момент максимального сокращения сердца. 2.Диастолическое (нижнее) артериальное давление — это уровень давления крови в момент максимального расслабления сердца. В норме АД 100 -140 / 60-99 мм. рт.ст. зависит от возраста, от состояния артериальной стенки, от эмоционального состояния, заболевания сердечно – сосудистой системы. Разница между систолическим и диастолическим давлением образует пульсовое давление. В норме 30-40 мм. рт. ст. Артериальное давление обычно измеряют в плечевой артерии, в которой оно близко к давлению в аорте (можно измерять в бедренной, подколенной и других периферических артериях). Алгоритм измерения: 1.Установить доверительные отношения с пациентом, объяснить цель и ход манипуляции, получить его согласие. 2.Вымыть, осушить руки. 3.Приготовить все необходимое. 4.Усадить пациента к столу или придать удобное положение, лежа на спине. 5.Уложить руку пациента в разогнутом положении, ладонью вверх. 6.Подложить под локоть сжатую в кулак кисть его свободной руки или полотенце, свернутое в валик. 7.Освободить плечо пациента от рукава одежды. 8.Наложить манжету тонометра на обнаженное плечо на 2-3 см выше локтевого сгиба (на уровне сердца) так, чтобы между ней и плечом проходил 1-2 пальца. 9.Трубки манжеты направить вниз. 10.Проверить положение стрелки тонометра (должна совпадать с «0» отметкой), расположить его на уровне глаз. 11. Пропальпировать пульс в локтевой ямке на плечевой или лучевой артерии. 12.Приложить на место пульсации артерии фонендоскоп, слегка прижимая. 13.Закрыть вентиль на грушевидном баллоне тонометра. 14.Нагнетать в манжету воздух (сжимая грушевидный баллон), пока давление в манжете по показаниям манометра не превысит на 20-30 мм. рт. ст. тот уровень, при котором перестает определяться (выслушиваться) пульсация артерии. 15.Открыть вентиль грушевидного баллона и с постоянной скоростью 2-3 мм рт. ст выпускать воздух из манжеты, одновременно выслушивать фонендоскопом тоны (шумы) Короткова. 16.Отметить показания манометра в момент появления первых последовательных тонов – это соответствует величине систолического артериального давления. 17.Выпускать далее с той же скоростью воздух из манжеты, выслушивать ослабевающие тоны Короткова. 18.Отметить момент исчезновения (а не их приглушения) тонов Короткова – это соответствует величине диастолического артериального давления. 19.Выпускать воздух из манжеты, выслушивая тоны Короткова, до уровня давления в манжете равному «0». 20.Дать возможность пациенту отдохнуть 1-2 мин. 21.Измерить артериальное давление повторно. 22.Снять манжету, придать пациенту удобное положение (сидя или лежа). 23.Записать полученные данные в постовой температурный лист (дробью), сообщить их пациенту. 24.Вымыть, осушить руки. 73. Терминальные состояния. Признаки клинической и биологической смерти. Терминальное состояние-это конечная, но обратимая стадия угасание функций организма, предшествующее биологической смерти, когда комплекс защитно-компенсаторных механизмов оказывается недостаточным, чтобы устранить последствия действия патогенного фактора на организм. 1. Преагональное состояние характеризуется расстройством дыхания, пульс частый, чувствуется плохо, кожные покровы бледные. Сознание спутанное. Терминальная или агональная пауза бывает не всегда. Клинически она проявляется остановкой дыхания и преходящими периодами асистолии от 1–2 до 10–15 сек. 2. Агональное состояние; резкая бледность кожных покровов, дыхание аритмичное. Пульс не определяется. Зрачки расширены. 3. Клиническая смерть: дыхание отсутствует; пульс не определяется, кожные покровы бледные; зрачки расширены, не реагируют на свет. Преагональное и агональное состояния могут длиться от нескольких минут до нескольких часов (иногда они могут быть очень кратковременные, поэтому не всегда возможно их отследить). Клиническая смерть- терминальное состояние, наступающее после прекращения сердечной деятельности и дыхания и продолжающееся до наступления необратимых изменений в высших отделах центральной нервной системы. Обратимый этап умирания. Во время клинической смерти внешние признаки жизни (сознание, рефлексы, дыхание, сердечные сокращения) отсутствуют, есть цианоз кожи, но организм как целое еще не умер, в его тканях сохраняются энергетические субстраты и продолжаются метаболические процессы, поэтому при определенных воздействиях можно восстановить как исходный уровень, так и направленность метаболических процессов, а значит восстановить все функции организма. Мировая клиническая практика свидетельствует о том, что в обычных условиях продолжительность клинической смерти у человека не превышает 3-4 мин, максимум - 5-6 минут. Биологическая смерть - необратимое прекращение жизнедеятельности организма, являющееся неизбежной заключительной стадией его индивидуального существования. К абсолютным признакам биологической смерти относятся: Трупное охлаждение - процесс понижения температуры трупа до уровня температуры окружающей среды. Появление на коже трупных пятен. Они образуются в результате посмертного стекания крови в нижележащие отделы, переполнения и расширения сосудов кожи и пропитывания кровью окружающих сосуды тканей. Трупное окоченение - процесс посмертного уплотнения скелетных мышц и гладкой мускулатуры внутренних органов. Трупное разложение - процесс разрушения органов и тканей трупа под действием собственных протеолитических ферментов и ферментов, вырабатываемых микроорганизмами. 74. Условия прекращения реанимации. Констатация биологической смерти. Правила обращения с трупом. Реанимационные мероприятия прекращаются только при признании этих мер абсолютно бесперспективными или констатации биологической смерти, а именно: - при констатации смерти человека на основании смерти головного мозга, в том числе на фоне неэффективного применения полного комплекса мероприятий, направленных на поддержание жизни; - при неэффективности реанимационных мероприятий, направленных на восстановление жизненно важных функций в течение 30 минут. |
