ВОПЧИК. Предварительный диагноз, обосновать Патогенез План обследование
 Скачать 2.55 Mb. Скачать 2.55 Mb.
|
|
5 курс ВБ Задача №13 Больная 19 лет. Жалобы: высыпания на лице, подъем температуры тела, выпадения волос, слоистость и ломкость ногтей, общую слабость, утомляемость В анамнезе: Вышеуказанные жалобы в течение 3х мес. Начало данного заболевания связывает с перенесенной ОРВИ с высокой лихорадкой. На фоне сохраняющегося субфебрилитета девушка отдыхала на море, после отдыха появилось легкое покраснение щек, далее, сыпь стала более интенсивнее. Анамнез жизни: ребенок от 1 беременности, протекавшей без особенностей. 1 родов в срок. Вес при рождении 3200, рост 52см. Рос и развивался соответственно возрасту. Проф. прививки по календарю. Перенесенные заболевания: ветряная оспа в 5лет, частые простудные заболевания до 5 раз в год, ангины. Состоит на «Д» учете у ЛОР с диагнозом: «Хронический тонзиллит, компенсированная фора». Наследственность: не отягощена. Аллергоанамнез: не отягощен. Объективно: Состояние средней степени тяжести за счет кожного синдрома, умеренно выраженных симптомов интоксикации. Больная правильного телосложения, пониженного питания. Кожные покровы обычной окраски, обильные эритематозные высыпания на лице в области скуловых дуг и переносицы, единичные элементы сыпи на свободном крае ушной раковины. Имеет место гиперемия красной каймы губ в виде хейлита. Видимые слизистые розовые, чистые. В зеве чисто, небные миндалины гипертрофированы, выступают из под небных дужек. Периферические л/у: подчелюстные увеличены до 3 размера, не спаяны с окружающей тканью, безболезненны. Остальные группы л/у не увеличены, пальпация безболезненна. Визуально грудная клетка не деформирована. Перкуторно над легкими ясный легочный звук, аускультативно везикулярное дыхание, хрипов нет, ЧД 20 в мин. Перкуторно границы относительной сердечной тупости: левая +1,0 см кнаружи от левой среднеключичиной линии, правая по правому краю грудины, верхняя по 3 ребру. Аускультативно тоны сердца приглушены, умеренная тахикардия ЧСС 94 в мин. АД 90/60 мм рт ст. При пальпации живот мягкий, безболезненный. Печень, селезенка не увеличены. Со стороны костно-суставной системы: все группы суставов визуально не деформированы, пальпация безболезненна, активные и пассивные движения в полном объеме. При осмотре ногтевых пластинок: ногти бугристые, ломкие, слоятся. Мочеиспускание не нарушены, безболезненно. Стул регулярный 1р/д, оформленный. Вопросы: Сформулируйте клинический диагноз. Острая ревматическая Лихорадка, кардит, кольц.эритема, лихорадка. Большие критерии: · Кардит; · Полиартрит; · Хорея; · Кольцевидная эритема; · Подкожные ревматические узелки. Малые критерии: · Клинические: артралгия, лихорадка; · Лабораторные: увеличение СОЭ, повышение концентрации СРБ; · Удлинение интервала Р—R на ЭКГ, признаки митральной и/или аортальной регургитации при эхокардиографии; Патогенез: 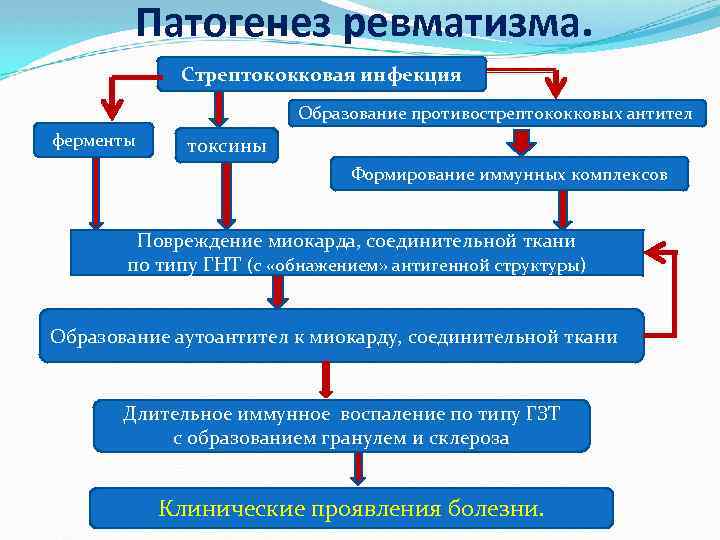 2.План обследования. Лабораторные исследование  Инструментальные исследования[1,-5,12,13]: · ЭКГ: уточнение характера нарушений сердечного ритма и проводимости (при сопутствующем миокардите); · Рентгенография органов грудной клетки: с диагностической целью. (Возможны признаки ревматического пневмонита) · ЭхоКГ: необходима для диагностики клапанной патологии сердца и выявления перикардита. При отсутствии вальвулита ревматическую природу миокардита или перикардита следует трактовать с большой осторожностью. · рентгенография суставов для дифференциальной диагностики с другими артритами. · компьютерная томография высокого разрешения при особых случаях, для выявления признаков ревматического пневмонита, тромбоэмболии в мелкие ветви легочной артерии. 4. Тактика ведения пациента. Профилактика. Реабилитация Диета 10. Санация миндалин. . Бензилпенициллина (В лактамный АБ) – в/м 1 млн ЕД, 4р/сут. 7-10 дн. Преднизолон внутрь 5 мг 1-2 р/сут Нпвс диклофенак Рекомендуются диспансеризация и врачебный осмотр 4р/год Рекомендуются наблюдение у врача общей практики, ревматолога, кардиохирурга. 5 курс ВБ Задача №14 Женщина 57 лет. Жалобы на боли в коленных суставах, которые усиливаются при ходьбе. В последние несколько дней боли усилились. В анамнезе: Боли периодически беспокоят в течение 2 лет, но резко усилились в последние несколько недель. Болезнь связывает с повышением массы тела, наступлением климакса. Объективно: рост 162 см и вес 76 кг, повышенного питания. Объективный статус: Состояние удовлетворительное. Положение активное. Кожные покровы обычные, чистые. Отечность в области коленных суставов. Ч.Д. 28 в мин. Тоны сердца ясные, ритмичные. Артериальное давление 120 /90мм.рт.ст., пульс 78 ударов в минуту. Живот правильной формы, участвует в акте дыхания, безболезненный при поверхностной пальпации. Симптом раздражения брюшины отрицательный. Размеры печени по Курлову –9х8х7 см край закруглен, поверхность гладкая, мягко-эластичной консистенции, безболезненная. Симптом поколачивания отрицателен с обеих сторон. Стул регулярный, оформленный. Мочеиспускание свободное. Физикальное обследование: коленные суставы и межфаланговые суставы незначительно увеличены в объеме, местная температура не повышена. При разгибании отмечается хруст (крепитация), подвижность суставов ограничена. Данные лабораторно-инструментального исследования: ОАК: эритроциты 4,3х1012л, гемоглобин 130 г/л, ЦП 0,9 лейкоциты 9х109/л, Сегментоядерные – 74%, Палочкоядерные-4, Эозинофилы –4%, Моноциты – 1%, Лимфоциты – 17%, СОЭ 15 мм/ч. Биохимический анализ крови: Мочевая кислота – 0,36 мкмоль/л ОАМ: количество 100,0 мл, удельный вес – 1022, цвет – светло - желтый, прозрачность – прозрачная белок – отр Микроскопия:лейкоциты – 2-3 в п/зр.эритроциты – 1-2 в п/з ураты- ++ Вопросы: 1.Сформулируйте клинический диагноз. Первичный Остеоартрит тип 1(постменопаузальный), полиатроз: МФС(узелки гебердена-дистальный и бушара-проксимальный), гонартроз. ФНС 1   Патогенез: После климакса-снижается уровень эстрогенов-эстрогены яв-я: активируют остеобласты подавляют активность остеокластов В основе патогенеза остеопороза лежит дисбаланс процессов ремоделирования костной ткани: избыточная резорбция и недостаточное образование костной ткани, что связано с нарушением системных и локальных механизмов регуляции ремоделирования костной ткани. 2.План обследования. Лабораторные исследования [ ОАК при наличии синовита ускорение СОЭ; РФ (для дифференциальной диагностики с ревматоидным артритом); Исследование синовиальной жидкости-помутнение, повышение вязкости Инструментальные исследования · Рентгенограмма пораженных суставов; · УЗИ суставов при наличии синовита; · МРТ коленных суставов для дифференциальной диагностики 4. Тактика ведения пациента. Профилактика. Реабилитация. Режим 2, своб., стол 15, диета, сниж массы тела Мед.терапия – НПВС диклофенак 75-200 мг, 1-3р/сут/// ГКС - бетаметазон ацетат в/с 4 мг/мл 1 раз Хондропротекторы-хондроитин сульфат 1000-1500 мг/сутки 2-3 приема применение образовательных программ для пациентов; · ЛФК с исключением статических нагрузок, лечебная физкультура; · снижение (коррекция) массы тела; · применение специальных приспособлений для суставов (фиксирующие повязки, наколенники, ортопедические стельки, ортезы, хождение с тросточкой); · физиотерапия (местное применение холода или тепла, ультразвуковая терапия) – при отсутствии противопоказаний; массаж. ПРОФИЛАТКИКА- контроль за массой тела · исключить тяжелые физические перегрузки (бытовые, спортивные, профессиональные). · ношение ортезов, наколенников. ДИСП.НАБЛ. 2Р/ГОД 5 курс ВБ Задача №15 Вы – врач общей практики врачебной амбулатории. На прием к Вам пришел пациент - мужчина 50 лет. Жалобы: на головные боли, тошноту, мелькание мушек перед глазами. В анамнезе: Ранее к врачам не обращался. АД не измерял. Данное ухудшение состояния в течение 3-х часов, принимал аспирин, цитрамон без эффекта. При измерении АД выявлено его повышение до 160/100 мм рт ст. Курит по 10-15 сигарет в день в течение 25 лет. Работает менеджером в банке. Работа связана с частыми психоэиоциальными перегрузками, не был в отпуске 3 года. Часто употребляет соленую пищу. Мать длительно страдает артериальной гипертензией. Объективно: рост 169 см и вес 99 кг, ИМТ - 32 . Беспокоен, в обстановке ориентирован. Гиперемия лица. Периферических отеков нет. ЧДД 20 в минуту. В легких везикулярное дыхание, хрипов нет. Границы сердца увеличены на 2-2,5 см. Тоны сердца слегка приглушены, ритм правильный. ЧСС - 96 уд/мин, напряжен. АД 160\100 мм рт ст. Печень не увеличена. Мочеиспускание свободное, безболезненное.Стул регулярный. ЭКГ: Ритм синусовый,78 ударов в минуту. Отклонение электрической оси сердца влево. Гипертрофия левого желудочка. Осмотр глазного дна: умеренный спазм артерий сетчатки, вены извитые. Вопросы: 1.Сформулируйте клинический диагноз. Артериальная гипертензия, 2 степени, очень высокий риск. Осложнение АГ: гипертоническая ретинопатия. Ожирение 1 степени. Патогенез 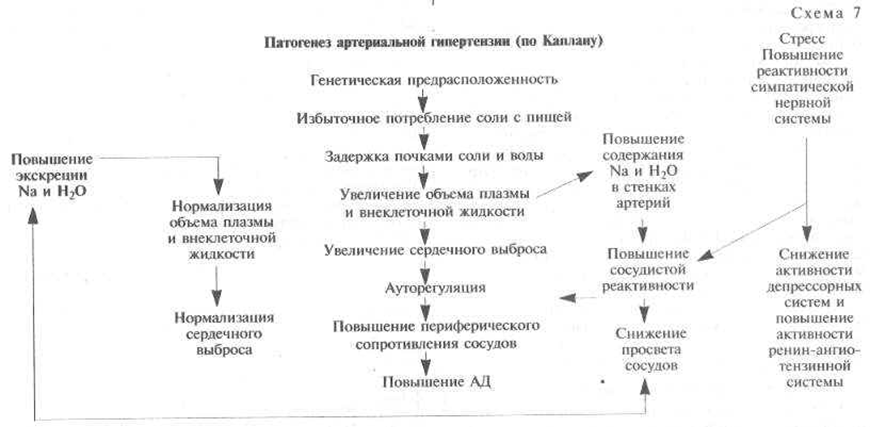 2.План обследования. - ЭКГ, ЭхоКГ , УЗИ органов брюшной полости. - ОАК, ОАМ, БХ крови – глюкоза, Гиперлипидемия обусловлена ожирением, является фактором риска ССЗ. гипертрофия ЛЖ, является следствием АГ. - консультация офтальмолога, - Уровень креатинина крови с обязательным определением СКФ (выявление почечной дисфункции на фоне первичной АГ) определение гликемии (гипергликемия натощак выше 7,0 ммоль/л по плазме в венозной крови, выше 11,1 ммоль/л – в любое время суток.), гликолизированного гемоглобина; биохимический анализ крови: электролиты; определение уровня адреналина и норадреналина во время приступа; определение свободных метанефринов плазмы (повышение уровня метанефрина плазмы крови до диагностических значений); определение фракционированных метанефринов суточной мочи (повышение экскреции метанефрина (в норме <320 мкг/сут), норметанефрина (в норме <390 мкг/сут) с мочой); Инструментальный УЗИ органов брюшной полости и забрюшинного пространства, УЗИ надпочечников; ЭКГ, ЭХО-КГ; Глазное дно; Неврологическое обследование; Топическая диагностика: КТ (при хромаффинных опухолях органов грудной клетки, брюшной полости и малого таза), МРТ (при параганглиомах головы и шеи, а также при противопоказаниях к лучевой нагрузке). 4. Тактика ведения пациента. Профилактика. Реабилитация. Необходимо назначить диету стол №10, с ограничением поваренной соли, жидкости. коррекция всех модифицируемых ФР (курение, дислипедемия, гипергликемия, ожирение) иАПФ – каптоприл – 12,5 – 50 мг, 2р/сут перорально статины – аторвастатин – 20-40 мг 1р/сут (устранение дислипидемии) трансквилизаторы-феназепам Задачи динамического наблюдения: контроль и коррекция факторов риска, достижение целевых уровней АД, ХЛНП, контроль показателей гликемического профиля, динамическая оценка состояния органов-мишеней. |
