С Н Попова Физ.реабилитация. Учебник для студентов высших учебных заведений
 Скачать 2.45 Mb. Скачать 2.45 Mb.
|
|
болезни желудка и двенадцатиперстной кишки Язвенная болезнь относится к числу наиболее распространенных заболеваний органов пищеварения. Заболевание отличается длительным течением, наклонностью к рецедивиро-ванию и обострению, что повышает степень экономического ущерба от этого заболевания. Язвенная болезнь желудка и двенадцатиперстной кишки — это хроническое, циклически протекающее, рецидивирующее заболевание, характеризующееся язвообразованием в гастродуоденальной зоне. Этипатогенез язвенной болезни достаточно сложен и до сего времени не существует единой позиции по этому вопросу. Вместе с тем установлено, что развитию язвенной болезни способствуют разнообразные поражения нервной системы (острые психотравмы, физическое и особенно умственное перенапряжение, различные нервные болезни). Следует также отметить значение гормонального фактора, в частности нарушение выработки пищеварительных гормонов (гастрина, секретина и др.), а также нарушение обмена гистамина и серото-нина, под влиянием которых возрастает активность кислот-но-пептического фактора. Определенное значение имеет и нарушение режима питания и состава пищи. В последние годы все большее место отводится и инфекционной (вирусной) природе этого заболевания. Определенную роль в развитии язвенной болезни играют также наследственные и конституциональные факторы. 331 Клинические проявления язвенной болезни весьма разнообразны. Основным ее симптомом является боль, чаще всего в подложечной области, при язве в двенадцатиперстной кишке боли локализуются обычно справа от средней линии живота. В зависимости от локализации язвы боли бывают ранние (0,5—1 ч после еды) и поздние (1,5—2 ч после еды). Порой возникают боли натощак, а также ночные боли. Довольно частыми клиническими симптомами при язвенной болезни является изжога, которая, как и боль, может иметь ритмический характер, довольно часто наблюдается кислая отрыжка и рвота также с кислым содержимым, как правило, после еды. В течение язвенной болезни выделяют четыре фазы: обострения, затухающего обострения, неполной ремиссии и полной ремиссии. Наиболее опасное осложнение язвенной болезни — прободение стенки желудка, сопровождающееся острой «кинжальной» болью в животе и признаками воспаления брюшины. При этом требуется немедленное оперативное вмешательство. В комплекс реабилитационных мер входят лекарства, двигательный режим, ЛФК и другие физические методы лечения, массаж, лечебное питание. ЛФК и массаж улучшают или нормализуют нервно-трофические процессы и обмен веществ, способствуя восстановлению секреторной, моторной, всасывательной и экскреторной функций пищеварительного канала. Занятия ЛФК на постельном режиме назначают при отсутствии противопоказаний (сильные боли, язвенное кровотечение). Обычно это совпадает со 2—4 днем после госпитализации. В задачи этого периода входят: содействие урегулированию процессов возбуждения и тор можения в коре головного мозга; улучшение окислительно-восстановительных процессов. противодействие запорам и застойным явлениям в кишеч нике; • улучшение функций кровообращения и дыхания. Период протекает около двух недель. В это время показа ны дыхательные упражнения статического характера, усили- 332 вающие процессы торможения в коре головного мозга. Выполняемые в исходном положении лежа на спине с расслаблением всех мышечных групп эти упражнения в состоянии привести больного в дремотное состояние, способствовать уменьшению болей, устранению диспептических расстройств, нормализации сна. Используются также простые гимнастические упражнения для малых и средних мышечных групп, с небольшим числом повторений в сочетании с дыхательными упражнениями и упражнениями в расслаблении, но противопоказаны упражнения, способствующие повышению внутри-брюшного давления. Продолжительность занятий 12—15 мин, темп выполнения упражнений медленный, интенсивность малая. Реабилитация второго периода назначается при переводе больного на палатный режим. К задачам первого периода добавляются задачи бытовой и трудовой реабилитации больного, восстановление правильной осанки при ходьбе, улучшение координации движений. Второй период занятий начинается при значительном улучшении состояния больного. Рекомендуются УГГ, ЛГ, массаж брюшной стенки. Упражнения выполняются в положении лежа, сидя, в упоре на коленях, стоя с постепенно возрастающим усилием для всех мышечных групп, по-прежнему исключая мышцы брюшного пресса (рис. 26). Наиболее приемлемым является положение лежа на спине: оно позволяет увеличивать подвижность диафрагмы, оказывает щадящее влияние на мышцы живота и способствует улучшению кровообращения в брюшной полости. Упражнения для мышц брюшного пресса больные выполняют без напряжения, с небольшим числом повторений. При замедленной эвакуаторной функции желудка в комплексы ЛГ следует побольше включать упражнения лежа на правом боку, при умеренной — на левом боку. В этот период больным рекомендуют также массаж, малоподвижные игры, ходьбу. Средняя продолжительность занятия при палатном режиме составляет 15—20 мин, темп выполнения упражнений медленный, интенсивность малая. Лечебная гимнастика проводится 1—2 раза в день. 333 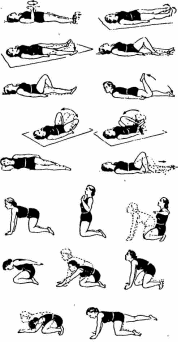 Рис. 26. Физические упражнения во втором периоде реабилитации при язвенной болезни желудка 334 Задачи третьего периода включают: общее укрепление и оздоровление организма больного; улучшение крово- и лимфообращения в брюшной полости; восстановление бытовых и трудовых навыков. В фазе неполной и полной ремиссии при отсутствии жалоб и общем хорошем состоянии больного назначается свободный режим. Используются упражнения для всех мышечных групп, упражнения с небольшим отягощением (до 1,5—2 кг), на координацию, подвижные и спортивные игры. Плотность занятия средняя, длительность увеличивается до 30 мин. В санаторно-курортных условиях объем и интенсивность занятий ЛФК увеличивается, показаны все средства и методы ЛФК. Рекомендуются УГГ в сочетании с закаливающими процедурами; групповые занятия ЛГ (ОРУ, ДУ, упражнения с предметами); дозированная ходьба, прогулки (до 4—5 км); спортивные и подвижные игры; лыжные прогулки; трудотерапия. Используется также лечебный массаж: сзади — сегментарный массаж в области спины от С4 до Д9 слева, спереди — в эпигастральной области, расположении реберных дуг. Массаж поначалу должен быть щадящим. Интенсивность массажа и продолжительность процедуры постепенно увеличивается от 8— 10 до 20—25 мин к концу лечения. 5.2. ФИЗИЧЕСКАЯ РЕАБИЛИТАЦИЯ ПРИ ДИСФУНКЦИЯХ КИШЕЧНИКА И ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ, ЭНТЕРОКОЛИТАХ И ОПУЩЕНИЯХ ОРГАНОВ БРЮШНОЙ ПОЛОСТИ 5  .2.1. Воспалительные заболевания .2.1. Воспалительные заболеванияЭнтериты — воспаление тонкого кишечника, при котором в патологический процесс одновременно часто вовлекается желудок (гастроэнтерит) или толстая кишка (энтероколит). Как правило, это заболевания инфекционного и вирусного происхождения, но иногда причинами также являются нарушения в 335 питании, различные интоксикации, алкоголизм, пищевая аллергия и т.д. У больных отмечаются боли, чаще тупого характера, тошнота, редко — рвота, диарея (понос), метеоризм, общее недомогание. В период обострения лечебная физкультура противопоказана. В подострый период занятия ЛГ должны носить щадящий характер, методика несколько схожа с методикой ЛФК при гастритах и язвенной болезни в первом и втором периодах. Следует учитывать то обстоятельство, что внутрикишечное давление существенно зависит от исходного положения пациента: наиболее благоприятны положения лежа на спине, на боку, коленно-локтевое. В этих положениях выполняются об-щеразвивающие упражнения в сочетании с дыхательными, темп выполнения упражнений сначала медленный, нагрузку последовательно увеличивают, вместе с этим подключают и упражнения в релаксации. Массаж проводится также по щадящей методике, массируется живот поглаживающими приемами по ходу часовой стрелки, в последующем — с легкими надавливаниями по ходу толстого кишечника, поочередно с поглаживаниями и потряхиваниями. 5 2.2. Дискинезии кишечника В основе их лежит нарушение моторной функции по гипо-моторному типу (атония кишечника) и гипермоторному типу. Дискинезия толстой кишки является следствием повышенного или пониженного раздражения нервнорецепторного аппарата кишечника, возникающего после перенесенных инфекционных желудочно-кишечных заболеваний и нарушения сбалансированного питания. Нарушения моторной функции толстой кишки характеризуются усилением и увеличением продолжительности ее тонических сокращений (спазм), сопровождающихся замедлением опорожнения содержимого кишки или атонией кишечника. Гипермоторный тип дискинезии кишечника характеризуется кишечными коликами (приступы болей в животе) вследствие спазма стенки кишечника. Дискинетический синдром может проявляться болями, нарушениями стула (поносы или запоры), при атонической фор- 336 ме самостоятельного стула может не быть в течение 1—2 недель. Могут также отмечаться метеоризм, распирание, урчание в животе, общая слабость и быстрая утомляемость. В целях лечения и реабилитации больных с заболеваниями кишечника существенное место занимает ЛФК, массаж и физиотерапевтические процедуры, направленные на активизацию крово- и лимфообращения в брюшной области, улучшение моторной функции кишечника, нормализацию нейро-гуморальной регуляции пищеварительной системы, поднятие тонуса и общее оздоровление организма. При атонии кишечника необходимо последовательно проводимое усиление тонуса кишечной мускулатуры в сочетании с упражнениями в расслаблении и дыхательными упражнениями в целях усиления перистальтики кишечника. Использование одних только активных упражнений может привести к угнетению перистальтики. Важна также смена исходных положений, из которых выполняются общеразвивающие упражнения, последовательное повышение нагрузки на брюшной пресс. При гипермоторном типе дискинезии занятия необходимо начинать с расслабляющего массажа, вначале с сегментарного (сегменты Д6—Д9 справа и Д10—Ди слева), затем — передней брюшной стенки легкими кругообразными вибрационными поглаживаниями. Затем переходят к физическим упражнениям, ограничивая упражнения для мышц брюшного пресса и нижних конечностей. Исходное положение — преимущественно лежа на спине с согнутыми ногами, стоя на четвереньках, полулежа с опущенными ногами. Темп выполнения упражнений медленный, затем средний. Обязательны паузы для отдыха (заполняемые дыхательными упражнениями и упражнениями в релаксации мышц). По мере устранения спастики занятия активизируются, используются упражнения с предметами, различные передвижения, малоподвижные игры. Из физиотерапевтических процедур широко назначают минеральные воды ректально в виде кишечных орошений и сифонных промываний кишечника, применяют также субакваль-ные ванны. Рекомендуются также ванны: радоновые, хвойные, минеральные температурой 36—37°С. При лечении спа- 337 стических колитов используются аппликации парафина и озокерита на область живота — 25—30 мин, на курс лечения — 10—12 процедур через день. 5.2.3. Дискинезии желчевыводящих путей Дискинезии желчевыводящих путей — функциональные нарушения тонуса и моторики желчного пузыря и желчных путей — составляют до 70% заболеваний желчевыделительной системы. Различают гипертонически-гиперкинетическую форму, характеризующуюся гипертоническим состоянием желчного пузыря и сфинктеров, и гипотонически-гипокинетическую, для которой характерно гипотоническое состояние желчного пузыря и сфинктера Одди. Для гиперкинетической формы характерны приступообразные боли (желчные колики) после сильных психоэмоциональных напряжений, физической перегрузки, нередко сопровождающиеся диспептическими явлениями (тошнота, рвота, нарушение стула), а также раздражительностью, головной болью, ухудшением общего состояния. Гипокинетическая дискинезия проявляется периодически возникающими болями и чувством распирания в правом подреберье, а также диспептическими явлениями. ЛФК, массаж и физические методы лечения и восстановления предусматривают воздействие на механизмы регуляции функций желчного пузыря, создание условий для оттока желчи, улучшения функции всей пищеварительной системы и общее укрепление организма. В занятиях ЛГ используется преимущественно положение лежа на правом боку, чтобы облегчить свободное перемещение желчи к шейке желчного пузыря и по пузырному протоку; положение на левом боку используется для облегчения тока желчи в двенадцатиперстную кишку. Методика занятий строится в зависимости от формы дискинезии, но при общих формах существенное место отводится дыхательным упражнениям. При гипокинетической форме нагрузка постепенно возрастает: от исходных положений лежа и сидя на четвереньках больные последовательно переходят к положениям сидя и стоя, начиная упражнения для мелких и средних мышечных групп и постепенно переходя к крупным 338 мышечным группам, в частности, к полумаховым движениям ногами и упражнениям для мышц брюшного пресса. При выполнении упражнений для туловища (наклоны, повороты) нужно следить за состоянием больного, так как возможны диспептические явления в виде тошноты и даже рвоты. Поэтому движения должны быть плавными, с постепенно возрастающей амплитудой, чередуясь с дыхательными упражнениями, в соотношении к общеразвивающим 1:2. Время занятий 25—35 мин. Помимо Л Г используются также малоподвижные игры и ходьба. При гиперкинетической форме дискинезии нагрузка носит более щадящий характер. Используется в основном положение на спине и боку, должны преобладать дыхательные упражнения и упражнения на расслабление мышц. Из общеразвиваю-щих упражнений должны исключаться упражнения для мышц живота и ограниченно — для крупных мышечных групп, необходимо также избегать статических напряжений мышц. Темп выполнения упражнений медленный, с постепенным переходом к среднему. Длительность занятий 20—30 мин. Массаж при заболеваниях желчного пузыря проводится в течение 15 мин в следующей последовательности: спина, правая половина грудной клетки, верхняя половина живота, при дискинезии — воротниковая зона. Используемые приемы: поглаживание, растирание, разминание; поколачивания и рубле-ния противопоказаны. Из физических факторов наибольшее применение находят различные ванны: радоновые, хвойные, минеральные. Эффективно назначение электрофореза, гальванического воротника, ультразвука. Рекомендуется также прием внутрь минеральной воды малой и средней минерализации («Ессентуки № 4», «Сла-вяновская», «Смирновская», «Нарзан» и др.). 5.2.4. Физическая реабилитация при опущении органов брюшной полости Гастроптоз — опущение желудка, энтероптоз — опущение кишечника. Общее название, соответствующее опущению органов брюшной полости, — спланхоптоз. Они могут быть врожденного характера и обусловлены конституциональной астени- 339 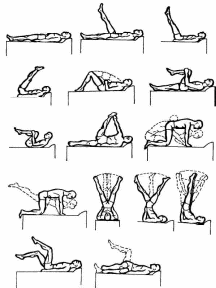 ей. Приобретенные опущения возникают вследствие ослабления и растяжения связочного аппарата и мышц брюшного пресса. Этому может способствовать значительная потеря массы тела, множественные роды у женщин, а также удаление крупных опухолей брюшной полости. Предрасполагают к подобным состояниям астеническое телосложение, сидячий образ жизни, длительная работа с поднятием тяжестей, и др. В результате ослабления мышц, окружающих брюшную полость и тазовое дно, нарушается их поддерживающая функция: желудок, кишечник и тазовые органы смещаются вниз, а связки, удерживающие их, растягиваются. Симптомы: неприятное ощущение после еды, чувство тяжести, боли, отрыжка, порой головокружение, сердцебиение, общая слабость. Лечебно-реабилитационные мероприятия состоят из соблюдения диеты, ношения специального бандажа, лечебной физкультуры, которая является ведущим методом лечения, и массажа. Под влиянием целенаправленной физической тренировки укрепляется мышечный корсет, что позволяет удерживать и поддерживать органы брюшной полости. Наиболее благоприятное исходное положение — лежа на спине на кушетке с поднятым ножным концом или лежа на спине с подложенной под таз подушкой или одеялом. Применяются также положения лежа на животе, лежа на боку, упор стоя на коленях. Положение стоя применяется после укрепления мышц живота и тазового дна (рис. 27, 28). Для укрепления этих мышц используются специальные упражнения в поворотах туловища, отведении, приведении и вращении бедер, втягивание заднего прохода, ходьба «скрестным» шагом. Число повторений постепенно увеличивают с 4—6 раз до 14—16 раз, темп выполнения медленный до среднего. В целом подход к дозировке и подбору упражнений — индивидуальный, в зависимости от силы мышц больного. Все эти упражнения сочетаются с общеразвивающими и дыхательными, используются также упражнения на координацию, воспитание правильной осанки. Исключаются упражнения, способные вызвать смещение органов брюшной полости вниз (силовые упражнения, резкие наклоны туловища, прыжки, подскоки, все упражнения, способствующие увеличению внутри- 340 Рис. 27. Упражнения, рекомендованные при спланхоптозе в первом и втором периодах реабилитации брюшного давления). Продолжительность занятий в первые 1— 3 недели — 10—15 мин 1 раз в день, в последующие месяцы — по 15 мин 2—3 раза в день. Наряду с гимнастикой рекомендуется массаж живота и са- 341 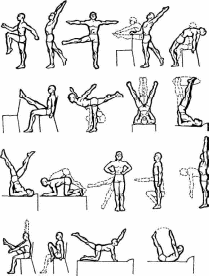 Рис. 28. Упражнения, рекомендованные при спланхоптозе в третьем периоде реабилитации момассаж. Живот массируют приемами поглаживания и легкого растирания по ходу часовой стрелки. Также массируют спину, растирая кулаками грудной и пояснично-крестцовый отделы спины. 342 5.3. ФИЗИЧЕСКАЯ РЕАБИЛИТАЦИЯ ПРИ РАССТРОЙСТВАХ ОБМЕНА ВЕЩЕСТВ Названные расстройства развиваются при нарушении функции желез внутренней секреции, нервной системы, неправильном питании, интоксикации организма и вследствие других причин. Существенное место в патогенезе расстройства обмена веществ занимает также и повреждение ферментативной системы организма. Активная физическая деятельность, регулярные занятия физической культурой и спортом играют важную роль в поддержании нормального обмена веществ. Лечебное влияние физических упражнений при нарушении обмена веществ осуществляется в основном по механизму трофического действия. Физические упражнения оказывают общетонизирующее влияние на организм и нормализующее воздействие на нервную и эндокринную регуляцию всех трофических процессов, способствуют восстановлению нормальных моторно-висцеральных рефлексов, что приводит к нормализации нарушенной функции. Физические упражнения, тонизируя ЦНС, повышают и активность желез внутренней секреции, активность ферментативных систем организма. Специально подбирая физические упражнения, можно воздействовать преимущественно на жировой, углеводный или белковый обмен. Так, длительно выполняемые упражнения «на выносливость» увеличивают энерготраты организма за счет сгорания углеводов и жиров; силовые упражнения влияют на белковый обмен и способствуют восстановлению структур тканей, в частности при дистрофиях, вызванных нарушением питания и адинамией. Специфическое лечебное действие физических упражнений может проявляться и по механизму формирования компенсаций. Например, при сахарном диабете снижается синтез гликогена в печени, под влиянием же мышечной деятельности увеличивается образование гликогена в мышцах и снижается содержание сахара в крови. 5.3.1. Физическая реабилитация при ожирении Ожирение — группа болезней и патологических состояний, характеризующиеся избыточным отложением жира в подкож- 343 ной жировой клетчатке и других тканях и органах, обусловленное метаболическими нарушениями, и сопровождающиеся изменениями функционального состояния различных органов и систем. По данным ВОЗ, в мире страдают ожирением 25—30% взрослых и 12—20% детей. Болезни ожирения занимают ведущее место в структуре общей заболеваемости и инвалидности. Классификация и степени различных видов ожирения. В настоящее время наиболее распространена классификация по Д.Я. Шурыгину, учитывающая полиэтиологичность ожирения: формы первичного ожирения: а) алиментарно-конститу циональная; б) нейроэндокринные: гипоталамо-гипофизарная; адипозо-генитальная-дистрофия (у детей и подростков); формы вторичного (симптоматического) ожирения: це ребральная, эндокринная. По характеру течения ожирение делится на прогрессирующее, медленно прогрессирующее, стойкое и регрессирующее. Выделяют также 4 степени ожирения: I степень — превышение должной массы до 29%, П степень — 30—49%, Ш степень — 50—100%, IV степень — выше 100% массы тела. Этиология и патогенез. Многочисленные этиологические факторы можно разделить на экзогенные (переедание, снижение двигательной активности) и эндогенные (генетические, органические поражения ЦНС, гипоталамо-гипофизарной области). В настоящее время установлено, что регуляция отложения и мобилизации жира в жировых депо осуществляется сложным нейрогуморальным (гормональным) механизмом, в котором принимают участие кора головного мозга, подкорковые образования, симпатическая и парасимпатическая нервные системы и железы внутренней секреции. На жировой обмен оказывают выраженное влияние стрессовые факторы (психическая травма) и интоксикация ЦНС. Регуляция поступления пищи осуществляется пищевым центром, локализованным в гипоталамусе. Поражения гипоталамуса воспалительного и травматического характера приводят к повышению возбудимости пищевого центра, повышенному аппетиту и развитию ожирения. В патогенезе ожирения определенная роль принадлежит и гипофизу. Говоря о развитии ожирения, нельзя недооценивать значение гормональных факторов, поскольку процессы мобилизации отложения жира 344 тесным образом связаны с функциональной активностью большинства желез внутренней секреции. Сниженная двигательная активность естественно ведет к снижению энерготрат и неокислившиеся жиры в большинстве случаев откладываются в жировых депо, что ведет к тучности. Ожирение является серьезным заболеванием, нуждающимся в специальном лечении, оно может существенно влиять на все важнейшие органы и системы, являясь фактором риска развития сердечно-сосудистых заболеваний (ИБС, атеросклероз, гипертоническая болезнь), например, сердечной недостаточности. Кроме того, существует зависимость между степенью ожирения и выраженностью дыхательной недостаточности. Высокое стояние диафрагмы у лиц с ожирением уменьшает ее экскурсию и способствует развитию воспалительных процессов (бронхит, пневмония, ринит, трахеит) в бронхолегочной системе. Выявляются заболевания желудочно-кишечного тракта (хронический холецистит, желчнокаменная болезнь, хронический колит). Печень у таких больных обычно увеличена вследствие жировой инфильтрации и застоя. Из-за ожирения возрастает статическая нагрузка на опорно-двигательный аппарат (су-ставы нижних конечностей, позвоночник), возникают артрозы Коленных и тазобедренных суставов, плоскостопие, грыжи Межпозвоночного диска (остеохондроз). Развивается диабет, возникают нарушения менструального цикла, аменорея, бесплодие, подагра. Ожирение может лежать в основе функциональных нарушений деятельности нервной системы (ослабление памяти, головокружения, головные боли, сонливость днем и бессонница ночью). Возможно возникновение депрессивного состояния: жалобы на плохое самочувствие, переменчивость в настроении, вялость, сонливость, одышка, боли в области сердца, отеки и т.п. При лечении и реабилитации больных с ожирением применяется комплекс методов, важнейшими среди которых являются физические упражнения и диета, направленный на выполнение следующих задач: улучшение и нормализацию обмена веществ, в частно сти, жирового обмена; уменьшение избыточной массы тела; 345 в  осстановление адаптации организма к физическим на- осстановление адаптации организма к физическим на-грузкам; нормализация функций сердечно-сосудистой, дыхатель- ' ной, пищеварительной и других систем организма, стра- , дающих при ожирении; улучшение и нормализация двигательной сферы боль ного; — повышение неспецифической сопротивляемости. Важное место в лечении и реабилитации при ожирении за-; нимает рациональное питание с ограничением жиров и углеводов. Количество жира в суточном рационе снижают до 0,7— 0,8 г/кг, при этом должны присутствовать растительные жиры (1,3—1,4 г/кг), резко ограничивают количество углеводов — до ' 2,5—2,7 г/кг (суточная норма 5,2—5,6 г/кг), прежде всего за счет исключения сахара, хлеба, кондитерских изделий, сладких напитков и др. Количество белков в пище остается нормальным — 1,3—1,4 г/кг или немного выше, что предупреждает потери тканевого белка, повышает энерготраты за счет усвоения белков, создает чувство сытости. В рационе питания кроме того нужно предусмотреть: ограничение в суточном приеме свободной жидкости до 1— 1,2 л, что усиливает распад жира как источника «внутрен- -, ней» воды; - ] ограничение количества поваренной соли до 5—8 г в день. Пищу готовят почти без соли, добавляя ее во время еды, исключают соленые продукты; исключение алкогольных напитков, которые ослабляют самоконтроль за потреблением пищи и сами являются ис точником энергии; исключение возбуждающих аппетит блюд и продуктов: пряностей, крепких бульонов и соусов; режим 5—6 разового (дробного) питания с добавлением к рациону между основными приемами пищи овощей и фрук тов; употребление в питании продуктов (чернослив, курага, свек ла), способствующих нормальному опорожнению кишеч- ника, с этой целью хороши самомассаж живота, ползание на четвереньках. Необходимым условием успешного лечения, а тем более восстановления больных ожирением является правильный режим двигательной 'активности. Метод ЛФК является патоге-нически обоснованным, а потому важным и неотъемлемым элементом комплексной реабилитации больных ожирением. При выборе физических упражнений, определении скорости и интенсивности их выполнения следует учитывать, что упражнения на выносливость (длительные умеренные нагрузки) способствуют расходу большого количества углеводов, выходу из депо нейтральных жиров, их расщеплению и преобразованию. ЛФК назначается во всех доступных формах, подбор их должен соответствовать возрастным и индивидуальным особенностям больных, обеспечивая повышенные энерготраты. Целесообразно использование физической нагрузки средней интенсивности, способствующей усиленному расходу углеводов и активизации энергетического обеспечения за счет расщепления жиров. Занятия лечебной физкультурой проводятся в виде макроциклов, которые подразделяются на два периода: вводный, или подготовительный, и основной. Во вводном (подготовительном) периоде основная задача — преодолеть сниженную адаптацию к физической нагрузке, восстановить обычно отстающие от возрастных нормативов двигательные навыки и физическую работоспособность, добиться желания активно и систематически заниматься физкультурой. С этой целью применяются следующие формы ЛФК: лечебная гимнастика (с вовлечением крупных мышечных групп), дозированная ходьба в сочетании с дыхательными упражнениями, самомассаж. Основной период предназначен для решения всех остальных задач лечения и восстановления. Помимо ЛГ, УГГ больным рекомендуют дозированную ходьбу и бег, прогулки, спортивные игры, активное использование тренажеров. В последующем физические упражнения направлены на то, чтобы поддержать достигнутые результаты реабилитации; применяются бег, гребля, плавание, велосипед, зимой — ходьба на лыжах. Одним из важных факторов профилактики и лечения ожирения является правильное 346 347 дыхание: чтобы жиры освободили заключенную в них эне р гию, они должны подвергнуться окислению. Занятия должны быть длительными (45—60 мин и более), движения выполняются с большой амплитудой, в работу вовлекаются крупные мышечные группы, используются махи, круговые движения в крупных суставах, упражнения для туловища (наклоны, повороты, вращения), упражнения с предметами. Большой удельный вес в занятиях лиц с избыточным весом должны занимать циклические упражнения, в частности ходьба и бег. При этом необходимо учитывать следующее. Занятия ходьбой и бегом могут быть рекомендованы боль ным с III степенью ожирения очень осторожно, так как из лишняя статическая нагрузка может привести к нарушени ям в опорно-двигательном аппарате, в этом случае боль ным можно рекомендовать занятия на гребном и велотре- нажере, плавание. Допуск к занятиям, особенно бегом, осуществляет врач при удовлетворительном функциональном состоянии занима ющихся, в процессе занятий необходим систематический медико-педагогический контроль. |
