|
|
Лис - Пропедевтика внутренних болезней (1). Учебное пособие для студентов лечебного, педиатрического, медикопсихологического факультетов допущено Министерством образования
Лабораторные данные Уже через несколько часов после развития ИМ в крови повышается число лейкоцитов и сохраняется 3-7 дней главным образом за счет нейтрофилов (сдвиг лейкоцитарной формулы влево). Для первых дней болезни характерно уменьшение числа эозинофилов вплоть до анэозинофилии. СОЭ в первые дни остается нормальным и начинает увеличиваться через 1-2 дня, после повышения температуры и увеличения числа лейкоцитов. К концу недели лейкоцитоз уменьшается, а СОЭ увеличивается ("симптом ножниц"). Максимальная СОЭ наблюдается обычно между 8-м и 12-м днем болезни, в дальнейшем постепенно уменьшается и через 3-4 недели возвращается к норме.
Ценнейший метод лабораторной диагностики ИМ – исследование активности ферментов сыворотки крови. Ранним и информативным в диагностиком отношении является определение тропонина-Т. Он появляется через 6-8 часов, достигает максимума через 24-36 часов и сохраняется повышенным 10-14 дней.
Повышается активность креатинфосфокиназы (КФК), особенно ее изофермента - МВ. Оно отмечается уже через 6-8 часов от начала ИМ и нормализуется на 2-3 сутки. Повышаются аминотрансферазы (особенно АСТ и в меньшей степени АЛТ). У АСТ начальное повышение отмечается через 8-12 часов, максимальный подъем на 2-е сутки и нормализуется к 3-7 дню. Активность лактатдегидрогеназы (особенно первого изофермента - ЛДГ1) повышается через 24-48 часов от начала заболевания, максимальное повышение к 3-5 дню и нормализуется к 8-15 дню. Увеличивается также в сыворотке крови содержание сиаловых кислот и С-реактивного белка, которые удерживаются на повышенных цифрах до 2-х недель.
Широко используется для диагностики ИМ определение миоглобина в крови, который в норме не превышает 85 нг/мл. Важное преимущество этого теста - его ранее появление: в среднем на 2-3 часа раньше, чем повышение активности самого "раннего" из ферментов – КФК-МВ.
Из других дополнительных методов диагностики наибольшую "разрешающую" способность имеют радиоизотопные методы исследования, в частности, сцинтиграфия с технецием и талием. Он позволяет диагностировать ИМ там, где другие методы бессильны.
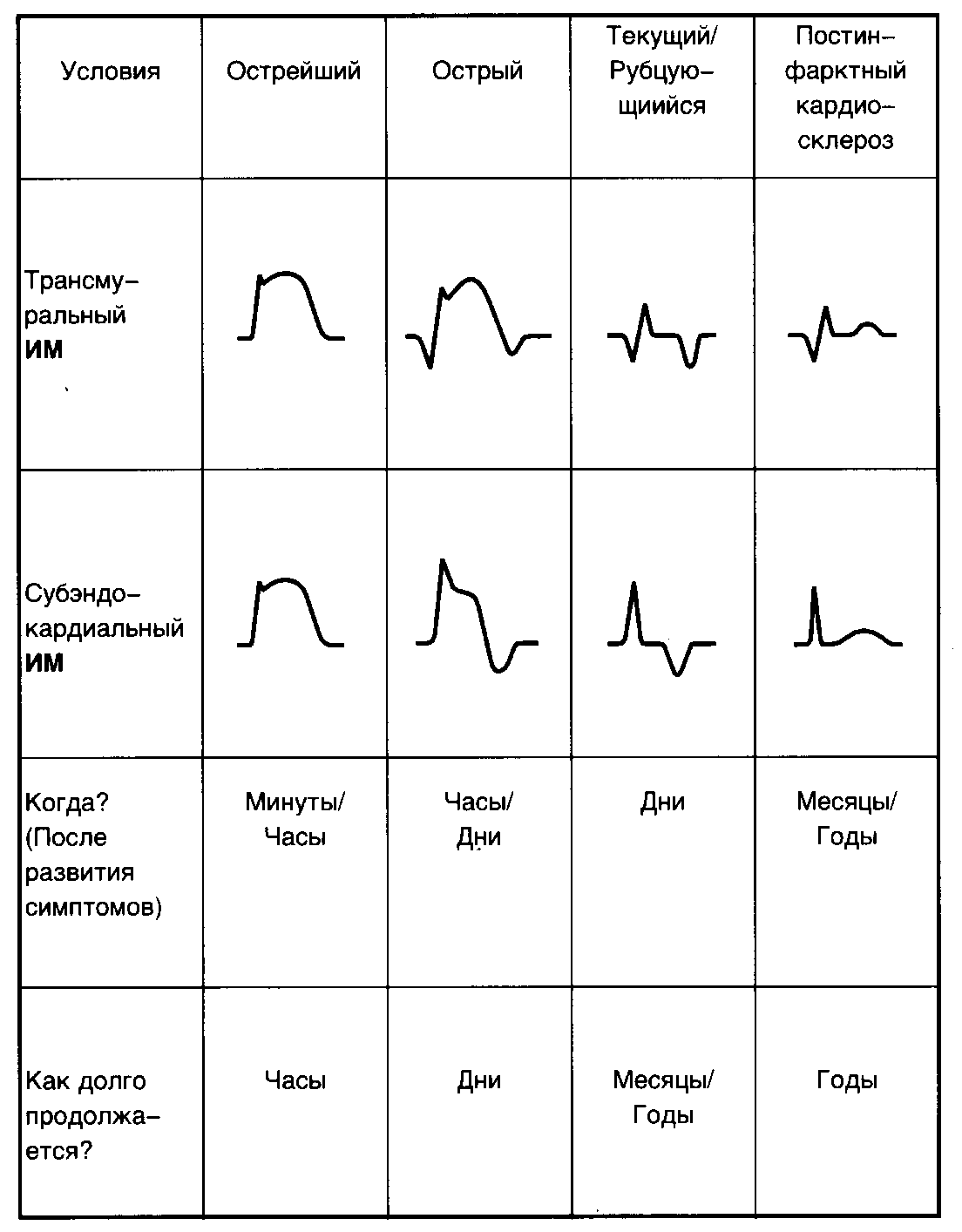
Рис.58. Наиболее типичные ЭКГ-изменения при разных стадиях инфаркта миокарда
АТЕРОСКЛЕРОТИЧЕСКИЙ КАРДИОСКЛЕРОЗ
При коронарном атеросклерозе различают: диффузный кардиосклероз - как следствие ишемии и дистрофии миокарда и очаговый кардиосклероз - как исход перенесенного инфаркта миокарда, заканчивающегося образованием рубца.
Жалобы: Боли в области сердца, чаще ноющего или колющего характера; одышка, степень выраженности которой зависит от выраженности сердечной недостаточности; снижение работоспособности; нарушение ритма в работе сердца. По мере нарастания сердечной недостаточности – снижение диуреза, отеки на нижних конечностях, тяжесть в правом подреберье, в поздних стадиях - полостные отеки.
Осмотр: При компенсированном состоянии общий осмотр мало информативен. При развитии сердечной недостаточности наблюдается цианоз кожных покровов лица, слизистых, верхушечный толчок разлитой, низкий, смещен влево, увеличение печени, отеки, гидроторакс, асцит.
Пальпация: Верхушечный толчок разлитой, низкий, слабый. Пульс часто аритмичный (экстрасистолия, мерцательная аритмия). При развитии декомпенсации - отеки, увеличение печени, асцит.
Перкуссия: В начальных стадиях - расширение границы относительной сердечной тупости влево за счет левого желудочка в IV и V межреберьях, в поздних стадиях – притупление перкуторного звука в задненижних отделах легких справа и слева, дилатация всех камер сердца, вследствие тяжелого поражения миокарда. Расширение сосудистого пучка.
Аускультация: При аускультации легких могут быть застойные явления: ослабленное везикулярное дыхание, крепитация, незвучные влажные хрипы в задненижних отделах справа и слева. При тяжелой сердечной недостаточности выявляется гидроторакс. Приглушение I тона на верхушке сердца, при тяжелом поражении миокарда тоны глухие, может быть и ритм галопа, акцент II тона над легочной артерией. Выявляются различные аритмии (экстрасистолия, мерцательная аритмия, пароксизмальная тахикардия). Возможен функциональный систолический шум на верхушке сердца и над аортой.
ЭКГ: Низкий вольтаж зубцов комплекса QRS, признаки перенесенного ИМ; смещение сегмента S-T ниже изолинии; сниженный, изоэлектричный, двухфазный или отрицательный зубец Т; экстрасистолы, мерцание или трепетание предсердий, атриовентрикулярные и внутрижелудочковые блокады, сложные нарушения ритма сердца.
Лабораторные показатели мало информативны. Нет специфических лабораторных признаков кардиосклероза. При биохимическом исследовании можно выявить гиперхолестеринемию, как один из маркеров атеросклероза.
НЕДОСТАТОЧНОСТЬ КРОВООБРАЩЕНИЯ
Недостаточность кровообращения (НК) – это состояние организма, при котором сердечнососудистая система не в состоянии обеспечить адекватное кровоснабжение органов и тканей, доставку им кислорода и питательных веществ в соответствии с их метаболическими потребностями, либо это достигается значительным напряжением компенсаторных механизмов. В конечной стадии НК на фоне тяжелых гемодинамических нарушений, гипоксемии и гипоксии развиваются необратимые дистрофические изменения внутренних органов.
Классификация НК
Основными проявлениями НК являются:
В свою очередь острая сердечная недостаточность бывает преимущественно левожелудочковой, правожелудочковой, левопредсердной. Хроническая недостаточность кровообращения по степени тяжести делится на I, IIА, IIБ, III ст. (по Н.Д. Стражеско, В.Х. Василенко, Г.Ф. Лангу) или на I, II, III, IV функциональные классы по NYHA.
Основные причины развития НК можно объединить в несколько групп:
1). Состояния, при которых уменьшается объем сократительного миокарда: инфаркт миокарда, миокардиты, дистрофии миокарда (интоксикация миокарда алкоголем, наркотиками и другими ядами; недостаточность коронарного кровообращения, анемии; обменные нарушения, авитаминозы, расстройства функции эндокринной системы), кардиомиопатии, диффузный и очаговый кардиосклероз.
2). Перегрузка камер сердца объемом (недостаточность аортального клапана, недостаточность митрального клапана, врожденные пороки).
3). Перегрузка миокарда из-за повышения сопротивляемости току крови (артериальная гипертензия, стеноз устья аорты, легочная гипертензия).
4). Сочетание вышеуказанных причин.
5). Отдельно можно выделить развитие НК при констриктивном перикардите вследствие диастолической недостаточности сердца.
Необходимо подчеркнуть, что многие из вышеперечисленных причин присутствуют как при развитии острой, так и хронической недостаточности кровообращения. Разница состоит лишь в сроках воздействия этиологического фактора и скорости развития признаков НК. В частности, различные формы острой НК, как правило, развиваются внезапно или в течение короткого времени (минуты, часы) в результате острого, массированного воздействия этиологического фактора. В противоположность этому при длительном воздействии этиологического фактора, когда организм успевает включить компенсаторные механизмы, формируется хроническая НК, растягиваясь иногда в своем развитии на десятки лет. Типичный пример: при медленно прогрессирующем течении АГ постепенно развивается хроническая левожелудочковая недостаточность, однако на ее фоне при возникновении гипертонического криза может развиться острая левожелудочковая недостаточность с клиникой сердечной астмы вследствие острой перегрузки левого желудочка давлением.
Острая левожелудочковая сердечная недостаточность
Этиопатогенез: Наиболее частые причины: острый крупноочаговый (трансмуральный) инфаркт миокарда, тяжелый миокардит, гипертонический криз, аортальные пороки. В патогенезе острой левожелудочковой НК основным является резкое снижение сократительной функции миокарда с уменьшением ударного объема сердца и застоем в левом предсердии и легочных венах. В результате затрудненного венозного оттока из легких нарушается кровообращение в малом круге, ведущее к рефлекторной гипертензии малого круга, повышению проницаемости сосудистых стенок, усиленной транссудации жидкости из капилляров в интерстициальную ткань и альвеолы. Все это приводит к нарушению функции внешнего и тканевого дыхания, гипоксии, респираторному и метаболическому ацидозу.
Клинически - это развитие сердечной астмы, проявлением которой является приступ удушья, морфологической основой их является отек легкого.
Жалобы: Внезапно возникает сильное удушье (чаще ночью), сердцебиение, кашель вначале сухой, потом с пенистой серозно-розовой, легко отделяемой мокротой, резчайшая общая слабость, чувство страха смерти.
Осмотр и пальпация: вынужденное положение - сидячее. Кожа холодная, влажная, бледно-цианотичная, резкая одышка с дистанционными влажными хрипами. Пульс частый, малый.
Со стороны легких при перкуссии - укорочение перкуторного звука над задненижними областями; при аускультации вначале приступа выслушиваются сухие хрипы (стадия интерстициального отека вызывающего сужение и спазм мелких бронхов), а в дальнейшем - крепитация и влажные хрипы (стадия альвеолярного отека).
Перкуссия сердца: смещение левой границы относительной сердечной тупости в IV-V межреберьях за счет увеличенного левого желудочка. При миокардитах - диффузное расширение границ относительной сердечной тупости.
Аускультация: Ослабление I тона на верхушке сердца. Акцент II тона на легочной артерии. При поражении клапанного аппарата – аускультативная картина соответствующего порока. Часто на верхушке сердца выслушивается ритм галопа, аритмии. Артериальное давление остается повышенным (при гипертонической болезни) или нормальным. Тахикардия.
Синдром острой недостаточности левого предсердия
Этиопатогенез: митральный стеноз, сопровождающийся резким ослаблением сократительной способности левого предсердия и сравнительно сохраненной функцией правого желудочка. Непосредственной причиной возникновения острой недостаточности левого предсердия с развитием отека легких у больных митральным стенозом является физическая или психоэмоциональная перегрузка, при которой правый желудочек сильнее и чаще сокращаясь, увеличивает нагнетание крови в малый круг, а из малого круга через суженное митральное отверстие кровь быстрее в левый желудочек пройти не может, происходит острый застой крови в малом кругу.
Клинические проявления такие же, как и при острой левожелудочковой недостаточности - клиника сердечной астмы (см. выше). Кроме того, у пациентов выявляется клиническая картина митрального стеноза.
Острая правожелудочковая недостаточность
Этиопатогенез: Наиболее частые причины этого заболевания: тромбоэмболии ствола легочной артерии или ее ветвей (вследствие заноса тромба из вен большого круга кровообращения или правых отделов сердца); тяжелый затяжной приступ бронхиальной астмы; тяжелый пневмоторакс, массивные пневмонии, экссудативный плеврит; разрыв межжелудочковой перегородки при инфаркте миокарда. Главным в патогенезе острой правожелудочковой недостаточности служит острая перегрузка давлением вследствие легочной артериальной гипертензии.
Жалобы: Внезапно возникающая резкая одышка, чувство давления или боли за грудиной и в области сердца, сердцебиение, резкая общая слабость, профузная потливость. Иногда сильные боли в правом подреберье из-за резкого увеличения печени. При развитии инфаркт-пневмонии могут быть локальные боли в грудной клетке, кашель, кровохарканье.
Осмотр: Выраженная одышка в покое. Диффузный цианоз. Холодный липкий пот. Шейные вены набухшие, пульсируют. Быстро развиваются отеки нижних конечностей.
Пальпация: Пульс частый и малый. Печень увеличена, болезненная, нижний край мягкий, закругленный.
Перкуссия: Можно выявить расширение правой границы относительной сердечной тупости.
Аускультация: Тоны сердца приглушены, тахикардия. Возможны нарушения ритма (экстрасистолы, мерцательная аритмия). Артериальное давление снижено. Позже, через 2-3 дня, со стороны легких возможна клиника инфаркт-пневмонии.
ЭКГ: Появление перегрузки правого предсердия (высокие, остроконечные Р в отведениях II, III, аVF – Р-pulmonale). Углубление зубцов QIII и SI ; подъем сегмента S-Т в отведениях III, аVF, V1-2. Появление отрицательных зубцов Т в отведениях III, аVF, V1-2; полная или неполная блокада правой ножки пучка Гиса; быстрая (в течение 3-7 дней) положительная динамика указанных ЭКГ-изменений при улучшении состояния больного.
Рентгенологические данные: Обеднение легочного рисунка, признаки инфаркт-пневмонии (клиновидная тень в легких, основанием обращенная к плевре).
ЦГД: Артериальное давление в малом и большом кругах кровообращения снижается, уменьшается ударный и минутный объем сердца. Венозное давление резко повышается.
ХРОНИЧЕСКАЯ НЕДОСТАТОЧНОСТЬ КРОВООБРАЩЕНИЯ
Хроническая НК развивается постепенно и имеет стадийное течение. Обусловлена главным образом уменьшением сократительной способности миокарда. При этом величина венозного притока к сердцу и сопротивление, которое преодолевает миокард при изгнании крови в сосуды, превышают способность сердца перемещать всю кровь, протекающую из вен в артериальное русло.
Клинические проявления
Жалобы: одышка, инспираторная или смешанная (в зависимости от стадии, она может возникать как при физической нагрузке, так и в покое). Со стороны органов дыхания: кашель (в начале сухой, затем с серозной мокротой), иногда кровохарканье, ощущение хрипов в грудной клетке. Могут быть различного характера боли в прекордиальной области, чаще ноющие, колющие. Если хроническая сердечная недостаточность обусловлена ИБС, то могут быть стенокардические боли. Сердцебиение, перебои в работе сердца. Со стороны ЖКТ: распирающие, длительные ноющие боли в правом подреберье или чувство тяжести («застойная печень»). Отеки на нижних конечностях (в начале - только к концу рабочего дня, а затем постоянные). Могут быть жалобы, обусловленные длительными застойными явлениями и в других внутренних органах с нарушением их трофики, гипоксией и расстройством функции. Отмечается снижение аппетита, тошнота, периодическая рвота, боли в эпигастральной области («застойный гастрит»), вздутие живота, запоры, иногда, наоборот, наклонность к поносам. Часто больные жалуются на головные боли, снижение памяти, бессонницу, резкую общую слабость, снижение работоспособности.
Осмотр: При начальных проявлениях ХСН положение больных в постели активное, при II-III ст. - вынужденное (полусидя, с опущенными ногами); кожные покровы и видимые слизистые бледно цианотичные, при тяжелой ХСН - цианотичные с желтушным оттенком, акроцианоз; выраженная одышка; переполненные яремные вены; усиленная эпигастральная пульсация, вздутый живот. Отеки: вначале появляются преимущественно в области стоп, только к концу дня, а после сна исчезают. По мере прогрессирования ХСН отеки становятся постоянными, распространяются на все нижние конечности, переднюю брюшную стенку, поясничную область. Развивается крайнее выражение отечности - анасарка. При этом появляются и полостные отеки: гидроторакс, гидроперикард, асцит.
Со стороны легких: при выраженных застойных явлениях – укорочение перкуторного звука в нижних долях, а при развитии гидроторакса на месте скопления жидкости - тупой звук и ослабленное голосовое дрожание. При аускультации легких - ослабленное везикулярное дыхание, крепитация и незвучные влажные хрипы. При гидротораксе на месте скопления жидкости везикулярное дыхание резко ослаблено или совсем не проводится.
Пальпация и перкуссия сердца: Верхушечный толчок разлитой, ослаблен, смещен влево. Границы сердечной тупости при тяжелой ХСН расширены во все стороны ("бычье сердце").
Аускультация сердца: данные аускультации зависят от заболевания сердца, вызвавшего сердечную недостаточность. Артериальное давление часто снижается и в первую очередь систолическое, но при выраженных застойных изменениях, в том числе и в почках, может быть небольшая симптоматическая (застойная) артериальная гипертензия. Пульс частый, слабого наполнения и напряжения, нередко аритмичный.
При пальпации органов брюшной полости определяется увеличенная печень, край ее закругленный, болезненный. При длительно существующей сердечной недостаточности печень становится плотной с заостренным и безболезненным нижним краем (сердечный цирроз печени).
Инструментальные исследования
Рентгенологически – признаки застойных явлений в легких, гидроторакс; выраженные признаки увеличения отдельных отделов или всего сердца; УЗИ сердца - признаки порока, выраженной гипертрофии миокарда, миогенной дилятации, снижение фракции выброса крови.
На ЭКГ - низкий вольтаж, аритмии, диффузное снижение сегмента ST, зубца Т и др.
Центральная гемодинамика: снижение ударного, минутного объемов сердца, повышение венозного давления.
|
|
|
 Скачать 7.2 Mb.
Скачать 7.2 Mb.
