Лис - Пропедевтика внутренних болезней (1). Учебное пособие для студентов лечебного, педиатрического, медикопсихологического факультетов допущено Министерством образования
 Скачать 7.2 Mb. Скачать 7.2 Mb.
|
Волосы. Нарушение роста волос чаще всего указывает на патологию функции половых и других эндокринных желез. Выпадение и выраженная ломкость волос отмечается при базедовой болезни; при микседеме – выпадение ресниц, бровей, волос на голове; при тяжелых поражениях печени – выпадение волос в подмышечных впадинах и на лобке; при сифилисе – гнездное или тотальное облысение. Рост волос по мужскому типу (гирсутизм) наблюдается у женщин при болезни Иценко-Кушинга, опухолях надпочечников.Н 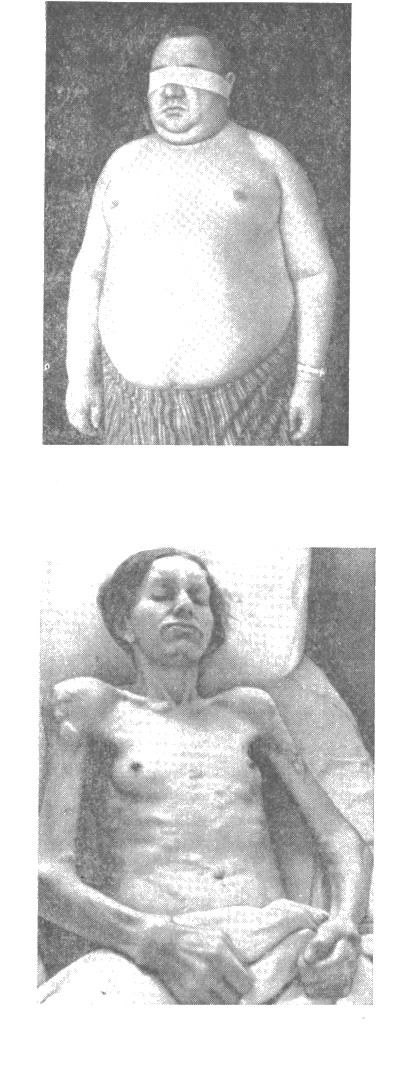 огти в норме гладкие, розовые. Тонкие, ломкие, расслаивающиеся ногти, ложкообразные вдавления (кайлонихии), поперечная и продольная исчерченность на них отмечаются при железодефицитных анемиях, недостатке витамина В12, гипо- и гиперфункции щитовидной железы. При хронических нагноительных заболеваниях легких (абсцессы, бронхоэктатическая болезнь, туберкулез) появляются ногти в виде «часовых стеклышек». огти в норме гладкие, розовые. Тонкие, ломкие, расслаивающиеся ногти, ложкообразные вдавления (кайлонихии), поперечная и продольная исчерченность на них отмечаются при железодефицитных анемиях, недостатке витамина В12, гипо- и гиперфункции щитовидной железы. При хронических нагноительных заболеваниях легких (абсцессы, бронхоэктатическая болезнь, туберкулез) появляются ногти в виде «часовых стеклышек».Развитие подкожно-жирового слоя может быть нормальным, повышенным или пониженным. Жировой слой может распределяться равномерно или его отложение происходить лишь в определенных областях. О толщине подкожного жирового слоя (степени упитанности) можно судить путем пальпации. Для этих целей двумя пальцами руки берут складку кожи с подкожной клетчаткой по наружному краю прямой мышцы живота на уровне пупка, боковой поверхности плеча или у угла лопатки и измеряют ее толщину калипером. В норме толщина кожной складки должна быть в пределах 2 см, толщина меньше 1 см расценивается как снижение, а более 2 см - как повышение развития подкожного жирового слоя. Последнее отмечается при различных формах ожирения (алиментарно-экзоген-ном, гипофизарном, адипозогенитальном и др.) (рис. 4). Недостаточное развитие подкожножировой клетчатки Рис.4. Вверху – алиментарное ожирение, внизу – раковая кахексия бывает обусловлено конституциональными особенностями организма (астенический тип), недоеданием, нарушением функции органов пищеварения. Крайняя степень истощения называется кахексией (рис. 4). Она наблюдается при запущенных формах туберкулеза, злокачественных опухолях. В современных условиях более точное представление о степени упитанности человека дает определение такого показателя как индекс массы тела (см. главу «Ожирение»). Отеки – патологическое скопление жидкости в мягких тканях, органах и полостях. По происхождению различают: 1) общие отеки: сердечные, почечные, печеночные, кахексические (голодные); 2) местные: - воспалительные, ангионевротические, при местном сдавлении вены опухолью, лимфоузлами. По преимущественному механизму возникновения (патогенезу) они делятся на гидростатические, или застойные (при сердечной недостаточности, нарушении местного венозного оттока при тромбофлебите, сдавлении вены опухолью, лимфоузлами и т.д.); гипоонкотические – вследствие снижения онкотического давления крови при больших потерях белка (почечные, кахексические, частично печеночные отеки); мембраногенные – вследствие повышения проницаемости клеточных мембран (воспалительные, ангионевротические отеки); смешанные. Диагностика отеков осуществляется при помощи: осмотра – отечная конечность увеличена в объеме, контуры ее сглажены, кожа растянута, блестит; пальпации – при надавливании большим пальцем в области большеберцовой кости, крестца, тыла стопы на коже образуется ямка (рис.5); 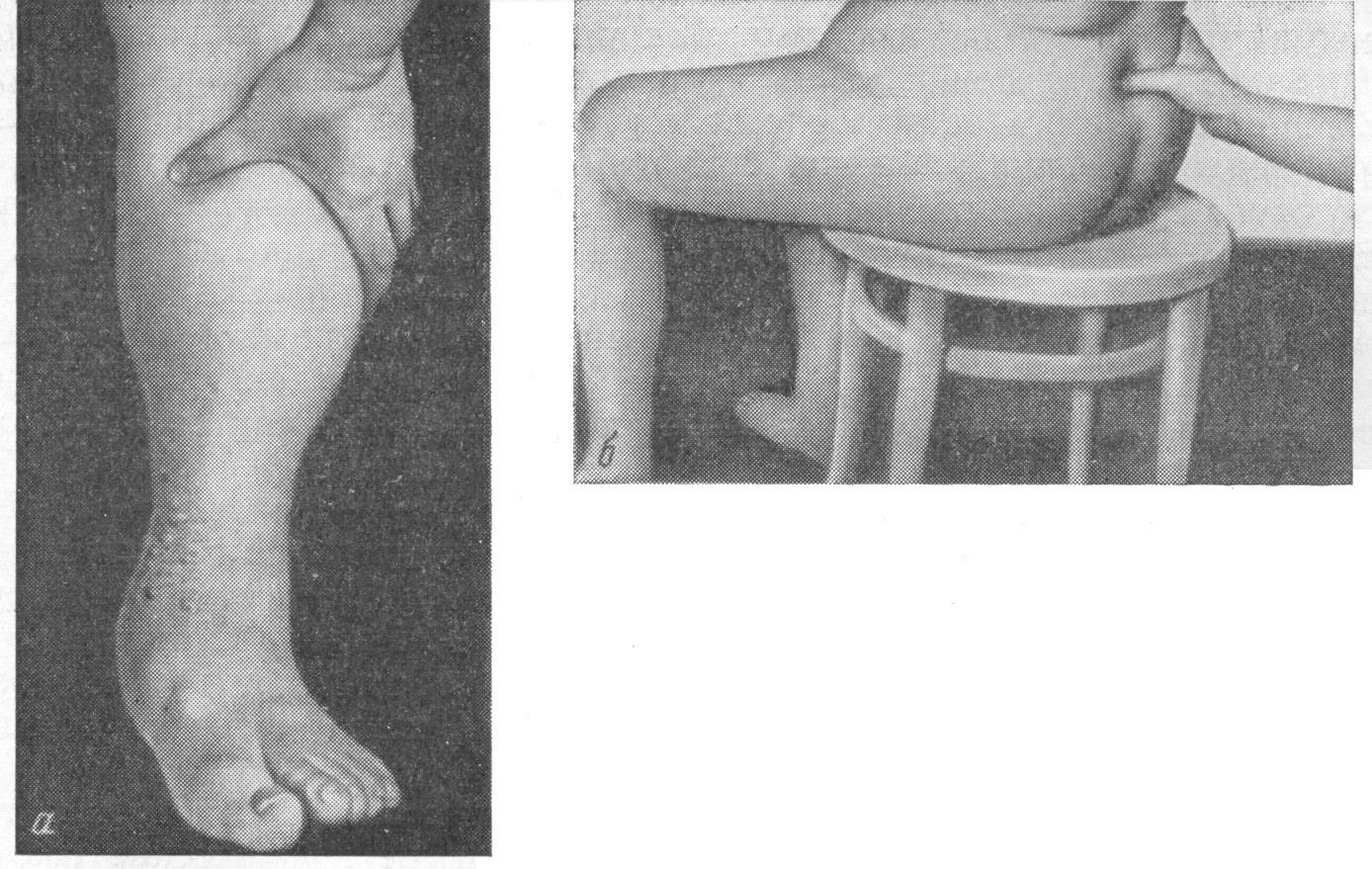 Рис.5. Пальпаторная диагностика отеков на голени и крестце контрольного взвешивания тела в динамике; контроля за водным балансом (соотношение количества выпитой и выделенной в течение суток жидкости с мочой). Здоровый человек должен выделять с мочой не менее 80-85% от количества выпитой жидкости; измерения окружности живота и конечностей в динамике; определения жидкости в полостях пальпаторным, перкуторным, инструментальным (рентгенологическим, ультразвуковым) методами; определения гидрофильности тканей (склонности к отекам) при помощи пробы Мак-Клюра-Олдрича: внутрикожно в области предплечья вводится 0,1-0,2 мл физиологического раствора хлористого натрия. Образовавшаяся папула в норме должна рассосаться не ранее, чем через 45-50 мин, а при склонности к отекам - быстрее. В таблице 1 представлены данные о наиболее частых дифференциально-диагностических признаках сердечных и почечных отеков. Таблица 1 Диагностические признаки сердечных и почечных отеков
Лимфоузлы. Определяются главным образом пальпаторным методом. Величина лимфоузлов 3-5 мм. Они расположены в ямках (углублениях), консистенция их приближается к консистенции жировой клетчатки, поэтому в норме не пальпируются. Увеличение лимфоузлов бывает системным (генерализованным) или ограниченным (регионарным). Системное увеличение отмечается при заболеваниях крови – лимфогрануломатозе, лейкозах, саркоме, туберкулезной инфекции; ограниченное – при локальных воспалительных процессах (опухоль, ангина, флегмоны, абсцессы и др.). При пальпации обращают также внимание на величину, болезненность, консистенцию, спаянность между собой и с кожей, рубцы на коже, свищи над лимфоузлами. Пальпация лимфоузлов проводится пальцами всей кисти, прижимая их к костям (нижняя челюсть, ребра и т.д.) (рис.6). Ее проводят в определенной последовательности: подчелюстные, подбородочные, передние и задние околоушные, затылочные, передние и задние шейные, надключичные, подключичные, подмышечные, локтевые, паховые, подколенные. 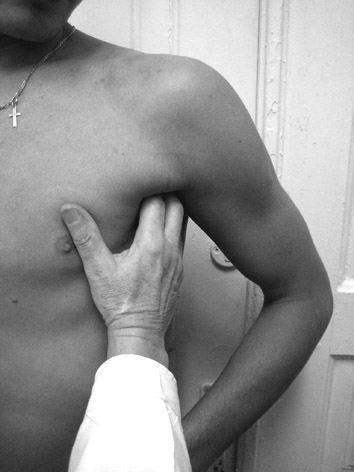 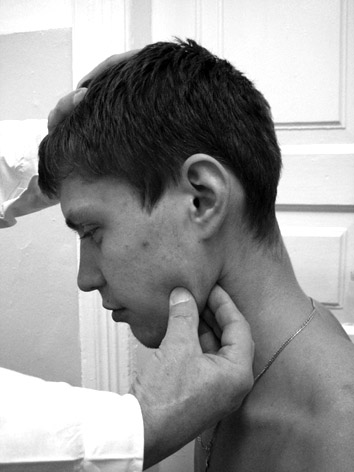 Рис.6. Пальпация подмышечных и подчелюстных лимфоузлов Мышцы могут быть развиты хорошо или слабо, тонус их - нормальным, повышенным или пониженным. Они могут быть болезненными, в них часто отмечаются тонические или клонические судороги. Хорошо развита мускулатура у людей, занимающихся физическим трудом, спортом. У истощенных и тяжелобольных наблюдается их выраженная атрофия. Односторонняя атрофия мышц развивается после травм конечностей и особенно при поражении нервных стволов. Для выявления односторонней атрофии мышц необходимо измерить в сантиметрах объем здоровой и больной конечности на одном и том же уровне. Силу мышц кистей устанавливают с помощью динамометра или просят больного сжать руки врача одновременно обеими руками и по разнице в силе их давления определяют более слабые мышцы. При исследовании сгибателей плеча больной сгибает руку в локтевом суставе и удерживает ее, а врач пытается разогнуть. Сила сопротивления на больной стороне будет слабее. Для исследования разгибателей плеча врач пытается согнуть разогнутую в локтевом суставе руку больного, удерживаемую им в таком положении. Анналогичным образом определяют силу мышц ног. Позвоночник имеет четыре физиологических изгиба: в шейном отделе – выпуклостью вперед (шейный лордоз), в грудном – выпуклостью назад (грудной кифоз), в поясничном – выпуклостью вперед (поясничный лордоз), в области крестца и копчика – выпуклостью кзади. При обследовании позвоночника необходимо обращать внимание на наличие патологических искривлений его, подвижность при сгибании и разгибании, боковых движениях, болезненность позвонков. В результате перенесенного рахита, врожденных дисплазий позвонков, туберкулезного процесса может развиваться горб с выпуклостью кзади (патологический кифоз). При искривлении позвоночника кпереди развивается лордоз, в сторону – сколиоз. Возможно и комбинированное поражение – кифосколиоз. Кости. Необходимо обращать внимание на их форму (искривление, деформация), поверхность и болезненность. Искривления и деформация костей происходит в результате перенесенного рахита, сифилиса, остеомиелита, может быть проявлением таких заболеваний как остеохондродистрофия, остеохондропатия, плохо сросшихся переломов костей. У больных с заболеваниями крови при постукивании в области грудины, ребер, большеберцовых костей отмечается болезненность. При хронических заболеваниях бронхов и легких (бронхоэктазы, абсцессы, туберкулез), врожденных пороках сердца, инфекционном эндокардите пальцы на руках и ногах приобретают вид «барабанных палочек» (утолщение концевых фаланг), а ногти форму «часовых стеклышек» – синдром Пьер-Мари-Бамбергера. Суставы. При исследовании необходимо обращать внимание на форму (конфигурацию), объем активных и пассивных движений, наличие в них выпота, цвет кожи над суставами и ее температуру. При остром воспалительном процессе в суставах (артриты) суставы отекают, увеличиваются в объеме, кожа над ними гиперемированная, отечная, горячая на ощупь, движения в суставах резко ограничены из-за болей. При ревматоидном артрите неуклонно развивается тугоподвижность и деформация суставов, а затем и костные анкилозы (рис.79). Дефигурация суставов отмечается также при деформирующем остеоартрозе, подагре. Температура тела. У здорового человека температура тела колеблется в пределах 36-36,9С. Измеряют температуру в течение 10 мин ртутным термометром в подмышечной области, при необходимости – в прямой кишке (здесь она в норме на 0,5-1С выше, чем в подмышечной области). Повышение температуры называется лихорадкой. В своем развитии она имеет три стадии: I стадия (st. incrementi) – постепенный подъем, сопровождается резким ознобом, посинением губ, головной болью, плохим самочувствием. II стадия (st. fastigii) – максимальное повышение температуры, головная боль, сухость во рту, гиперемия лица, кожи, бред, галлюцинация. III стадия (st. decrementi) – снижение температуры. Различают критическое (резкое) или литическое (постепенное) падение температуры. По степени повышения температуры выделяют: субфебрильную – 37-38С, умеренно повышенную – 38,1-39С, высокую – 39,1-40С, чрезмерно высокую – 40,1-41С, гиперпиретическую – выше 41С. По характеру суточных колебаний температуры различают несколько типов лихорадки: постоянная лихорадка (febris continua) характеризуется высокой температурой; на протяжении 7-10 дней (39-40С) колебания между утренней и вечерней температурой не превышают 1С (при крупозном воспалении легких, брюшном тифе); послабляющая, ремиттирующая лихорадка (febris remittens): суточные колебания температуры до 2-3С, причем утренняя не достигает нормы (при гнойных заболеваниях, очаговом воспалении легких); перемежающая, интермиттирующая лихорадка (febris intermittens): разница между утренней и вечерней температурой до 2-3С, но в отличие от ремиттирующей лихорадки утренняя температура всегда ниже 37С. истощающая, гектическая лихорадка (febris hectica): колебания температуры достигают 2-4С (при сепсисе, тяжелом туберкулезе легких и т.д.). Сопровождается ознобами и обильным потоотделением; извращенная лихорадка: вечерняя температура ниже утренней. Иногда бывает при туберкулезе; неправильная лихорадка: суточные колебания температуры разные, не имеют определенных закономерностей. По форме температурной кривой можно выделить: волнообразную лихорадку (febris undulans): отмечается постепенным ежедневным подъемом температуры, а затем таким же постепенным спуском, за которым через несколько дней вновь начинается подъем ее. Встречается при бруцеллезе, лимфогрануломатозе; возвратную лихорадку: периоды повышения температуры на несколько дней сменяются ее нормализацией, затем отмечается новый подъем. Характерна для возвратного тифа. Пальпация Пальпация (palpatio) – клинический метод исследования при помощи осязания с целью изучения физических свойств тканей и органов, топографических соотношений между ними, характера поверхности, их чувствительности (болезненность) и выявления некоторых функциональных явлений в организме. Пальпация известна уже со времен Гиппократа, однако в начале применялась она главным образом для изучения физических свойств поверхностного расположенных органов (кожи, суставов, костей), опухолей, а также для определения характера пульса. Изучение голосового дрожания и верхушечного толчка вошло в клинику в средине 19 века со времен Лаэннека, Пиорри и Шкоды, а систематическая пальпация брюшной полости только с конца 19 века, главным образом после публикации работ С.П. Боткина, Гленара, В.П. Образцова, Н.Д. Стражеско. Для получения ценных клинических данных необходима тщательно разработанная общая методика пальпации, а также способы пальпации различных областей тела и отдельных органов. Пальпаторное восприятие возникает в результате давления и скольжения кончиков пальцев по поверхности пальпируемых органов. При этом лучше и легче пальпируется плотные органы (печень, селезенка, почки, лимфоузлы). Пальпацию мягких тел (например, кишки) можно провести лишь путем предварительного прижатия их к твердой «подкладке» - к кости таза, позвоночнику, ладони врача, подложенной под поясницу больного. По способу пальпации различают поверхностную, глубокую (в том числе проникающую), скользащую, бимануальную (двумя руками) и толчкообразную (для определения баллотирования плотных тел – печени, селезенки, опухоли) – в брюшной полости при скоплении в ней жидкости; надколенника – при выпоте в коленном суставе и т.д. Применяются и специальные приемы пальпации, например, в акушерско-гинекологической, урологической практике. Методика пальпации отдельных органов и систем (мышц, костей, лимфоузлов, грудной клетки, органов брюшной полости и др.) имеет свои специфические особенности и будет подробно рассмотрена в соответствующих разделах данного учебного пособия. Перкуссия Метод перкуссии (percussio) – дословно «через кожу»- был впервые предложен знаменитым австрийским врачом Ауэнбруггером в 1764 г., а в последующем методически разработан и описан Корвизаром. Физической основой перкуссии является общеизвестная закономерность, что при выстукивании подлежащие органы и ткани приходят в колебательные движения, которые передаются окружающим тканям и воздуху и воспринимаются ухом как специфические звуки. Они различаются по силе (громкости), высоте(частоте колебаний, тембру),оттенку,продолжительности. Так, по силе различают громкий (ясный) и тихий (тупой) звук; по высоте – высокий и низкий; по продолжительности – длительный и короткий, по оттенку – тимпанический и нетимпанический. В свою очередь все эти характеристики звуков зависят от: а) степени плотности и напряжения органов или тканей; б) количества и распределения содержащегося в них или около них воздуха; в) силы перкуторного удара. Сила звука зависит от амплитуды колебания звуковых волн: чем выше амплитуда, тем громче звук и, наоборот, при низкой амплитуде волн звук будет тихим. В свою очередь амплитуда звуковых волн напрямую зависит от морфологических особенностей перкутируемых органов и тканей: чем выше их плотность, чем меньше воздуха в них содержится, тем меньше амплитуда звуковых волн, тише получаемый звук. Такой звук мы получаем при перкуссии безвоздушных органов (печень, селезенка, сердце, кости). Над воздушными органами (легкие, кишечник) перкуторный звук громкий. Высота звука зависит от частоты колебаний перкутируемого органа или ткани: чем больше частота, тем выше по тональности звук и, наоборот, при малой частоте колебаний получаются более низкие (басовые) звуки. Чем плотнее орган или ткань, тем выше его упругость и частота колебаний звуковых волн. Перкуторные звуки над такими органами (сердце, печень, селезенка) высокие по тональности. Менее плотные (легкие, кишечник) издают при перкуссии звуки малой частоты и воспринимаются более низкими (басовыми). Длительность звука в первую очередь зависит от амплитуды колебания звуковых волн: чем больше амплитуда, тем дольше время затухания этих колебаний и тем дольше звучание. Чем меньше амплитуда колебаний, тем короче звук. Исходя из вышеизложенных закономерностей, следует считать: При перкуссии плотных, лишенных воздуха органов (сердце, печень, селезенка, кости, мышцы) перкуторные звуки высокие по тональности, тихие по громкости и короткие по длительности. При перкуссии «воздушных» органов (легкие, желудок, кишечник) звуки будут низкими по тональности, громкими и продолжительными. Основные звуки, получаемые при перкуссии в норме: |
