Лис - Пропедевтика внутренних болезней (1). Учебное пособие для студентов лечебного, педиатрического, медикопсихологического факультетов допущено Министерством образования
 Скачать 7.2 Mb. Скачать 7.2 Mb.
|
|
1. Легочный– над всей поверхностью легких. 2. Тупой(бедреный) – над всеми безвоздушными, плотными органами и тканями (печень, селезенка, сердце в области абсолютной тупости, мышцы, кости). 3. Притупленный – в тех зонах, где край легкого прилежит и наслаивается на соседние безвоздушные органы (относительная сердечная и печеночная тупости). 4. Тимпанический (барабанный) – над полостными органами, заполненными воздухом или газами (желудок, кишечник). Тембровый оттенок перкуторного звука может быть тимпанический и нетимпанический. Тимпанический оттенок характеризуется наличием гармонических колебаний. «Тимпаничность» звука указывает насколько он чист по звучанию и приближается по своим свойствам к тону. Как известно, звуки-тоны издают только однородные по своему составу материалы, например, камертон, который воспроизводит только чистый тон и служит для настройки музыкальных инструментов. В человеческом теле при перкуссии наиболее приближен к тону тимпанический звук, так как он получается при перкуссии тонких, гладкостенных полостных органов, заполненных однородным материалом – воздухом или газом. Все остальные перкуторные звуки (легочной, тупой) – это по своей природе шумы, так как они представляют смесь звуков, получаемых при колебании неоднородных по тканевому составу органов. В таблице 2 представлены основные характеристики вышеперечисленных звуков. Таблица 2 Характеристика перкуторных звуков у здоровых людей
Перкуссию можно классифицировать следующим образом: По методике перкуссии: Непосредственная, при которой пальцы рук врача ударяют непосредственно по разным участкам тела человека, например, по грудной клетке. В настоящее время она применяется редко, так как качество перкуторного звука при ней плохое. Основные методы этой перкуссии теперь представляют в большей мере лишь академический интерес: метод Ауэнбруггера – перкуссия производится ударами кончиками II-V пальцев кисти непосредственно по грудной клетке; метод В.П. Образцова (метод щелчка) – удары наносятся по грудной клетке при соскальзывании II пальца с IIIго; метод Ф.Т. Яновского – перкуссия одним пальцем (в частности при сравнительной перкуссии легких); метод Симановича – Кравцова – в основе этого метода лежит способность с помощью осязания определять границу перехода от одного органа к другому при скольжении пальцев. Посредственная перкуссия. Пиорри предложил прикладывать к грудной клетке металлическую пластинку – плессиметр, по которому ударяли специально подготовленным молоточком. Позже разновидностями этого метода стали удары пальцем по плессиметру, молоточком по пальцу, а в настоящее время во всем мире чаще всего применяется пальце-пальцевая перкуссия, при которой роль молоточка и плессиметра выполняют третьи пальцы обеих кистей. По силе перкуторного удара различают перкуссию: громкую (сильная, глубокая); тихую (слабая, поверхностная); тишайшую (предельная, пороговая). Разновидностью тишайшей перкуссии являются перкуссия по Плешу-Гольдшайдеру. По цели перкуссии: топографическая – для определения границ органов, их величины и формы; сравнительная – для сравнения звуков над симметричными участками тела. Правила перкуссии Положение больного должно быть удобным, ненапряженным. Лучше всего, если позволяет состояние, осуществлять перкуссию в положении больного стоя или сидя. В помещении должно быть тепло и тихо. Врач должен находиться справа от больного. Палец-плессиметр (III палец левой кисти), плотно, без давления, прижимается на всем протяжении к перкутируемой поверхности; соседние пальцы должны быть несколько расставленными в стороны и также плотно прижатыми к коже для ограничения рассеивания перкуторного звука. Палец-молоточек (III палец правой кисти) должен быть согнут в межфаланговых суставах таким образом, чтобы ногтевая фаланга ударяла строго перпендикулярно по средней фаланге пальца – плессиметра (рис.7). По одному месту наносится не больше 2-3 отрывистых ударов одинаковой силы (после последнего удара палец – молоточек должен «отскакивать» от пальца – плессиметра) Очень важно при этом, чтобы кисть с пальцем-молоточком во время удара свободно проводила качательные движения только в лучезапястном суставе («кистевой удар»), а не в пястно-фаланговом или локтевом. 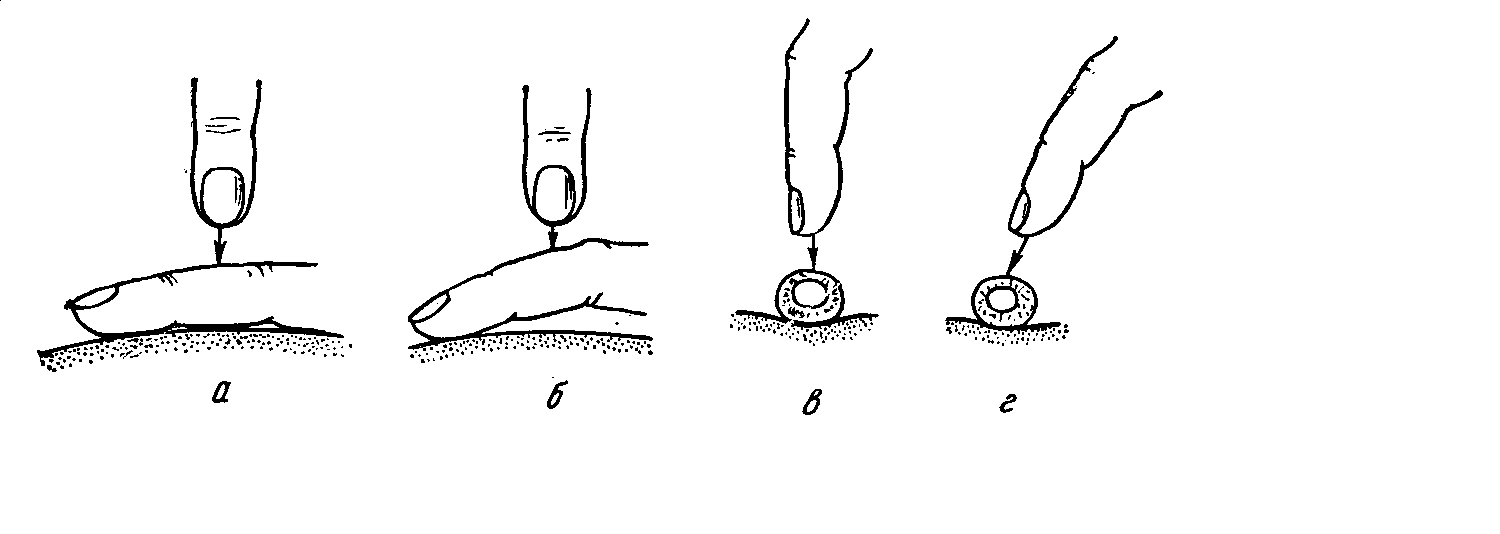 Рис.7. Положение пальца-плессиметра и пальца-молоточка: а и в – правильное, б и г - неправильное Сила перкуторного удара должна вариировать в зависимости от цели перкуссии. При громкой перкуссии звук проникает в глубину до 5-7 см, а в ширину распространяется до 4-7 см. Она применяется при перкуссии глубоко расположенных и массивных очагов поражения. При тихой перкуссии глубина проникновения составляет 3-4 см, распространение в ширину составляет 2-4 см. Применяется она для определения поверхностно расположенных и малых образований, а также для определения границ органов. Тишайшая (пороговая) перкуссия используется при очень малых, поверхностных очагах и в тех случаях, когда требуется очень тонкая дифференцировка звуков (в частности, при определении границ абсолютной сердечной тупости). Примером тишайшей перкуссии является метод Плеша-Гольдшайдера, когда палец-плессиметр располагается вертикально к перкутируемой поверхности, что позволяет тонко определить границы очень малых очагов или отдельных фрагментов органов. При топографической перкуссии палец-плессиметр нужно устанавливать параллельно предполагаемой границе органа. Перкуссию ведут от органа с более ясным звуком к органу с тупым или притупленным звуком. Отметку границы делают по краю плессиметра, обращенному к зоне более ясного звука. Сравнительную перкуссию следует проводить строго на симметричных участках тела больного. Аускультация Аускультация (auscultatio) – выслушивание, чаще всего самостоятельно возникающих в организме звуковых явлений. Аускультация осуществляется после перкуссии для исследования легких, сердца, сосудов и органов брюшной полости или путем прикладывания к поверхности тела человека уха (непосредственная) или инструмента для выслушивания (стетоскопа, фонендоскопа) – посредственная аускультация. До 19 века этот метод мало применялся. Этот метод диагностики был разработан французским врачом Рене Лаэннеком к 1816 г., а описан и введен им во врачебную практику – в 1819 году. Он же изобрел первый стетоскоп. Дальнейшее совершенствование метода связано с именами Пиорри, Ф.Г. Яновского, И. Шкода, А.А. Остроумова, В.П. Образцова и др., которые одновременно усовершенствовали и стетоскоп. При непосредственной аускультации ухом слышимость некоторых звуков значительно лучше, чем при посредственной (например, тонов сердца, тихого бронхиального дыхания, «ритма перепела», «ритма галопа»), т.к. они не искажаются и воспринимаются с большой поверхности тела человека. Недостатком этого метода является невозможность выслушать звуки в труднодоступных местах (над– и подключичные ямки, подмышечные впадины), негигиеничность, затруднения при выслушивании сердца у женщин, трудность точного установления топографии аускультативных проявлений. В настоящее время в основном применяется посредственная аускультация (с помощью стетоскопа или фонендоскопа), которые лишены вышеуказанных недостатков, но несколько искажают звуки (рис.8). Простой стетоскоп, изготавливаемый обычно из дерева, пластмассы или металла, состоит из трубки с воронкой, которая представляется к телу больного; воронка на противоположном конце трубки представляется к уху врача. Широко распространены биаурикулярные стетоскопы, состоящие из воронки и двух резиновых или каучуковых трубок, концы которых вставляются в уши. Фонендоскопы отличаются от стетоскопов тем, что имеют мембрану резонансной камеры (раструб). В настоящее время и зарубежная, и отечественная промышленность выпускает различные по внешнему виду, но одинаковые по сути стетофонендоскопы, в которых сочетаются свойства стето– и фонендоскопа. Аускультация особенно важна для исследования легких, сердца и сосудов, измерения артериального давления по способу Короткова, в акушерской практике. Этот метод имеет значение при исследовании органов пищеварения (определение кишечных шумов, шума трения брюшины), суставов (шум трения внутрисуставных поверхностей эпифизов) и др. Правила аускультации В помещении, где проводится аускультация, должно быть тихо и тепло. Больной должен быть обнажен до пояса. Наиболее удобно для врача положение больного стоя или сидя на стуле, в постели. Тяжелобольных выслушивают в положении лежа в постели; если производится аускультация легких, то, выслушав одну половину грудной клетки, больного осторожно поворачивают на другой бок и продолжают выслушивание другой половины. 4. При аускультации подмышечных областей больной поднимает обе руки за голову. 5. При аускультации сзади по лопаточным линиям обе руки больного поднимают «на плечо». 6. При наличии обильного волосяного покрова его перед аускультацией смачивают водой, смазывают вазелином или кремом, либо, в крайнем случае, сбривают. 7. В зависимости от ситуации врач должен выслушивать больного в различных положениях (стоя, лежа на боку, после физической нагрузки).  Рис.8. Аускультация сердца ДОПОЛНИТЕЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ К объективным методам исследования относятся и дополнительные методы, прежде всего лабораторные и инструментальные. Эти методы базируются на достижениях современной физики, химии, биологии и смежных наук, требуют для проведения исследования дополнительного, более или менее сложного инструментария или оборудования и специального подготовленного медицинского персонала (лаборанты, техники, врачи-лаборанты, врачи-рентгенологи и т.д.). В данном разделе изложены лишь общие принципы лабораторно-инструментальных методов исследования. Более подробно эти методы будут освещены в разделах, посвященных исследованию отдельных органов и систем. Лабораторные методы исследования В современных условиях лабораторному анализу могут быть подвергнуты практически все экскреты и секреты организма, испражнения, кровь, экссудаты и транссудаты. Лабораторные исследования проводятся в следующих направлениях: 1) изучение общих свойств исследуемого материала, в том числе физических (количество, цвет, вид, запах, наличие примесей, относительная плотность и так далее); 2) микроскопическое исследование; 3) химическое исследование с целью определения присутствия тех или иных веществ: а) содержащиеся в норме в жидкостях организма и его выделениях – продукты обмена, микроэлементы, гормоны и продукты их превращения и т.д.; б) появляющиеся лишь при заболеваниях; 4) бактериологическое, вирусологическое исследование; 5) серологическая диагностика. Инструментальные методы исследования За последние десятилетия отмечается «лавинообразный поток» информации о новейших инструментальных методах исследования, которые в корне изменили наши представления о возможностях диагностики многих заболеваний. Даже простой перечень существующих инструментальных методов исследования и их характеристика заняли бы несколько страниц. Поэтому мы в данном разделе сгруппируем эти методы по единому принципу и дадим лишь общие представления о наиболее распространенных и важных для диагностики методах. Антропометрия (antropos – человек, metron – мера) – метод исследования, основанный на измерении морфологических и функциональных признаков человека. Для клинической антропометрии достаточно измерения роста, массы тела, окружности грудной клетки. Рост измеряют при помощи ростометра или антропометра. В норме рост мужчин колеблется от 165 до 180 см., женщин - от 155 до 170 см. Рост меньше 100 см. – карликовость, или нанизм, выше 190 см - гигантизм. Массу тела определяют с помощью специальных медицинских весов, окружность грудной клетки – сантиметровой лентой или рулеткой. Установлено, что между ростом, массой тела и окружностью грудной клетки имеются определенные соотношения, которые позволяют оценить пропорциональность его телосложения. Комплексную оценку физического развития на протяжении многих десятилетий производили при помощи специальных индексов (Пинье, Кетле, Бушара, Бругша). В современной антропологии такая оценка производится с помощью специальных шкал регрессии массы тела и окружности грудной клетки относительно просто. Одновременно многие антропологи рекомендуют определять биологический возраст и его соответствие календарному. 2. Термометрия. Все сведения по данному разделу приведены нами в разделе «Общий осмотр». Рентгенологические методы исследования Рентгеноскопия – просвечивание рентгеновскими лучами за рентгеновским экраном. Рентгенография – фиксация рентгеновского изображения на пленку. При этом на пленке получается негативное изображение. Рентгеноконтрастные методы – исследование полостных органов с помощью контрастных веществ. Бронхография – исследование бронхов после заполнения их особым контрастным веществом (йодолиполом). Рентгенография желудка с использованием бария. Ирригоскопия и ирригография толстого кишечника с использованием бария, введенного через катетер в толстый кишечник. Холецистография, холангиография – исследование желчного пузыря и желчных протоков с помощью йодсодержащих контрастных веществ, даваемых внутрь (билитраст, билимин, иопагност) или вводимых в вену (билигност). Внутривенная экскреторная урография – исследования чашечно-лоханочной системы почек, мочеточников и мочевого пузыря с помощью контрастного вещества (сергозин, уротраст и др.), предварительно введенного внутривенно. Восходящая пиелография – исследование полостной системы почек при помощи тех же контрастных веществ, но введенных ретроградно при помощи цистоскопа и мочеточникового катетера в лоханку почки. Ангиография, в том числе коронарография – исследование сосудов при помощи контрастного вещества кардиотраста, введенного в артериальное русло. При коронарографии контраст вводится непосредственно в коронарные артерии. Т 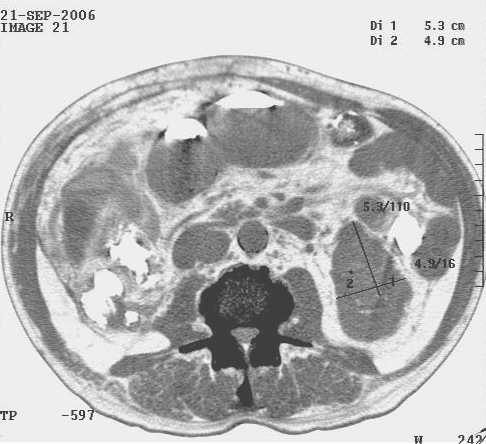 омография – послойная рентгенография на различной глубине с помощью специальной методики. Этот метод позволяет лучше выявлять полости, опухоли, инфильтраты, другие патологические образования, располагающиеся в глубине органа. Компьютерная томография – новейший метод, позволяющий практически на любом уровне сделать «срез» человеческого тела или отдельных органов с большой разрешающей способностью и с компьютерной обработкой (рис. 9). омография – послойная рентгенография на различной глубине с помощью специальной методики. Этот метод позволяет лучше выявлять полости, опухоли, инфильтраты, другие патологические образования, располагающиеся в глубине органа. Компьютерная томография – новейший метод, позволяющий практически на любом уровне сделать «срез» человеческого тела или отдельных органов с большой разрешающей способностью и с компьютерной обработкой (рис. 9).Рис. 9. Компьютерная томограмма брюшной полости Эндоскопические методы исследования Эндоскопия (endos – внутри, scopeo – смотрю) – исследование полостных или трубчатых органов путем непосредственного осмотра их внутренней поверхности с помощью специальных приборов – эндоскопов. Безвозвратно ушли в прошлое жесткие металлические эндоскопы с оптической системой. На смену им пришли гибкие, мобильные, малотравматичные, с высоким качеством изображения эндоскопы, в которых используется волоконная оптика. Изображение и световой пучок передаются по нитям стекловолокна и увеличиваются при помощи окуляра – это так называемые фиброскопы. В зависимости от органа, который исследуется при помощи таких фиброскопов, их называют фибробронхоскопами (исследование слизистой гортани, трахеи, главных бронхов и их разветвлений), эзофагоскопами (исследование пищевода), гастроскопами (исследование желудка), дуоденоскопами (исследование 12 – перстной кишки), эзофагогастродуоденоскопами, колоноскопами (исследование всей толстой кишки). В этом же ряду находится такой метод исследования как лапароскопия: через небольшой разрез в передней брюшной стенке в брюшную полость вводится специальный прибор – лапароскоп, с помощью которого можно осмотреть находящиеся там органы. Этот метод незаменим в особо трудных для диагностики случаях (циррозы печени, злокачественные новообразования). В последние годы в клиническую практику внедрены операционные лапароскопы, позволяющие через небольшой разрез на коже произвести полостные операции (аппендектомия, холецистектомия, гинекологические операции). Цистоскопия – исследование уретры и мочевого пузыря с помощью цистоскопа. Хромоцистоскопия – исследование выделительной функции почек с помощью контрастного вещества (индиго красного), которое вводится внутривенно, а затем через цистоскоп фиксируется время и симметричность выделения контраста из обоих устьев мочеточника. Диагностическая ценность эндоскопии увеличивается благодаря возможности во время исследования органа брать материал с поверхности его слизистой оболочки для цитологического анализа (т.е. изучение формы и структуры клеток ткани) или кусочков ткани для гистологического и гистохимического исследования (биопсия). Инструментально-функциональные методы исследования (функциональная диагностика) Условно эти методы можно разделить на три группы: I. Методы, основанные на регистрации биопотенциалов, возникающих в процессе функционирования того или иного органа: электрокардиография (ЭКГ), электромиография, электрогастрография. II. Методы регистрации двигательной активности (кинетики) органов и ее изменений: спирография и пневмотахиметрия (отражение функции аппарата внешнего дыхания); верхушечная кардиография (регистрация движений верхушечного толчка); баллистокардиография (регистрация колебаний человеческого тела, обусловленных сердечными сокращениями и реактивными силами); реография (отражение изменений удельного сопротивления тканей в связи с меняющимся их кровенаполнением). III. Методы регистрации звуковых явлений, возникающих при функционировании органов: фонокардиография (запись тонов, шумов сердца). Многие методы (баллистокардиография, векторкардиография, тахоосциллография, флебография, холецистография) в современных условиях потеряли свою актуальность, так как на смену им пришли более совершенные и информативные. С другой стороны, некоторые методы получили дальнейшее развитие, модифицировались и представляют огромную ценность. Прежде всего, это относится к новым электрокардиографическим методикам: Суточное (Холтеровское) мониторирование ЭКГ, АД – длительная (до суток и более) запись ЭКГ, АД на аудиокассету (Лента-МТ) или на компакт-диск с последующей компьютерной обработкой. Метод наиболее ценен для диагностики пароксизмальных форм аритмий и скрытой («немой») ишемии миокарда, позволяет проводить контроль за эффективностью антиаритмических препаратов и т.п.. Прекордиальное картирование (КТК-30 и КТК-60) – эффективный метод топической диагностики очаговых изменений в миокарде. По специальной методике на область сердца по полям фиксируют от 30 до 60 электродов и с каждой точки записывают микро – ЭКГ. Дальнейший их анализ позволяет подтвердить или отвергнуть наличие очаговых изменений в миокарде. Электрофизиологическое исследование сердца (ЭФИ) – с помощью чреспищеводной кардиостимуляции, с программированным компьютерным обеспечением, представляется возможность исследования функционального состояния основных элементов проводящей системы сердца (синусового и атриовентрикулярного узла, пучка Гиса), а также выявить дополнительные (патологические) проводящие пути между предсердиями и желудочками, являющиеся основной причиной возникновения тяжелых наджелудочковых пароксизмальных тахикардий. Чреспищеводная кардиостимуляция является и эффективным методом купирования пароксизмов трепетания, мерцания предсердий. Электрокардиография высоких разрешений позволяет с помощью модифицированной высокочувствительной аппаратуры регистрировать поздние потенциалы предсердий и желудочков, являющиеся одной из причин возникновения экстрасистол и других нарушений ритма сердца. Перспективным методом исследования в терапевтической практике является реография. Этот метод позволяет установить зависимость сопротивления тканей проходящему току высокой частоты от степени кровенаполнения исследуемых органов и отдельных участков тела. Чем меньше кровенаполнение, тем больше сопротивление исследуемого участка. Реограмма представляет собой кривую определенной высоты и формы, при анализе которой можно определить такие показатели как тонус артерий и вен, степень артериального кровенаполнения и величину венозного оттока в сосудах верхних и нижних конечностей (реовазография – РВГ), в головном мозге (реоэнцефалография – РЭГ), в легких (реопульмонография – РПГ), в печени (реогепатография – РГГ). С помощью тетраполярной реографии можно определить основные показатели центральной гемодинамики (ЦГД): ударный объем (УО) левого желудочка, сердечный индекс (СИ), общее периферическое сопротивление сосудов (ОПСС) и удельное периферическое сопротивление сосудов (УПСС). Эти показатели, в свою очередь, позволяют установить тип гемодинамики: эукинетический, гипокинетический, гиперкинетический. Не потерял своего значения метод графической записи звуковых явлений сердца (фонокардиография). Запись производится с помощью микрофона на специальный аппарат – фонокардиограф. Анализ кривых ФКГ позволяет выявить патологические изменения тонов сердца (ослабление, усиление, раздвоение, расщепление, трехчленные ритмы), а также шумы сердца. Особенно ценен метод для диагностики пороков сердца. Необходимо, однако, заметить, что с появлением ультразвуковых методов исследования интерес к фонокардиографии заметно упал. Радиоизотопные методы исследования Этот раздел диагностических методов в современных условиях занимает одно их ведущих мест. Прежде всего, это относится к такому методу как сканирование (skia – тень). Сущность его заключается в том, что больному вводят радиоактивный препарат, обладающий способностью концентрироваться в определенном органе: 131I и 132I при исследовании щитовидной железы; пирофосфат, меченный технецием (99mТс – пирофосфат), или радиоактивный талий (201Tl) при диагностике инфаркта миокарда, коллоидный раствор золота – 198Au, неогидрин, меченный изотопами ртути – 197Hg или 203Hg, при исследовании печени и др. Затем больного укладывают на кушетку под детектором аппарата для сканирования (гамма – топограф, или сканер). Детектор (сцинтилляционный счетчик гамма – излучения) перемещается по определенной траектории над объектом исследования и воспринимает радиоактивные импульсы, исходящие от исследуемого органа. Сигналы счетчика затем с помощью электронного устройства преобразуются в различные формы регистрации (сканограммы). В конечном итоге на сканограмме вырисовываются контуры исследуемого органа. Так, при очаговом поражении паренхимы органа (опухоль, киста, абсцесс и др.) на сканограмме определяются очаги разрежения; при диффузном паренхиматозном поражении органов (гипотиреоз, цирроз печени) отмечается диффузное снижение плотности сканограммы. Сканирование позволяет определить смещение, увеличение или уменьшение размеров органа, а так же снижение его функциональной активности. Наиболее часто сканирование используется для исследования щитовидной железы, печени, почек. В последние годы этот метод все чаще применяется для диагностики инфаркта миокарда в двух методиках: 1) сцинтиграфия миокарда с 99mTс – пирофосфатом (пирофосфат, меченный технецием), который активно накапливается некротизированным миокардом (выявление «горячих» очагов); 2) сцинтиграфия миокарда радиоактивным 201Tl, который накапливается только здоровой мышцей сердца, в то время как зоны некроза выглядят в виде темных, несветящихся («холодных») пятен на фоне ярко светящихся участков здоровых тканей. Радиоизотопы широко используются также при исследовании функции некоторых органов. При этом изучается скорость всасывания, накопления в каком-либо органе и выделение из организма радиоактивного изотопа. В частности, при изучении функции щитовидной железы определяются динамика поглощения йодида натрия, меченного 131I щитовидной железой и концентрация белковосвязанного 131I в плазме крови больного. Для изучения выделительной функции почек широко используется ренорадиография (РРГ) путем определения скорости выделения ими гиппурана, меченного 131I. Радиоактивные изотопы применяются также для изучения всасывания в тонком кишечнике и при исследованиях других органов. Ультразвуковые методы исследования Ультразвуковая эхография (синонимы: эхография, эхолокация, ультразвуковое сканирование, сонография и др.) – метод диагностики, основанный на различиях в отражении ультразвуковых волн, проходящих через ткани и среды организма с разной плотностью. Ультразвук – акустические колебания частотой от 2х104 - 108 Гц, которые вследствие своей высокочастотности уже не воспринимаются человеческим ухом. Возможность применения ультразвука в диагностических целях обусловлена его способностью распространяться в средах в определенном направлении в виде тонкого концентрированного пучка волн. При этом ультразвуковые волны по-разному поглощаются и отражаются различными тканями в зависимости от степени их плотности. Отраженные ультразвуковые сигналы улавливаются, трансформируются и передаются на воспроизводящее устройство (осциллоскоп) в виде изображения структур исследуемых органов. В последние годы метод ультразвуковой диагностики получил дальнейшее развитие и, без преувеличения, произвел настоящую революцию в медицине. Он используется в диагностике заболеваний практически всех органов и систем: сердца, печени, желчного пузыря, поджелудочной железы, почек, щитовидной железы. Любой врожденный или приобретенный порок сердца достоверно диагностируется ультразвуковой эхографией. Метод используется в неврологии (исследование головного мозга, желудочков мозга); офтальмологии (измерение оптической оси глаза, величины отслойки сетчатки, определение локализации и размеров инородных тел и т.д.); в оториноларингологии (дифференциальная диагностика причин поражения слуха); в акушерстве и гинекологии (определение сроков беременности, состояние плода, многоплодной и внематочной беременности, диагностика новообразований женских половых органов, исследование молочных желез и др.); в урологии (исследование мочевого пузыря, предстательной железы) и т.д. С появлением допплеровских систем в современных ультразвуковых аппаратах стало возможным изучать направление потоков крови внутри сердца и по сосудам, выявлять патологические токи крови при пороках, исследовать кинетику клапанов и мышцы сердца, провести хронометрический анализ движений левых и правых отделов сердца, что имеет особое значение для оценки функционального состояния миокарда. Широко внедряются ультразвуковые приборы с цветным изображением. Под натиском ультразвуковых методов исследования постепенно теряют свою актуальность рентгенологические методы Я 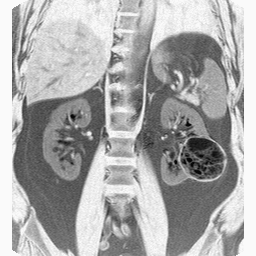 дерно–магниторезонансная томография |
