Лис - Пропедевтика внутренних болезней (1). Учебное пособие для студентов лечебного, педиатрического, медикопсихологического факультетов допущено Министерством образования
 Скачать 7.2 Mb. Скачать 7.2 Mb.
|
|
Варианты течения Наиболее часто встречается медленно прогрессирующее течение, при котором повреждение суставных поверхностей развивается медленно. Быстро прогрессирующее течение обычно сочетается с высокой активностью заболевания; повреждение суставов наступает довольно рано. Стойкая нетрудоспособность развивается в течение нескольких лет. Течениебез заметного прогрессирования сопровождается слабо выраженным полиартритом с незначительной, но стойкой деформацией мелких суставов кистей. Заболевание заметно не прогрессирует в течение нескольких лет. Деформация суставов незначительна. Лабораторные признаки активности слабо выражены. Однако у ряда пациентов описанные виды течения РА могут переходить из одной формы в другую. ОСТЕОАРТРОЗ (-АРТРИТ) Остеоартроз (ОА) – хроническое дегенеративное заболевание суставов, в основе которого лежит первичная дегенерация суставного хряща с последующим изменением костных суставных поверхностей, развитием краевых остеофитов, что влечет за собой деформацию сустава. Этиология. 1. Чрезмерная механическая и функциональная перегрузка (спортивная, бытовая, избыточная масса, травмы). 2. Снижение резистентности хряща к обычной нагрузке (артриты, метаболические нарушения, ишемия костной ткани, наследственность, эндокринные нарушения). Патогенез. Быстрое и раннее «постарение» хряща. Деполимеризация и убыль протеингликанов (хондроитин сульфата). Хрящ теряет свою эластичность, разволокняется, может исчезнуть. Последнее время большую роль в развитии заболевания придают нарушениям в иммунной системе. Классификация (Республиканская научно-практическая конференция по ревматологии, Минск, 2003) I. Патогенетические варианты: первичный (идиопатический) вторичный (обусловлен дисплазиями, травмами, гипермобильностью суставов, артритами и др.) II. Клинические формы: моноостеоартроз олигоостеоартроз полиостеоартроз (узелковый, безузелковый) в сочетании с остеохондрозом позвоночника, спондилоартрозом III. Преимущественная локализация: межфаланговые суставы (узелки Гебердена, Бушара) тазобедренные суставы (коксартроз) коленные суставы (гонартроз) другие суставы IV. Рентгенологическая стадия (Kellgren et al. 1957) Рентгенологические признаки: - остеофиты у края суставных поверхностей или у прикреплений сухожилий; - периартикулярная оссификация, главным образом дистальных и проксимальных межфаланговых суставов кистей; - сужение суставной щели и склероз субхондральной кости; - кистовидные просветления со склеротическими стенками в субхондральной кости; - изменение формы суставного конца кости. По количеству рентгенологических признаков, в любом сочетании, определяют 4 стадии ОА: 1 признак – ОА сомнительный (стадия I) 2 признака – ОА минимальный (стадия II) 3 признака – ОА выраженный (стадия III) 4 признака – ОА тяжелый (стадия IV) V. Синовит: имеется, отсутствует. VI. Периартрит: имеется, отсутствует. VII. Функциональная способность больного: ФН 1 - трудоспособность ограничена временно, ФН 2 - трудоспособность утрачена, ФН 3 - нуждается в постороннем уходе. Клиническая картина Характерно поражение коленных, тазобедренных и дистальных межфаланговых суставов – суставов наиболее подверженных нагрузкам. Больных беспокоят боли в суставах при нагрузке, больше к вечеру, которые затихают в покое, ночью. Очень характерны «стартовые» боли в суставах при первых шагах, затем они исчезают и вновь возникают при нагрузке. Во время движения периодически может возникать заклинивание сустава, что сопровождается резкой болью – «мышь в суставе». Так же при при движении может отмечаться крепитация (хруст). наблюдается стойкая деформация суставов. На межфаланговых дистальных суставах кистей выделяют Геберденовские узелки (остеофиты), а на проксимальных – узелки Бушара (рис. 80). Периодически могут возникать реактивные синовииты, что сопровождается отеком и болезненностью сустава при пальпации. Лабораторные методы исследования Общий анализ крови и биохимический анализ крови без существенных изменений. Однако если возникает реактивный синовиит, то может отмечаться умеренное ускорение СОЭ. 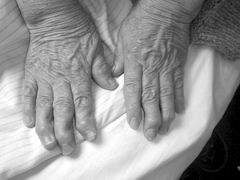 Рис. 80. Геберденовские узелки и подвывихи ногтевых фаланг при остеоартрозе ВИЧ-ИНФЕКЦИЯ (СИНДРОМ ПРИОБРЕТЕННОГО ИММУННОДЕФИЦИТА (СПИД) ВИЧ-инфекция – инфекционный процесс в организме человека, характеризующийся медленным течением, поражением иммунной и нервной систем, последующим развитием на этом фоне оппортунистических инфекций, новообразований, приводящих ВИЧ-инфицированных к летальному исходу (Я.Л. Мархоцкий, 2003). Этиология. Вирус иммунодефицита человека - это РНК-содержащий экзогенный вирус, относящийся к подсемейству Lentiviridae "медленные" семейства Retroviridae (ретровирусы). В настоящее время известны генетические разновидности ВИЧ: ВИЧ-1 и ВИЧ-2 типа. Вич-2, в основном, наблюдается у населения Западной Африки, где антитела были обнаружены у 2% обследуемых. ВИЧ нестоек во внешней среде. Он полностью инактивируется при прогревании при температуре +56С в течении 30 мин., при кипячении через 1 мин, при воздействии дезинфицирующих веществ (3%-перекись водорода, 5%-лизол, 0,2%-гипохлорит натрия, 1%-глютаровый альдегид, 70%-этиловый спирт). Тепловая 3-минутная обработка белья при температуре 71С (температура в стиральных машинах) так же убивает его. Но он весьма устойчив к ультрафиолетовым лучам и ионизирующей радиации. В нативном состоянии в крови и на предметах внешней среды он сохраняет заразную способность до 14 дней, в высушенных субстратах – до 7 суток. Эпидемиология. Источником ВИЧ-инфекции является больной СПИДом человек или бессимптомный вирусоноситель. ВИЧ обнаружен в крови, сперме, слюне, грудном молоке, слезной жидкости, вагинальном и цервикальном секретах больных СПИДом и вирусоносителей, а также в спинномозговой жидкости и аутопсированных тканей головного мозга. Наибольшую эпидемиологическую опасность в качестве факторов передачи ВИЧ представляют кровь и семенная жидкость. Передача возбудителя СПИДа происходит: 1) половым путем (этот путь инфицирования играет самую существенную роль в настоящее время); 2) от матери к ребенку (вертикально - через плаценту, во время родов, после родов - при грудном вскармливании); 3) артифициальным путем при парентеральных вмешательствах - переливаниях крови и ее препаратов, внутривенном введении лекарств или наркотиков нестерильными шприцами и иглами. Определены группы риска заражения ВИЧ. Это: 1) мужчины-гомосексуалисты и бисексуалисты (70% от общего кол-ва в США) 2) наркоманы, вводящие наркотики внутривенно (20% больных в США); 3) проститутки, а так же люди не разборчивые в половых связях и имеющие большое число половых партнеров; 4) реципиенты крови (больные с заболеваниями, требующими частых переливаний крови или ее компонентов). Патогенез. Подобно возбудителям других медленных вирусных инфекций, ВИЧ может длительное время находиться в организме человека в латентном состоянии, не вызывая клинических проявлений болезни. ВИЧ поражает широкий спектр клеток организма человека. Это Т-хелперы, макрофаги, клетки мозга - нейроглия и дендриты, клетки печени, сердца, пищеварительной системы. Однако, весьма избирателен и наиболее выражен цитопатический эффект ВИЧ проявляет по отношению к Т4-лимфоцитам с антигенным маркером СD4, то есть Т-хелперам. 1. Если Т4- лимфоцит заражен ВИЧ, то при действии антигена он уже не может осуществлять свою иммунную функцию. 2. Размножение вируса в этих клетках приводит к их гибели, причем разрушаются синтиции Т4-лимфоцитов, содержащие и клетки, непораженные вирусом. 3. При поражении Т-хелперов не могут нормально работать и проводить антигензависимый синтез антител В-лимфоциты, не активизируются цитотоксические Т-лимфоциты, нарушаются другие иммунологические реакции. Происходит постепенное разрушение иммунной системы, нарушение нормальной реакции на инфекционный агент и на клетки, подвергающиеся злокачественной трансформации. Последние получают возможность развиваться в раковую опухоль. Человек, зараженный ВИЧ становится беззащитными перед микроорганизмами даже перед такими, которые не представляю угрозы для нормального человека (оппортунистические инфекции). Клиническая картина В клинической картине ВИЧ-инфекции выделяют 5 стадий заболевания. I. Острая инфекция (ранее выделялся инкубационный период). Уже через 3-5 недель с момента заражения (может и через 1-2 недели) примерно у 15-25% ВИЧ-инфицированных развивается острое заболевание, напоминающее инфекционный мононуклеоз и обозначаемое как мононуклеозоподобное состояние (синдром). Длится оно 13 - 14 суток (до 3-х недель). Клинически проявляется повышением температуры тела до фебрильной в течение 2-10 дней, ангиной, фарингитом, увеличением лимфатических узлов, гепатолиенальным синдромом, головной болью, артралгией, миалгией, возможны даже эпилептиформеные припадки, в анализе крови - лимфопения. Заболевание может также протекать в виде гриппоподобного варианта или ОРВИ и в виде энцефалопатических реакций (беспокоит головная боль, повышение температуры тела и увеличение лимфатических узлов). У 50-90% инфицированных стадия острой инфекции может развиться в первые 3-6 месяцев после заражения. Потом первичные клинические проявления исчезают и человек годами остается практически здоровым, хорошо себя чувствует. Это стадия асимптомной инфекции. Антитела после инфицирования определяются у 90% по истечении 3 недель и до 3 месяцев, а у 10% - только через 6 месяцев и позднее. II. Асимптомная инфекция (вирусоносительство). В эту стадию может наблюдаться умеренное увеличение лимфатических узлов. Длится стадия 1-5 лет. III. Персистирующая генерализованная лимфоаденопатия. Увеличиваются лимфоузлы многих групп. Это сохраняется в течение не менее 3-месяцев. Как правило, лимфоузлы увеличены симметрично. По консистенции узлы чаще мягкие, подвижные. Но могут быть и плотно-эластические. Размеры их от 0,5 до 2 см. Некоторые больные отмечают периодическую боль в подмышечных и паховых лимфоузлах. Лимфаденопатия может длиться многие годы (1-5 лет) с периодами обострений и ремиссий. Продолжительность первых трех стадий может колебаться от 2-3 до 10-15 лет. IV. СПИД-ассоциированный комплекс (ПреСПИД). Эта стадия начинается через 3-5 лет после заражения. Характеризуется, кроме увеличения лимфоузлов, продолжительными подъемами температуры до 38-39 С, потливостью особенно в ночное время, длительной диареей, потерей массы тела (10% и более), слабостью, недомоганием, отсутствием аппетита, тромброцитопенией, лабораторными признаками нарушения иммунитета. У таких больных уже могут быть обнаружены типичные осложнения, обусловленные характерными условно-патогенными микроорганизмами. Клинические проявления в этот период очень сходны со СПИДом, отличаются лишь меньшей степенью выраженности и отсутствием летальных осложнений. Характерны такие заболевания как опоясывающий лишай, герпес, локализованная саркома Капоши, волосистая лейкоплакия, туберкулез легких, грибковые поражения внутренних органов. Длится эта стадия 1-2 года. V. Последняя стадия развития, собственно СПИД. "Развернутый СПИД" проявляется в виде новообразований и тяжелых множественных инфекций. Вся совокупность оппортунистических инфекций обусловливает разнообразие клинических проявлений, в патологический процесс вовлекаются практически все органы и системы. Виды инфекций и инвазий при СПИДе: 1) бактерии: атипичный микобактериоз – туберкулез, гемофиллез, стрептококковая инфекция, сальмонеллезная инфекция, легионеллез; 2) вирусы: цитомегаловирусная инфекция, простой герпес, опоясывающий лишай, многоочаговая лейкоэнцефалопатия (паповавирусы), инфекции, вызванные вирусом Эпштейна-Барр; 3) грибы: - криптококкоз, кандидоз, гистоплазмоз, кокцидоидомикоз, аспергилез, дерматомикозы; 4) простейшие: пневмоцистная пневмония (pneumocyctis carinii), криптоспоридоз, токсоплазмоз, изоспороз, бластоцистоз. По рекомендациям экспертов ВОЗ условно выделены формы заболевания больных СПИДом: легочная (пневмоническая), церебральная, желудочно-кишечная (диарейная), септическая. Легочная форма определяется развитием инфильтративной пневмонии. В 60% случаев это пневмоцистная пневмония, в остальных случаях возбудителями являются легионеллы и цитомегаловирус. Основные клинические проявления: постепенно усиливающаяся одышка, кашель чаще сухой, но в далеко зашедших случаях бывает с мокротой, озноб с повышением температуры тела до высокой, по мере усугублении дыхательной недостаточности появляется диффузный цианоз. Пневмоцистные пневмонии могут протекать как вялотекущий процесс длительностью, до полугода и более и в острой форме, могут быстро привести к летальному исходу. Желудочно-кишечная (диарейная) форма клинически выражается в длительной диарее, потери массы тела. Связана с множеством микроорганизмов, но в первую очередь криптоспоридиозом. Реже наблюдается кандидоз и изоспороз. Криптоспоридоз - протозойная инвазия человека и животных, которая характеризуется гастроэнтеритом, обезвоживанием. Возбудитель - кокцидии. У больных СПИДом криптоспоридоз протекает тяжело и длительно в течении многих месяцев. Потери жидкости с частым водянистым и очень зловонным запахом могут достигать 10 л в сутки. Возможна мучительная боль по ходу кишечника, тошнота. Поражение ЦНС (церебральная форма). Наблюдается у многих больных (до 95%). Клинические проявления неоднородны и сгруппированы в 4 разновидности. 1). Инфекции, вызываемые токсоплазмой гондии (некротичекий энцефалит, абсцессы мозга), криптококковый менингит, многоочаговая лейкоэнцефалопатия, микобактериями. 2). Опухоли ЦНС - лимфома головного мозга. 3). Сосудистые осложнения - кровоизлияние в головной мозг, связанные с тромбоцитопенией. 4). Изменения ЦНС, проявляющиеся очаговыми поражениями головного мозга. Возможны осложнения со стороны периферической НС: периферические невриты, поражения черепно-мозговых нервов, радикулит, полимиозит. В заключительной стадии - слабоумие, потеря координации движения - СПИД- деменция. Из злокачественных заболеваний чаще всего наблюдается саркома Капоши (30% больных). Патологические изменения кожи локализуются на голове, туловище и верхних конечностях, при диссеменировании опухоли - во внутренних органах. На коже и слизистых оболочках обнаруживаются множественные пятна и синюшно-бурые или коричнево-бурые узелки, склонные к изъязвлению. Прогноз при СПИДе неблагоприятный. Продолжительность жизни больных от нескольких месяцев до 3-4 лет. При этом наиболее длительное течение отмечается в случаях СПИДа, проявляющихся саркомой Капоши. Диагностика. Основана на клинической картине при подтверждении серологическими или вирусологическими методами. Лабораторная диагностика основывается на трех подходах: индикации ВИЧ в материале больных, выявлении противовирусных антител, определении специфических изменений в иммунной системе. Наибольшее распространение получили методы, базирующиеся на выявлении антител. С этой целью используются иммуноферментный, радиоиммунный, иммунофлуоресцентный методы, реакции иммунопреципитации, метод иммуноблотинга. Профилактика. В настоящее время отсутствуют специфические средства профилактики, поэтому чрезвычайно важное значение имеют меры по неспецифическому предупреждению заболевания. Огромное значение имеет санитарно-просветительная работа. Целесообразно рекомендовать использование презервативов, особенно при случайных половых контактах. Следует предостеречь от совместного использования бритвами и другими предметами личной гигиены, которые могут быть загрязнены кровью и другими биологическими жидкостями инфицированных. Важно место в предупреждении распространении СПИДа в стране занимают скрининговые исследования по выявлению инфицированных лиц. В Беларуси обследованию на ВИЧ-инфекцию подлежат: доноры крови и других биологических жидкостей и тканей при каждом взятии; иностранные граждане и лица без гражданства, прибывшие в республику на учебу свыше 3 месяцев в течение 10 дней после прибытия и через 6 месяцев, но не более 2 раз в год; больные по клиническим показаниям, например, лихорадящие более 1 месяца; с диареей более 1 месяца; с рецидивирующей пневмонией, пиодермией и др; больные с подозрением или подтвержденным диагнозом таких заболеваний, как саркома Капоши, лимфома мозга, рецидивирующий лишай, глубокие микозы и др; больные, которым систематически проводят переливания крови и ее препаратов каждые 6 месяцев; дети, родившиеся от ВИЧ-инфицированных матерей: в 12, 18 месяцев; лица с венерическими заболеваниями; наркоманы, гомосексуалисты и бисексуалы, лица занимающиеся проституцией; лица, поступающие в следственные изоляторы; лица, контактирующие с ВИЧ-инфицированными; граждане республики, изъявившие желание пройти освидетельствование. НЕОТЛОЖНЫЕ СОСТОЯНИЯ Клиническая смерть. Принципы реанимации и интенсивной терапии. Напомним, что клиническая смерть – одна из стадий развития терминального состояния. Терминальное состояние определяется как пограничное состояние между жизнью и смертью, когда в силу различных причин происходит столь выраженное нарушение функционирования основных жизненных систем, что сам организм пострадавшего или больного человека не в состоянии справиться с этими нарушениями и без вмешательства извне неизбежно заканчивается смертью (С.А. Сумин, 2004). Причины, приводящие к развитию терминального состояния, многообразны и могут быть по характеру как острыми, внезапными (утопление, поражение электротоком и др.), так и сравнительно постепенными (тяжелые, длительные заболевания в финальной стадии). В развитии терминального состояния выделяют следующие стадии: предагональное состояние, терминальная пауза (отмечается не всегда), агония, клиническая смерть. Наступающая вслед за клинической смертью биологическая смерть представляет собой необратимое состояние, когда оживление организма как целого уже невозможно. Предагональное состояние. Сознание резко угнетено или отсутствует. Кожные покровы бледные или цианотичные. АД прогрессивно снижается вплоть до нуля, пульс на периферических артериях отсутствует, но еще сохранен на сонных и бедренных артериях. На начальных этапах отмечается тахикардия с последующим переходом в брадикардию. Дыхание быстро переходит из тахи- в брадиформу. Нарушаются стволовые рефлексы. Тяжесть состояния быстро усугубляется нарастающим кислородным голоданием и тяжелыми метаболическими нарушениями. Терминальная пауза. Клинически проявляется остановкой дыхания и преходящими периодами асистолии от 1-2 до 10-15 сек. Эта стадия бывает не всегда. Агония. Этот этап является предшественником смерти и характеризуется последними проявлениями жизнедеятельности организма. В этом периоде умирания прекращается регуляторная функция высших отделов головного мозга и управление процессами жизнедеятельности начинает осуществляться на примитивном уровне под контролем бульбарных центров. Клиническая смерть – обратимый этап умирания, переходный период между жизнью и смертью. На данном этапе прекращается деятельность сердца и дыхания, полностью исчезают все внешние признаки жизнедеятельности организма, но гипоксия еще не вызвала необратимых изменений в органах и системах, наиболее к ней чувствительных. Данный период, за исключением редких и казуистических случаев, в среднем продолжается не более 3-4 минут, максимум 5-6 мин. (при исходно нормальной или повышенной температуре тела). Биологическая смерть. Характеризуется тем, что на фоне ишемических повреждений наступают необратимые изменения органов и систем. К ранним признакам биологической смерти относятся высыхание и помутнение роговицы и симптом «кошачьего глаза» (при сдавлении глазного яблока зрачок деформируется и вытягивается в длину). К поздним признакам биологической смерти относятся трупные пятна и трупное окоченение. «Мозговая (социальная) смерть» - данный диагноз появился в медицине с развитием реаниматологии. Иногда во время проведения реанимационных мероприятий удается восстановить деятельность сердца у больных, находившихся в состоянии клинической смерти более 5-6 мин., но у этих пациентов уже наступают необратимые изменения в коре головного мозга. По сути дела пациент превращается в «сердечно-легочный» аппарат. Разумеется, функция дыхания поддерживается только методом ИВЛ. Развивается так называемое «стойкое вегетативное состояние», при котором пациент может находиться в отделении интенсивной терапии в течение нескольких лет и существовать только не уровне вегетативных функций. Признаки клинической смерти: К признакам клинической смерти относятся: кома, апноэ, асистолия. Кома диагностируется на основании отсутствия сознания и по расширенным зрачкам (диаметр более 5 мм.), не реагирующим на свет. Апноэ регистрируется визуально по отсутствию дыхательных движений грудной клетки. В этой ситуации очень важно сразу же определить, имеется обтурация верхних дыхательных путей, или нет. Это давольно легко диагностируется при первой попытке ИВЛ. Если воздух в легкие не поступает, это указывает на наличие обтурации. Асистолия регистрируется по отсутствию пульса на сонных ратериях или аскультативно по отсутствию сердцебиения. Не надо тратить время на поиск пульса на лучевых артериях! Желательно перед определением пульса провести пострадавшему несколько искусственных вдохов. Алгоритм оказания помощи при клинической смерти Единственный путь спасти больного, находящегося в терминальном состоянии (в том числе и в состоянии клинической смерти) – проведение реанимационных мероприятий. Реанимация – это непосредственно процесс оживления организма при проведении специальных реанимационных мероприятий (Неговский В.А., 1975). В настоящее время в большинстве стран принят термин сердечно-легочная реанимация (СЛР, СРR), или сердечно-легочная и церебральная реанимация. В 2000 г. состоялась первая Всемирная научная конференция по сердечно-легочной реанимации и оказанию неотложной сердечно-сосудистой помощи, на которой впервые были выработаны единые международные руководящие принципы (Guidelines) в области оживления организма (Guidelines 2000 for CPR and ECC). Согласно рекомендациям этой конференции СЛР можно подразделить на два этапа: 1. Basic Life Support – основные реанимационные мероприятия (базовая СЛР), которые могут проводитьнепрофессиональные спасатели, а также должны проводить медицинские работники. 2. Advanced Cardiovascular Life Support – специализированные реанимационные мероприятия (специализированная СЛР), которые должен выполнять обученный и оснащенный соответствующим оборудованием и медикаментами медперсонал (служба скорой медицинской помощи, врачи отделений реанимации и интенсивной терапии. Базовая СЛР – это обеспечение проходимости дыхательных путей (Airway), проведение искусственного дыхания (Breathing) и непрямого массажа сердца (Circulation) (приемы АВС). Специализированная СЛР подразумевает последовательное выполнение тех же приемов, однако с использованием реанимационного оборудования, медикаментов, что делает ее более эффективной. Выживаемость пострадавших, находящихся в терминальном состоянии – «цепь выживания», состоит из следующих звеньев: 1. Раннее распознавание остановки кровообращения (дыхания) и вызов скорой медицинской помощи или реанимационной бригады для проведения специализированной СЛР. 2. Раннее проведение основной СЛР. 3. Раннее проведение электрической дефибрилляции. 4. Раннее проведение специализированной СЛР. Последовательность основных реанимационных мероприятий: 1. Констатация отсутствия сознания у пострадавшего (с помощью словесного обращения, легкого похлопывания по щекам, тормошения больного). 2. Восстановление и обеспечение проходимости дыхательных путей: Положение больного. Он должен находиться в положении лежа на спине на твердой, плоской поверхности. Положение спасателя. Он должен расположиться по отношению к пострадавшему таким образом, чтобы он мог проводить и искусственное дыхание, и непрямой массаж сердца. Обычно это положение справа от больного. Восстановление проходимости дыхательных путей. Вследствие низкого мышечного тонуса у пострадавшего без сознания наиболее частой причиной обструкции гортани является западение языка. Так как язык анатомически связан с нижней челюстью, то выдвижение последней вперед приводит к смещению языка от задней стенки глотки и открытию дыхательных путей. В случае отсутствия данных о травме головы или шеи используется прием «запрокидывание головы – выдвижение нижней челюсти». Для этого одной рукой, расположенной в области лба пострадавшего, запрокидывается голова последнего, одновременно второй рукой поднимается подбородок пострадавшего (выдвигается нижняя челюсть), что завершает этот прием. Необходимо приоткрыть рот пострадавшего для облегчения его спонтанного дыхания и приготовиться к дыханию –«ото рта ко рту». Этот прием (тройной прием Питера Сафара) является методом выбора при восстановлении проходимости дыхательных путей у пострадавших без подозрения на травму шейного отдела позвоночника. Прием «только выдвижение нижней челюсти» является наиболее безопасным начальным действием при подозрении на травму шейного отдела позвоночника. Если после проведенных мероприятий восстанавливается спонтанное дыхание и есть признаки кровообращения (пульс, нормальное дыхание, кашель или движения) больному надо придать восстановительное положение (recovery position). Обычно это положение больного на правом боку со слегка согнутой в коленном суставе левой ногой и вытянутой правой. Это положение позволяет избежать повторного западения языка и в целом облегчает дыхание больного. 3. Оценка эффективности дыхания пострадавшего. Такую оценку можно дать, расположив ухо около рта и носа пострадавшего, одновременно наблюдая за экскурсией его грудной клетки, слушая и ощущая движение выдыхаемого воздуха. Проводить оценку дыхания следует быстро, не более 10 секунд! В том случае, если пострадавший не дышит, или его дыхание не адекватно, или нет уверенности в эффективности дыхания пострадавшего, необходимо начать проведение искусственного дыхания. Искусственное дыхание Дыхание «ото рта ко рту». Данный тип искусственного дыхания является быстрым эффективным путем доставки кислорода и замены дыхания пострадавшего: приблизительно 16-17% кислорода поступает пострадавшему, при этом парциальное давление О2 в альвеолярном воздухе может достигать 80 мм.рт.ст. Недостатки методадыхания «ото рта ко рту»: 1. Реальная опасность инфицирования человека, проводящего дыхательную реанимацию. 2. Психологический аспект проведения такого дыхания. Избежать этих недостатков можно с помощью специальных устройств. К ним относятся различные простейшие одноразового использования лицевые маски с клапаном однонаправленного (нереверсивного типа) потока воздуха («Ключ жизни» и др.), S – образный воздуховод, ротоносовая маска с лицевым обтуратором, пищеводно-трахеальный обтуратор и др. Эффективно использование ларингеальной маски. Данная маска-воздуховод позволяет достаточно надежно разобщать дыхательные пути от глотки и пищевода, проводить искусственное дыхание, а также осуществлять туалет трахеобронхиального дерева. После проведения приемов, обеспечивающих восстановление проходимости дыхательных путей, спасатель двумя пальцами руки, фиксирующей голову в запрокинутом состоянии, должен закрыть носовые ходы, сделать глубокий вдох, охватить своими губами рот пострадавшего и выполнить медленный (не менее 2 сек.) выдох в пострадавшего. Частота таких дыхательных циклов 10-12 в минуту (1 цикл каждые 4-5 сек.). Метод дыхания «ото рта к носу» менее предпочтителен, так как является еще более трудоемким и менее эффективным из-за повышенного сопротивления на вдохе через носовые ходы. При обструкции верхних дыхательных путей твердым инородным телом и невозможности извлечь его пальцами или зажимом показана экстренная коникотомия. 4. Оценка кровообращения. Всемирная конференция 2000 года не рекомендует непрофессиональным спасателям определение пульса на сонных артериях для установления у пострадавших остановки сердца в процессе СЛР. Они должны быть обучены оценке кровообращения по косвенным признакам (дыхание, кашель, движения пострадавшего) в ответ на искусственное дыхание. Профессиональные спасатели должны продолжать ориентироваться на каротидный пульс (тратя на это не более 10-15 сек.) в сочетании с другими признаками (дыхание, кашель, движения). Непрямой массаж сердца И в эксперименте, и в клинике показано, что во время непрямого массажа сердца действуют два механизма: грудной насос и механизм непосредственной компрессии сердца. Исследования последних лет показали, что для поддержания более высокого уровня мозгового и коронарного кровообращения частота компрессии грудной клетки должна быть приблизительно 100 в 1 минуту. Рекомендуется при проведении СЛР придерживаться соотношения компрессии/дыхание как 15:2 независимо от числа спасателей до тех пор, пока пострадавший не будет интубирован. Если дыхательные пути защищены интубационной трубкой с манжетой, компрессии грудной клетки могут быть постоянными и независимыми от дыхательных циклов в соотношении 5:1. Методика непрямого массажа сердца. Пострадавший должен находиться в горизонтальном положении на спине, на твердом и ровном основании; его голова не должна быть выше уровня груди; до начала непрямого массажа сердца следует приподнять ноги пострадавшего (с целью увеличения центрального объема крови). Спасатель может находиться с любой стороны от пострадавшего; положение рук на грудине – два поперечных пальца от основания мечевидного отростка вверх, далее обе кисти рук параллельны друг другу, одна на другой («в замке») располагаются в нижней трети грудины. На догоспитальном этапе при отсутствии ЭКГ-контроля перед началом компрессий грудной клетки следует провести 2-3 интенсивных вдувания в легкие пострадавшего и нанести удар кулаком в область проекции сердца. На фоне вагусной асистолии этого иногда бывает достаточно, чтобы сердце снова заработало. Г 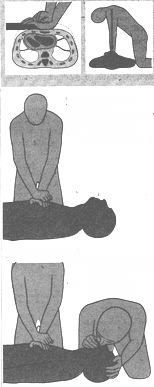 лубина компрессий в среднем 4-5 см, с частотой приблизительно 100 в мин.; эффективный мозговой и коронарный кровоток обеспечивается при продолжительности фазы компрессии и фазы расслабления грудной клетки 50:50% времени; необходимо придерживаться правильного положения рук в течение всего цикла из 15 компрессий, не отрывая рук и не меняя их положения. лубина компрессий в среднем 4-5 см, с частотой приблизительно 100 в мин.; эффективный мозговой и коронарный кровоток обеспечивается при продолжительности фазы компрессии и фазы расслабления грудной клетки 50:50% времени; необходимо придерживаться правильного положения рук в течение всего цикла из 15 компрессий, не отрывая рук и не меняя их положения.Последовательное соотношение с дыхательными циклами 15:2 (независимо от числа спасателей); если трахея интубирована соотношение 5:1 в постоянном режиме, без пауз для вдоха. Рис. 81. Схема закрытого массажа сердца и искусственного дыхания Необходимо работать руками, полностью выпрямленными в локтевых суставах, перпендикулярно расположенными по отношению к грудной клетке с использованием не силы рук, а массы туловища. Если все делается правильно, в такт с компрессией грудной клетки должен появляться синхронный пульс на сонных и бедренных артериях. Контроль эффективности непрямого массажа сердца и искусственного дыхания определяется следующими критериями: - изменение цвета кожных покровов (становится менее бледной, цианотичной); - сужение зрачков с появлением реакции на свет; - появление пульсового толчка на сонной и бедренной артерии; возможно появление самостоятельного дыхания. В современных условиях для повышения эффективности непрямого массажа сердца применяется специальное оборудование и приспособления, включая пневматическую жилетную СЛР, СЛР со вставленной абдоминальной компрессией, активной компрессией – декомпрессией и др. Электрическая дефибрилляция сердца Проведение дефибрилляции крайне необходимо для спасения пострадавшего после остановки кровообращения, так как фибрилляция желудочков (ФЖ) является самым частым начальным ритмом при внезапной остановке кровообращения. Электрическая дефибрилляция в течение первой минуты остановки кровообрвщения дает 90% результат выживания; если выполнение дефибрилляции задерживается на 5 минут от момента остановки кровообращения, дальнейший процент выживания снижается до 50%. Методика дефибрилляции. Один электрод наружного дефибриллятора располагается справа во 2-ом межреберье под ключицей, другой – в проекции верхушки сердца. Рекомендуемые параметры дефибрилляции у взрослых:первая попытка – 200 Дж, при неудаче – 300 Дж, затем – 360 Дж. Промежуток времени между попытками должен быть минимален и требуется лишь для оценки эффекта дефибрилляции и набора, в случае необходимости, следующего разряда. Лекарственные средства при СЛР Лекарственные средства в ходе реанимационных мероприятий применяются с целью: - оптимизации сердечного выброса и сосудистого тонуса; - нормализации нарушений ритма и электрической нестабильности сердца. Наиболее часто в реанимационной практике применяются растворы адреналина, норадреналина, гидрокарбоната натрия, атропина, сульфата магния, лидокаина, хлористого кальция (при соответствующих показаниях). Универсальный алгоритм действий при внезапной смерти взрослых (по Guidelines 2000 for CPR and ECC). 1. Основные реанимационные мероприятия (базовая СЛР): Убедиться в отсутствии сознания у пострадавшего; Восстановить проходимость дыхательных путей; Проверить дыхание; Выполнить от 2 до 5 вдохов ИВЛ (при необходимости); Проверить наличие кровообращения; Непрямой массаж сердца (при отсутствии признаков кровообращения). 2. Нанести прекордиальный удар (по показаниям; при невозможности проведения дефибрилляции) или 3. Подсоединить дефибриллятор / монитор. 4. Оценить ритм сердца. 5. В случае ФЖ или желудочковой тахикардии без пульса: - попытка дефибрилляции (до 3-х попыток, если необходимо); - возобновить СЛР в течение 1 мин. и вновь оценить ритм сердца; - повторить попытку дефибрилляции; - при отсутствии эффекта начать специализированную СЛР (интубация трахеи, венозный доступ, медикаменты). При отсутствии эффекта проанализировать и устранить возможные причины: Гиповолемия; Гипоксия; Гипер/гипокалиемия; Гипотермия; Ацидоз; Таблетки (наркотики, отравления); Тампонада сердца; Тромбоз коронарный; Тромбоэмболия легочной артерии; Пневмоторакс напряженный. НОРМЫ ОСНОВНЫХ ЛАБОРАТОРНЫХ ПОКАЗАТЕЛЕЙ Биохимические исследования крови (плазма, сыворотка)
|
