Кардиология. сам отчет (2). За счет подобной интеграции предполагается достижение следующих результатов
 Скачать 450.5 Kb. Скачать 450.5 Kb.
|
|
Методические аспекты физической реабилитации По данным обзора Cochrane (63 исследования, 14 486 пациентов, 12 месяцев наблюдения), участие больных, перенесших ОИМ, ЧКВ или операцию КШ, в программах КР, основанных на систематических ФТ умеренной интенсивности, приводило к снижению риска общей смертности (на 27%) и сердечно-сосудистой смерти (на 31%) [12]. При выборе параметров ФТ необходимо учитывать обширность и наличие осложнений ОИМ, ЧКВ/КШ, коморбидную патологию, например, проблемы опорно-двигательного аппарата, наличие ХСН и дыхательной недостаточности, индивидуальные привычки и возможности пациента. При назначении тренирующей нагрузки важно определить ее частоту, интенсивность, длительность и тип, также возможен учет и других характеристик (например, связи ФТ с приемом пищи и т.п.) [13]. Общепризнано рекомендовать в программах КР уровень тренирующей нагрузки 50—60—70% от максимально переносимой по результатам ЭКГ-пробы с ФН с учетом клинического состояния больного. Важно отметить, что этот уровень тренировки удобен, прост и безопасен. Использование в практике тренирующих ФН низкой/умеренной интенсивности позволяет включать в тренировочные группы более тяжелых по функциональным возможностям кардиальных больных, больных с некоторыми сопутствующими заболеваниями, которые ранее считались противопоказанными для ФТ. Принципы физической реабилитации: раннее начало — с первых дней развития ОИМ или после оперативных вмешательств в виде ЛФК, дыхательных упражнений (после стабилизации клинического состояния); строгая дозированность физической активизации больного с учетом переносимости ФН на каждом этапе реабилитации и преемственности к предшествующему этапу реабилитации; при определении двигательного режима на поликлиническом этапе учет всех видов ДА пациента в течение дня, в том числе бытовой и профессиональной; непрерывность и регулярность ФТ, способствующих адаптации к ежедневным бытовым и профессиональным нагрузкам; недопустимость эпизодической ДА с пиками нагрузки в отдельные дни и практическим отсутствием ее в другие дни; постепенное возрастание объема и интенсивности ФТ в соответствии с функциональными возможностями ССС больного. Контроль переносимости и эффективности ФТ оценивается по клиническому состоянию больного и результатам повторных тестов с ФН. В процессе ФТ для субъективной оценки больным интенсивности выполняемой нагрузки и ее правильного регулирования рекомендуется применять шкалу Борга (Borg), отражающую уровень переносимой нагрузки (шкала от 6 до 20). При проведении физической реабилитации на поликлиническом этапе необходимо учитывать, что большинство пациентов могут заниматься самостоятельно в домашних условиях, а для самостоятельных занятий пациент должен понимать, как правильно выполнять нагрузки. Рекомендации по ДА больного основываются на результатах пробы с ФН. Минимальной целью является аэробная физическая активность умеренной интенсивности (например, ходьба в умеренном темпе по ровной местности) в течение 30—40 мин (суммарно в течение дня) не менее 5 дней в неделю в сочетании с увеличением обычной (повседневной) физической активности. У больных с высоким риском развития сердечно-сосудистых осложнений расширение режима ДА необходимо осуществлять под руководством специалистов. Программа ФТ состоит из 3 этапов: подготовительного (10—12 занятий), основного (25 занятий) и поддерживающего (количество занятий не ограничено). Занятия проводятся в спортивном зале для тренировок 3 раза в неделю. В настоящее время разработаны программы физической реабилитации для разных групп кардиологических больных. Основные результаты кардиореабилитации Комплекс лечебных, реабилитационных и образовательных мероприятий у кардиологических больных высокого и очень высокого сердечно-сосудистого риска позволяет: рано формировать положительное отношение к вопросам лечения, правильное поведение в быту и на работе и тем самым существенно увеличивать приверженность больного к медикаментозным и немедикаментозным методам вторичной профилактики; эффективнее восстанавливать физическую работоспособность, улучшать качество жизни и психологический статус; чаще и быстрее достигать целевых индикаторов основных кардиоваскулярных факторов риска; увеличить возврат к труду (до 30—70%) и сохранить хорошую трудоспособность; снижать общую (как минимум на 20%) и кардиоваскулярную (на 26%) смертность (самое главное), а также другие осложнения (госпитализаций, потребности в оперативных вмешательствах). Применение аппаратной физиотерапии Достоверных данных, указывающих на снижение летальности или числа госпитализаций при применении физиотерапевтических методов, не имеется. Тем не менее, физиотерапия у пациентов, перенесших инфаркт миокарда, может применяться по показаниям при наличии сопутствующих заболеваний в качестве симптоматической помощи. Наличие коморбидности у пациентов с инфарктом миокарда достигает 30-60%, особенно у лиц пожилого возраста. Используются также физио- и бальнеотерапевтические методы лечения, которые улучшают функциональное состояние сердечно-сосудистой и нервной систем. На раннем этапе физиотерапевтические факторы применяют в щадящем режиме, подготавливая организм к тренирующим воздействиям. Предпочтение отдается лечению низкочастотным магнитным полем, импульсными токами по седативной методике, лазеротерапии, массажу. На последующих этапах применяют лекарственный электрофорез, синусоидально модулированные токи, бальнеолечение. Лечебный массаж применяется для уменьшения болевого синдрома вследствие стернотомии, для снятия напряженности в мышцах спины, грудной клетки, для рассасывания инфильтратов и стимуляции регенеративных процессов, активизации обмена веществ, капиллярного кровообращения, повышения газообмена в органах и тканях. Показан больным перенесшим АКШ. Эффективность реабилитации оценивается по следующим критериям: субъективное улучшение (уменьшение приступов стенокардии, количества принимаемого в сутки нитроглицерина, повышение физической активности, жизненного тонуса); объективные критерии улучшения (ЭКГ покоя, тредмил-тест, холтеровское мониторирование ЭКГ, тест 6-минутной ходьбы). Проба с дозированной физической нагрузкой (тредмил-тест в условиях ОЦМР) является наиболее достоверным методом оценки эффективности реабилитации, сравниваются показатели до и после проведения реабилитационных мероприятий. Образовательная программа «Школа для больных, перенесших инфаркт миокарда и их родственников» - важная составляющая в комплексной реабилитации и вторичной профилактике у больных, перенесших инфаркт миокарда. Цель «Школ для больных» - информировать пациентов о факторах, негативно влияющих на течение и прогноз заболевания, и о необходимости приема лекарств, обучения более здоровым поведенческим привычкам и стереотипам, повышения понимания больным его собственной роли в восстановлении своего здоровья и сохранении его на должном уровне. Достигается это путем точного и полного выполнения врачебных рекомендаций, как в отношении медикаментозных, так и немедикаментозных методов (программы физических тренировок, психологическая реабилитация, соблюдение антиатеросклеротической диеты, модификация факторов риска). Характеристика отделения медицинской реабилитации №3. Отделение развёрнуто на 45 коек, располагается в типовом трехэтажном здании, занимает первый и второй этажи. В отделении работают в дневную смену заведующий отделением и 1 врач – кардиолог, 2 врача по медицинской реабилитации, три врача - в ночную смену. Все врачи имеют квалификационные категории по специальности. В отделении проводится восстановительное лечение больных различными формами ИБС, включая инфаркт миокарда в подостром периоде, состояния после перенесенных операций на сердце и коронарных сосудах, в т.ч. АКШ, операций при врожденных и приобретенных пороках сердца, как трансторакальных, так и чрескожных). Пациенты поступают в отделение из стационаров города и области: из регионального сосудистого центра и первично-сосудистых отделений и отделения кардиохирургии ООКБ №1, из территориальных поликлиник. В отделении имеются: одно – двухместные палаты для больных; холл для проведения досуга пациентов; кабинет заведующего отделением; ординаторская; кабинет старшей медицинской сестры; помещение для медицинского персонала; процедурный кабинет; два круглосуточных сестринских поста; палата интенсивной терапии, в которой имеются прикроватный кардиомонитор, дефибриллятор, электроотсос, роторасширитель, языкодержатель, мешок Амбу, оборудование для кислородотерапии, набор медикаментов для неотложной помощи; малый специализированный зал ЛФК; кабинет функциональной диагностики, оснащенный двумя ЭКГ-аппаратами, тредмилом, аппаратами ХМ ЭКГ, СМАД, аппаратом УЗИ с приставкой для допплеровского исследования сердца; зал психологической разгрузки и библиотека; кабинет психотерапевта, медицинского психолога физиотерапевтический кабинет. Проводимые в отделении диагностические исследования включают показатели работоспособности в МЕТединицах (тредмил-тест), оценку внутрисердечной гемодинамики по эхокардиоскопии - учитываются показатели фракции выброса в %, показатели размеров полости левого желудочка КДР, КСР и др., суточное мониторирование ЭКГ, АД, лабораторные и психометрические исследования, тест шестиминутной ходьбы, при необходимости используются все диагностические возможности ЛПУ, указанные выше. Основные показатели работы отделения. Основные показатели работы отделения представлены в таблице №1. Таблица №1. Использование коечного фонда за 2019-2021г.г.
В связи с реструктуризацией ГАУЗ "ОЦМР" значительно уменьшилось количество коек в отделении в 2020 г., выросли показатели оборота койки и работы койки. Показатели использования коечного фонда - на уровне нормативных. Нозологическая структура больных, пролеченных за 2020-2022 г.г. представлена в таблице №2. Таблица №2. Состав больных, пролеченных в ОМР№ 3 за 2020-2022 г.г.
Увеличивается количество поступивших больных , которым в экстренном порядке было выполнено стентирование коронарных артерий, немалую долю составляют пациенты, перенесшие аортокоронарное шунтирование, что в совокупности связано с работой ПСО ГАУЗ "ГКБ им. Н.И.Пирогова", РСЦ и кардиохирургического отделения ООКБ №1, оказывающих высокотехнологичную специализированную медицинскую помощь. Уменьшается количество поступивших пациентов с инфарктом миокарда без операции. Количество и доля пациентов с прочими операциями на сердце остаётся практически на одном и том же уровне. Я работала в отделении медицинской реабилитации №3 ГАУЗ "ОЦМР" в должности заведующего отделением – врача – кардиолога с декабря 2007 года. После утверждения приказа Министерства здравоохранения РФ от 31.07.2020 № 788н "Об утверждении Порядка организации медицинской реабилитации взрослых", прохождения профессиональной переподготовки по физической и реабилитационной медицине переведена на должность заведующего отделением – врача физической и реабилитационной медицины. С 30.04.2021 года продолжаю работать по внутреннему совместительству на 0,5 ставки врачом – кардиологом. Моя работа заключается в следующем: организация работы отделения; координирование и обеспечение взаимодействия с другими медучреждениями города (станциями скорой медицинской помощи, многопрофильными городскими и областными лечебными учреждениями, областной инфекционной больницей, городским и областным противотуберкулёзным диспансером, ГССЭН и т.д.), службами противопожарной охраны, полицией; проведение своевременного и полного обследования и лечения больных, обеспечение медицинского ухода и наблюдения за ними; проведение врачебных обходов больных с их опросом и осмотром, формулировка клинических диагнозов на основании выполняемых обследований, назначение диетического питания, лечебного режима, назначение обоснованных лекарственных и не медикаментозных схем лечения и своевременная их коррекция; личное участие в проведении специальных исследований, в консилиумах, заседаниях ЛКК, консультирование пациентов в смежных отделениях объединения; ведение медицинской документации (работа в системе ЕЦП, заполнение медицинской карты стационарного больного, направлений на специализированное обследование и т.д.) с надлежащей аккуратностью и полнотой; использование в лечении и обследовании больных современных лечебно – диагностических методов; проведение санитарно – просветительной работы с пациентами и их родственниками, с медицинским персоналом; в соответствии с графиком выполнять ночные и суточные дежурства. Структура лечившихся больных по нозологическим группам. Пролечено за отчётный период 1993 больных: в 2020г.- 303 человек, в 2021г. -681 человек, в 2022г.-1009 человек. Нозологическая структура представлена в таблице №3. Таблица №3. Нозологическая структура курируемых больных
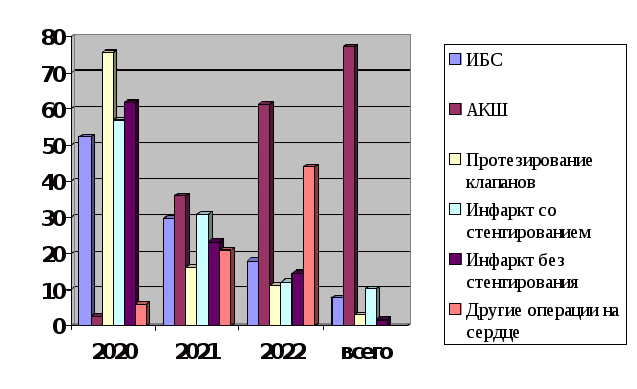 За отчетный период мной пролечено 255 больных с патологией системы кровообращения (см. табл.№4). Таблица №4.
 Самую большую группу (44,4% от общего числа) составили пациенты с ишемической болезнью сердца. Это лица с установленным диагнозом, в основном старше 60 лет, со стабильной стенокардией напряжения не выше III функционального класса, с постинфарктным кардиосклерозом или без него, с ХСН не выше IIБ ФК. При обследовании таких больных с целью динамического наблюдения и контроля за основным заболеванием и сопутствующими состояниями, способными повлиять на течение и прогноз, использовались следующие методы: опрос, физикальное обследование, клинические анализы крови и мочи, БАК с определением уровня общего холестерина, ЛПВП, ЛПНП, ТГ, АлАТ, АсАТ, мочевины, креатинина, мочевой кислоты, ЛДГ, МВ-КФК, тропонина Т и I, "С"-реактивного белка, РФ, LE-клеток, ПТИ, времени свертывания крови, длительности кровотечения, АЧТВ, МНО, уровня фибриногена в крови, ЭКГ в динамике, суточное мониторирование ЭКГ и СМАД, ВЭМ, тредмил-тест,Эхо-КС, Rg-графия органов грудной клетки, УЗИ внутренних органов и почек, УЗИ периферических сосудов, щитовидной железы и др. при наличии соответствующих показаний. Основными задачами лечения больных стабильной стенокардией являлись: улучшение прогноза и предупреждение осложнений (возникновение инфарктов, внезапной смерти), увеличение продолжительности жизни. Достижение этой цели предполагает снижение частоты острого тромбоза и коррекцию дисфункции желудочков; улучшение качества жизни, т.е. уменьшение частоты и интенсивности приступов стенокардии. В соответствии с рекомендациями ВНОК с целью улучшения прогноза назначались: антиагреганты (кишечно растворимые формы АСК, клопидогрел, плавикс ); липиднормализующие средства (статины; показаны всем больным ХИБС); ингибиторы АПФ (рамиприл, периндоприл); селективные блокаторы бета-адренергических рецепторов (больным, перенесшим инфаркт и при наличии хронической сердечной недостаточности): метопролола сукцинат (при ХСН, АГ); бисопролол; карведилол (при ХСН); небиволол (при наличии ХСН у лиц старше 70 лет). С целью улучшения качества жизни назначались следующие препараты: блокаторы бета-адренергических рецепторов = БАБ (см. выше); ингибитор f-каналов синусового узла (ивабрадин = кораксан, раеном); блокаторы медленных кальциевых каналов: пролонгированные дигидропиридиновые антагонисты кальция (амлодипин, фелодипин) при упорной стенокардии, сопутствующей стойкой АГ, высокой легочной гипертензии, выраженной клапанной регургитации; недигидропиридиновые АК (верапамил, дилтиазем) только при наличии противопоказаний к назначению БАБ; нитраты, нитратоподобные препараты (нитроглицерин, изосорбида-5-мононитрат, молсидомин) для купирования приступа стенокардии, профилактики приступов стенокардии (при стабильном и нестабильном течении), при ОКС, острой левожелудочковой недостаточности; миокардиальные цитопротекторы (триметазидин). Одним из самых распространенных синдромов заболеваний сердечно – сосудистой системы остается хроническая сердечная недостаточность. Очень важным остается проведение комплексного лечения пациентов с ХСН, заключающегося в тесном и осмысленном взаимодействии врачей, работающих в стационарах и учреждениях первичного звена здравоохранения. Поскольку сердечная недостаточность может развиться практически при всех заболеваниях сердечно-сосудистой системы, то терапия больного с ХСН должна включать в себя лечение основного заболевания, а также контролировать и/или воздействовать на те факторы, которые усиливают сердечную недостаточность, в частности, артериальную гипертонию, нарушения ритма, тяжелую анемию и другие. При лечении ХСН использовались следующие препараты: и-АПФ, блокаторы АТ1-рецепторов I типа , пролонгированные БАБ (см. лечение ИБС) и АК, диуретики, антагонисты минералокортикоидных рецепторов, блокаторы f-каналов синусового узла, сердечные гликозиды, нитраты и нитратоподобные средства, оксигенотерапия, дозированные физические нагрузки под контролем инструкторов ЛФК. С пациентами в индивидуальном порядке и в виде групповых занятий обсуждаются вопросы об этиологии заболевания, факторах риска сердечно-сосудистых осложнений, необходимости соблюдения двигательного режима с учетом исходного уровня физической активности больного и индивидуальной программы реабилитации, соблюдения антиатеросклеротической диеты, ограничения соли, о вреде гиподинамии и пользе рациональной физической активности, необходимости отказа от вредных привычек: курения, злоупотребления алкоголем, необходимости и целесообразности вторичной профилактики ИБС, АГ (регулярного приема определенных групп препаратов в течении длительного времени под контролем участкового врача, кардиолога), оказывается психологическая помощь - совместно с психологом, психотерапевтом оговариваются проблемы адекватного отношения к своему состоянию, формируются установки на благоприятный исход, при возможности - своевременное возвращение к труду, на восстановление интимной жизни и др. |
