1. Гипоталамус
 Скачать 1.9 Mb. Скачать 1.9 Mb.
|
|
Нейтрофилы находятся в сосудистом русле 6-8 часов, а затем переходят в слизистые оболочки. Они составляют подавляющее большинство гранулоцитов. Основная функция нейтрофилов заключается в уничтожении бактерий и различных токсинов. Они обладают способностью к хемотаксису и фагоцитозу. Выделяемые нейтрофилами вазоактивные вещества, позволяют проникать им через стенку капилляров и мигрировать к очагу воспаления. Важным свойством нейтрофилов является то, что они могут существовать в воспаленных и отечных тканях бедных кислородом. Базофилы (Б) содержатся в количестве 0-1%. Они находятся в кровеносном русле 12 часов. Крупные гранулы базофилов содержат гепарин и гистамин. За счет выделяемого ими гепарина ускоряется липолиз жиров в крови. Гистамин базофилов стимулирует фагоцитоз, оказывает противовоспалительное действие. В базофилах содержится фактор активирующий тромбоциты, который стимулирует их агрегацию и высвобождение тромбоцитарных факторов свертывания крови. Выделяя гепарин и гистамин, они предупреждают образование тромбов в мелких венах легких и печени. Количество базофилов резко возрастает при лейкозах, стрессовых ситуациях. Эозинофилы (Э) содержатся в количестве 1-5%. Их содержание значительно изменяется в течение суток. Утром их меньше, вечером больше. Эти колебания объясняются изменениями концентрации глюкокортикоидов надпочечников в крови. Эозинофилы обладают способностью к фагоцитозу, связыванию белковых токсинов и антибактериальной активностью. Их гранулы содержат белок, нейтрализующий гепарин, а также медиаторы воспаления и ферменты, препятствующие агрегации тромбоцитов. Эозинофилы принимают участие в борьбе с паразитарными инвазиями. Они продвигаются к местам скопления в тканях тучных клеток и базофилов, которые образуются вокруг паразита. Там они фиксируются на поверхности паразита. Затем проникают в его ткань и выделяют ферменты, вызывающие его гибель. Поэтому при паразитарных заболеваниях возникает эозинофилия - повышение содержания эозинофилов. При аллергических состояниях и аутоиммунных заболеваниях, эозинофилы накапливаются в тканях, где происходит аллергическая реакция. Моноциты наиболее крупные клетки крови. Их 2-10%. Способность к макрофагов, т.е. вышедших из кровяного русла моноцитов, к фагоцитозу больше, чем у других лейкоцитов. Они могут совершать амебоидные движения. При эволюции моноцита в макрофаг увеличивается его размер, количество лизосом и ферментов. Макрофаги вырабатывают больше 100 биологически активных веществ. Это эритропоэтин, образующиеся из арахидоновой кислоты простагландины и лейкотриены. Выделяемый ими интерлейкин-I, стимулирует пролиферацию лимфоцитов, остеобластов, фибробластов, эндотелиальных клеток. Макрофаги фагоцитируют и уничтожают микроорганизмы, простейших паразитов, старые и поврежденные, в том числе опухолевые клетки. Кроме того, макрофаги участвуют в формировании иммунного ответа, воспаления, стимулируют регенерацию тканей. Лимфоциты составляют 20-40% всех лейкоцитов. Они делятся на Т- и В-лимфоциты. Первые дифференцируются в тимусе, вторые в различных лимфатических узлах. Т-клетки делятся на несколько групп. Т-киллеры уничтожают чужеродные белки-антигены и бактерии. Т-хелперы участвуют в реакции антиген-антитело. Т-клетки иммунологической памяти запоминают структуру антигена и распознают его. Т-амплификаторы стимулируют иммунные реакции, а Т-супрессоры тормозят образование иммуноглобулинов. В-лимфоциты составляют меньшую часть. Они вырабатывают иммуноглобулины и могут превращаться в клетки памяти. Общее количество лейкоцитов 4000-9000 в мкл крови или 4-9*109 л. В отличие от эритроцитов, численность лейкоцитов колеблется в зависимости от функционального состояния организма. Понижение содержания лейкоцитов называется лейкопенией, повышение - лейкоцитозом. Небольшой физиологический лейкоцитоз наблюдается при физической и умственной работе, а также после еды - пищеварительный лейкоцитоз. Чаще всего лейкоцитоз и лейкопения возникают при различных заболеваниях. Лейкоцитоз наблюдается при инфекционных, паразитарных и воспалительных заболеваниях, болезнях крови лейкозах. В последнем случае лейкоциты являются малодифференцированными и не могут выполнять свои функции. Лейкопения возникает при нарушениях кроветворения, вызванных действием ионизирующих излучений (лучевая болезнь), токсических веществ, например бензола, лекарственных средств (левомицетин), а также при тяжелом сепсисе. Больше всего уменьшается содержание нейтрофилов. Процентное содержание различных форм лейкоцитов называется лейкоцитарной формулой. В норме их соотношение постоянно и изменяется при заболеваниях. Поэтому исследование лейкоцитарной формулы необходимо для диагностики. Нормальная лейкоцитарная формула имеет следующий вид:
Острые инфекционные заболевания сопровождаются нейтрофильным лейкоцитозом, снижением количества лимфоцитов и эозинофилов. Если затем возникает моноцитоз, это свидетельствует о победе организма над инфекцией. При хронических инфекциях возникает лимфоцитоз. Подсчет общего количества лейкоцитов производится в камере Горяева. Кровь набирают в меланжер для лейкоцитов и разводят ее в 10 раз 5% раствором уксусной кислоты, подкрашенной метиленовой синью или генцианвиолетом. В течение нескольких минут встряхивают меланжер. За это время уксусная кислота. разрушает эритроциты и оболочку лейкоцитов, а их ядра прокрашиваются красителем. Полученной смесью заполняют счетную камеру и под микроскопом считают лейкоциты в 25 больших квадратах. Общее количество лейкоцитов рассчитывают по формуле: 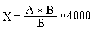 где а - число сосчитанных в квадратах лейкоцитов б - число малых квадратов, в которых производился подсчет (400) в - разведение крови (10) 4000 - величина обратная объему жидкости над малым квадратом Для исследования лейкоцитарной формулы мазок крови на предметном стекле высушивают и красят смесью из кислого и основного красителей. Например по Романовскому-Гимзе. Затем под большим увеличением считают количество различных форм минимум из 100 сосчитанных. 3. Базилярный или сосудистый тонус, роль в организме. Методы определения. Тонус сосудов во многом определяет параметры системной гемодинамики и регулируется миогенными, гуморальными и нейрогенными механизмами. В основе миогенного механизма лежит способность гладких мышц сосудистой стенки возбуждаться и сокращаться при растяжении. Именно автоматия гладких мышц создает базальный тонус многих сосудов, т.е. поддерживает начальный уровень давления в сосудистой системе. В сосудах кожи, мышц, внутренних органов миогенная регуляция тонуса играет относительно небольшую роль. Но в почечных, мозговых и коронарных сосудах она является ведущей и поддерживает нормальный кровоток в широком диапазоне артериального давления. Гуморальная регуляция осуществляется физиологически активными веществами, находящимися в крови или тканевой жидкости. Их можно разделить на следующие группы: 1. Метаболические факторы. Это несколько групп веществ. а) Неорганические ионы. Ионы калия вызывают расширение сосудов, ионы кальция суживают их. б) Неспецифические продукты метаболизма. Молочная кислота и другие кислоты цикла Кребса расширяют сосуды. в) Осмотическое давление тканевой жидкости. При его повышении сосуды расширяются. 2. Гормоны. Нервная регуляция сосудистого тонуса осуществляется сосудосуживающими и сосудорасширяющими нервами. Сосудосуживающими являются симпатические нервы. Центры симпатических вазоконстрикторов находятся под контролем вышележащих, находящихся в состоянии постоянного тонуса. Поэтому по симпатическим нервам непрерывно поступают нервные импульсы к сосудам. За счет этого иннервируемые ими сосуды постоянно умеренно сужены. 4. Ортостатическая проба. Ортостатическая проба служит для характеристики функциональной полноценности рефлекторных механизмов регуляции гемодинамики. У обследуемого после 5-минутного пребывания в положении лежа дважды подсчитывают ЧСС и измеряют артериальное давление. Затем по команде, обследуемый спокойно занимает положение стоя. Пульс подсчитывается на 1й и на 3й минутах пребывания в вертикальном положении, АД определяется на 3й и на 5й минутах. Оценка пробы осуществляется по трехбалльной системе. Билет 45 1. эндокринная функция поджелудочной железы. Относится к железам со смешанной секрецией. Эндокринной частью поджелудочной железы являются островки Лангерганса, расположенные преимущественно в хвостовой части железы. Бета-клетки островков Лангерганса образуют гормон инсулин, альфа-клетки синтезируют глюкагон. Инсулин принимает участие в регуляции углеводного обмена. Под действием гормона происходит уменьшение концентрации сахара в крови – возникает гипогликемия. Образование инсулина регулируется уровнем глюкозы в крови. Гипергликемия приводит к увеличению поступления инсулина в кровь. Гипогликемия уменьшает образование и поступление гормона в сосудистое русло. Недостаточность внутрисекреторной функции поджелудочной железы приводит к развитию сахарного диабета, основными проявлениями которого являются: гипергликемия, глюкозурия (сахар в моче), полиурия (увеличенное выделение мочи), полифагия (повышенный аппетит), полидипсия (повышенная жажда). Глюкагон участвует в регуляции углеводного обмена. По характеру своего действия на обмен углеводов он является антагонистом инсулина. Под влиянием глюкагона происходит расщепление гликогена в печени до глюкозы. В результате этого концентрация глюкозы в крови повышается. Кроме того, глюкагон стимулирует расщепление жира в жировой ткани. Регуляция секреции глюкагона. На образование глюкагона в альфа-клетках островков Лангерганса оказывает влияние количество глюкозы в крови. При повышенном содержании глюкозы в крови происходит торможение секреции глюкагона, при пониженном — увеличение. На образование глюкагона оказывает влияние и гормон передней доли гипофиза — соматотропин, он повышает активность альфа-клеток, стимулируя образование глюкагона 2. кровообращение, роль в гомеостазе. Поддержание гомеостатических констант: 1. Поддержание кислотно-основного равновесия 2. Поддержание температурного гомеостаза 3. Участие в поддержании водно-солевого гомеостаза 4. ОЦК (объем циркулирующей крови) 5. Гуморальная и эндокринная регуляция рН артериальной крови = 7,43, рН венозной крови – 7,35. Объем крови у человека 4,6 л или 6-8% от массы тела. 3. физиологические основы гипнотических состояний. Физиологические критерии гипноза . Ученые до сих пор не смогли прийти к согласию относительно физиологических критериев состояния транса. Физиологические критерии, использовавшиеся до настоящего времени, свидетельствуют о состоянии релаксации (Godin, 1957). Электроэнцефалографические исследования недостаточно убедительны. Больше обнадеживают исследования дифференцированной деятельности мозговых полушарий (Watzlawick, 1978/1980). Возможно изучение вызванных потенциалов (Comas, 1.991). Зато предметом более углубленного изучения следовало бы сделать наблюдения клиницистов: действительно, врачи, пользующиеся гипнозом для обезболивания, свидетельствуют, что кровотечение при этом бывает менее обильным и заживление происходит быстрее (Quelet). Очень серьезные исследования проводятся в настоящее время во Франции в рамках C.N.R.S. 1991, стр. 16). Эсдайль отмечал, что в послеоперационный период было меньше инфекционных осложнений, если использовался гипноз, и это без специального внушения (Esdaile, 1850). Мы также знаем, что меняются процессы обусловливания (Rojnov, 1965). 2. Возможные физиологические изменения при гипнозе Возможность появления физиологических изменений «по команде», по-видимому, значительно увеличивается при гипнотическом функционировании. В нашу задачу не входит развивать здесь эту тему, которой в исследованиях по гипнозу уделяется достаточное внимание (Edmonston, 1979; Chertok, 1979). В качестве документального свидетельства достаточно упомянуть фликтену, полученную в результате внушения (Chertok, 1979). Терапевтическая параллель этого - лечение ожогов и кровотечений (Swirsky-Sacchetti et Margolis, 1986). Резюмируя сказанное, можно сделать вывод, что гипноз позволяет развивать воздействие психики на тело. Этим объясняется возрождение интереса врачей к данной практике. 4. Определение резус-фактора. Система резус (Rh-hr) была открыта в 1941 г. К. Ландштейнером и А. Винером при иммунизации кроликов кровью обезьяны макака-резус. Антигены системы резус (Rh) — липопротеиды, известно шесть разновидностей антигенов этой системы, и наиболее важными из них являются: Rho (D), rh' (С) и rh" (Е), самый сильный из которых — Rho (D). Он имеется в эритроцитах 85 % людей (резус-положительная кровь, Rh+). У остальных 15 % людей антиген Rho (D) отсутствует (резус-отрицательная кровь, Rh-). Однако у лиц, являющихся донорами, резус-принадлежность оценивают по трем антигенам: Rho (D), rh' (С) и rh" (Е) — при наличии хотя бы одного из них кровь считается (Rh+). Антирезус-агглютинины могут сформироваться только при попадании резус-отрицательному человеку резус-положительной крови (переливание крови, беременность). В этом случае при повторном переливании резус-отрицательному человеку (реципиенту) резус-положительной крови может произойти агглютинация, так как у реципиента уже выработаются иммунные антирезус-антитела. Беременность и Rh-фактор. Если мать резус-отрицательна, а отец резус-положителен, то плод может быть резус-положительным. В конце беременности, особенно при нарушении гемато- плацентарного барьера, небольшое количество крови плода (0,1—0,2 мл) может проникать в кровь матери. В ответ в ее организме начинают вырабатываться антирезус-агглютинины. Первая беременность проходит сравнительно спокойно. При повторной беременности титр антирезус-антител у матери нарастает, они проникают в кровь плода (их размеры малы) и происходит агглютинация и гемолиз эритроцитов плода (гемолитическая желтуха) — в тяжелых случаях с летальным исходом. Резус-положительная кровь плода может попасть в кровь резус- отрицательной матери и во время родов. В этом случае опасность возникает для второй беременности, так как у женщины в крови заранее будут Rh-антитела. Имеются и другие антигенные системы, наибольшее значение из которых имеют Келл-Челлано, Даффи и Кидд. Все они, как и Rh-hr, не имеют врожденных антител, но могут появиться иммунные антитела. Билет№46 1 вопрос. Глотание Глотание сложнорефлекторный акт, который начинается произвольно. Сформированный пищевой комок перемещается на спинку языка, языком прижимается к твердому небу и передвигается на корень языка. Здесь он раздражает механорецепторы корня языка и небных дужек. От них по афферентным нервам импульсы идут к центру глотания продолговатого мозга. От него, по эфферентным волокнам подъязычного, тройничного, языкоглоточного и блуждающего нерва, они поступают к мышцам полости рта, глотки, гортани, пищевода. Мягкое небо рефлекторно поднимается и закрывает вход в носоглотку. Одновременно гортань поднимается, а надгортанник опускается, закрывая вход в гортань. Пищевой комок проталкивается в расширившуюся глотку. Этим заканчивается ротоглоточная фаза глотания. Затем подтягивается пищевод и его верхний сфинктер расслабляется. Начинается пищеводная фаза. По пищеводу пищевой комок продвигается за счет его перистальтики. Циркулярные мышцы пищевода сокращаются выше пищевого комка и расслабляются ниже него. Волна сокращения-расслабления распространяется к желудку. Этот процесс называется первичной перистальтикой. При подходе пищевого комка к желудку расслабляется нижний пищеводный или кардиальный сфинктер, пропуская комок в желудок. Вне глотания он закрыт и служит для предотвращения заброса в пищевод желудочного содержимого. Если пищевой комок застревает в пищеводе, то от места его расположения начинается вторичная перистальтика, по механизмам идентичная первичной. Твердая пища продвигается по пищеводу 8-9 сек. Жидкая стекает пассивно, без перистальтики, за 1-2 сек. Расстройства глотания называют дисфагиями. Они возникают при нарушениях в центре глотания (водобоязнь), иннервации пищевода или спазмах мышц. Снижение тонуса кардиального сфинктера приводит к рефлюксу, т.е. забросу желудочного содержимого в пищевод (изжога). Если его тонус наоборот повышен пища, скапливается в пищеводе. Это явление называется ахалазией. | ||||||||||||||||||||||||||||||||
