Ответы на вопросы по учебной практики. Все вопросы по уп. 1. Виды медицинской помощи
 Скачать 1.4 Mb. Скачать 1.4 Mb.
|
|
6.Организация больниц (в том числе и детских) 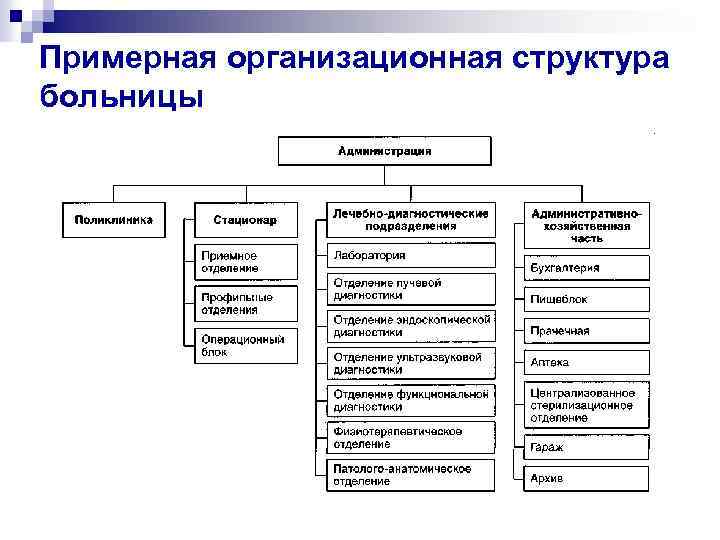 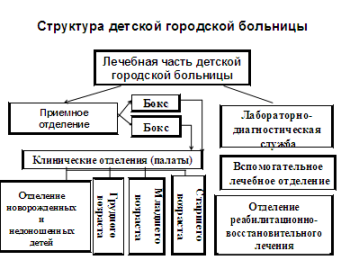 10.Обработка волосистой части головы при педикулезе. Содержимое противопедикулёзной укладки. Алгоритм действия. Противопедикулезные мероприятия: • профилактические меры, препятствующие распространению вшей в коллективах; •специфические санации людей, у которых обнаружен педикулез. При обнаружении вшей в любой стадии развития (яйцо, личинка, взрослое насекомое) дезинсекционные мероприятия проводят комплексно, уничтожая вшей на теле человека, на белье, одежде и других предметах. Противопедикулицидные средства: Ниттрифор-лосьон, Педилин- шампунь, Пара-плюс-аэрозоль, Медифокс (супер), Валитен, Сумитрин, Ланцид, Гоинцид, Перфолон, Инсекто-Еста, Флороцид. Содержимое противопедикулезной укладки: 1. Клеенчатый или хлопчатобумажный мешок для сбора вещей больного. 2. Оцинкованное ведро или лоток для сжигания, или обеззараживания волос. 3. Клеенчатая пелерина, простыня 4. Перчатки резиновые. 5. Ножницы, корнцанг. 6. Частый гребень (желательно металлический). 7. Машинка для стрижки волос. 8. Кувшин с водой 37-38*С 9. Косынки (2 - 3 штуки) хб и прорезиненная. 10. Вата. 11. Столовый уксус или 5 - 10 процентная уксусная кислота. 12. Средства для уничтожения головных, лобковых, платяных вшей и дезинсекции помещений. Последовательность действий сестры при выявлении педикулеза: Оснащение: халат, маска, косынка, непромокаемый фартук, перчатки, клеенка, полотенце, гребешок, противопедикулицидное средство, экстренное извещение. I. Подготовка к процедуре 1. Надеть дополнительный халат, фартук, перчатки, маску и косынку. 2. Объяснить пациенту необходимость и последовательность предстоящей процедуры и получить согласие на проведение. 3. Усадить пациента (если позволяет состояние) на стул, накрытый клеенкой (или постелить клеенку на пол и поставить на нее стул). 4. Дать в руки пациенту (если это возможно) полотенце, чтобы уберечь его глаза от попадания педикулицидного средства. Если пациент не в состоянии держать полотенце, это за него делает помощник, у которого также должны быть дополнительный халат и перчатки. II. Выполнение процедуры 5. Обработать волосы пациента любым противопедикулицидным скрыть волосы пациента шапочкой на 20 мин (по некоторым технологиям шапочка не требуется) 7. Промыть волосы теплой водой, вытереть их. 8. Вычесать сухие волосы частым гребнем в течение 15—20 мин, разделяя волосы на пряди и последовательно вычесывая каждую прядь. III. Завершение процедуры 9. Белье и одежду пациента сложить в мешки для дезинсекции. 10. Снять перчатки, фартук, халат (поместить в мешок для дезинсекции), вымыть руки. 11. На титульном листе «Медицинской карты стационарного больного» сделать отметку о выявленном педикулезе: «Р» (лат. pediculus — вошь). 12. Заполнить экстренное извещение о выявлении инфекционного заболевания и сообщить в учреждение санэпиднадзора (форма № 058у) 13. Осмотреть сухие волосы пациента. После проведения дезинсекции пациента помещение и предметы, с которыми он контактировал, необходимо обработать теми же педикулицидными препаратами. Гребень обдают крутым кипятком после каждого осмотра, или протирают 70градусным раствором спирта. 11.Организация поликлиник (в том числе и детских) Детская поликлиника (ДП) - самостоятельная медицинская организация или структурное подразделение медицинской организации для осуществления профилактической, консультативной, диагностической и лечебной помощи детям, не предусматривающей круглосуточного медицинского наблюдения и лечения. ДП может быть самостоятельной медицинской организацией или входить в состав детской больницы. 14 Важнейшим принципом работы ДП является территориальноучастковый принцип обслуживания. Рекомендуемая численность прикрепленных детей (от 0 до 17 лет включительно) на педиатрическом участке составляет 800 человек. Для обеспечения своей деятельности ДП использует возможности всех лечебно-диагностических и вспомогательных подразделений медицинской организации, в составе которой она организована. Структура, штатная численность медицинского персонала, стандарт оснащения детской поликлиники определены объемом проводимой лечебно-профилактической работы, численностью обслуживаемого детского населения. Их устанавливает руководитель медицинской организации (Приложение 1) В структуре детской поликлиники рекомендуется предусматривать следующие структурные подразделения (Порядок оказания педиатрической помощи, утвержденному приказом Министерства здравоохранения и социального развития РФ от 16 апреля 2012 г. N 366н): Административно-хозяйственное отделение: кабинет главного врача, кабинеты заведующих отделений, старшей медицинской сестры, сестрыхозяйки. Информационно-аналитическое отделение: регистратура, организационно-методический кабинет (кабинет медицинской статистики). Лечебно-профилактическое отделение (педиатрическое) - кабинеты врачей-педиатров участковых, кабинет здорового ребенка, прививочный кабинет, процедурный кабинет. Дневной стационар, включающий помещение для приема детей, палаты для их размещения, помещение для медицинского персонала, санитарные комнаты, комнату для отдыха родителей. Консультативно-диагностическое отделение: кабинеты врачей специалистов, кабинет функциональной и лучевой диагностики, лаборатория. Отделение восстановительной медицины; Отделение неотложной медицинской помощи; Отделение медико-социальной помощи; Отделение организации медицинской помощи детям в образовательных учреждениях; Кабинет охраны зрения; Кабинет аллергодиагностики; Ингаляционный кабинет; Физиотерапевтическое отделение (кабинет); Кабинет лечебной физкультуры; Кабинет массажа; Централизованное стерилизационное отделение. Вестибюльная группа помещений, включающую колясочную, помещение для приема вызовов на дом, приемно-смотровой фильтр-бокс с отдельным входом. Для организации работы поликлиники в ее структуре рекомендуется предусматривать следующие подразделения (Приказ Министерства здравоохранения и социального развития РФ от 15 мая 2012 г. N 543н): регистратура; отделение (кабинет) доврачебной помощи; терапевтическое отделение, кабинет первичной медико-санитарной помощи; отделения первичной специализированной медико-санитарной помощи (травматолого-ортопедическое, хирургическое, терапевтическое, оториноларингологическое, офтальмологическое, неврологическое и др.); кабинеты врачей-специалистов; отделение (кабинет) неотложной медицинской помощи; отделение (кабинет) функциональной диагностики; процедурный кабинет; смотровой кабинет; флюорографический кабинет; отделение (кабинет) лучевой диагностики; клиническая лаборатория; биохимическая лаборатория; микробиологическая лаборатория; отделение (кабинет) медицинской профилактики; центр здоровья; помещения (учебные классы, аудитории) для проведения групповой профилактики (школ здоровья); дневной стационар; информационно-аналитическое отделение или кабинет медицинской статистики; организационно-методический кабинет (отделение); административно-хозяйственные подразделения. 12. Медицинская учетно-отчетная документация, правила заполнения Ведение медицинской карты стационарного больного (форма 003/у) Медицинская карта стационарного больного является медицинским, юридическим и финансовым документом, поэтому все записи в ней должны быть четкими, легко читаемыми, строго запрещаются «заклеивания» и «замазывания» штрихом. Ошибочно сделанная запись зачеркивается одной линией, врач должен написать: «Запись ошибочна» и расписаться. Во всех записях врачей-специалистов (дневники, консультации, консилиумы, обходы, исследования и т.д.) указывается дата и время осмотра пациента. Согласно ст. 20 Федерального закона от 21.11.2011 № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» в медицинской карте стационарного больного оформляются следующие документы для правового обеспечения лечебно-диагностического процесса: 1.Информированное добровольное согласие (отказ) на медицинское вмешательство (операцию, анестезиологическое пособие, диагностические и лечебные исследования, процедуры и манипуляции) в соответствии с требованием приказа от 20.12.2012 № 1177н Минздрава России. 2.Согласие на помещение информации о больном в столе справок больницы. 3.Согласие на обработку персональных данных. 4.Согласие на доступ к информации о состоянии здоровья пациента в учебных и научных целях (сотрудников и студентов медицинских вузов и колледжей). В случае отказа от госпитализации или дальнейшего лечения в стационаре оформляется письменный отказ от госпитализации с описанием возможных последствий отказа от госпитализации. В случае отказа от медицинского вмешательства (операции) оформляется письменный информированный отказ пациента или его законного представителя от предложенного медицинского вмешательства или операции с описанием возможных последствий отказа. В случае самовольного ухода пациента из стационара, больной выписывается из больницы в тот же день, в медицинской карте делается запись лечащего (дежурного) врача о самовольном уходе пациента из стационара. Врачом (лечащим, дежурным) под контролем заведующего отделением (ответственного дежурного по бригаде) прикладываются все усилия для того, чтобы связаться с самим больным или его ближайшими родственниками с целью разъяснения возможных последствий отказа от стационарного лечения. В случае самовольного ухода из стационара пациента с мнестическими нарушениями врачом (лечащим, дежурным) под контролем заведующего отделением (ответственного дежурного по бригаде) прикладываются все усилия для того, чтобы связаться с ближайшими родственниками пациента, а также незамедлительно сообщается о пациенте в РОВД и делается соответствующая запись в медицинской карте стационарного больного с указанием даты, времени сообщения в РОВД, а также Ф.И.О. и должности лица, принявшего сообщение. О факте летального исхода медицинский работник, констатировавший факт биологической смерти, немедленно сообщает заведующему отделением или ответственному дежурному по бригаде/больнице: в дневное время лечащий (дежурный) врач по телефону, указанному в медицинской карте, незамедлительно сообщает родственникам (близким) умершего пациента и записывает в медицинской карте дату, время звонка, Ф.И.О. лица, которому сообщено о смерти больного; при невозможности дозвониться родственникам (близким) - отправляется телеграмма; в случае летального исхода лиц без определенного места жительства, неизвестных, информация о летальном исходе передается по телефонам дежурной части РОВД и бюро несчастных случаев, о времени, дате сообщения и ФИО лица, принявшего сообщение, делается запись в медицинской карте стационарного больного. Обследование пациента в стационаре проводится в соответствии с утвержденными порядками и стандартами медицинской помощи. При экстренном поступлении пациента в стационар проводятся обязательные обследования (общий анализ крови, общий анализ мочи, биохимическое исследование крови, ЭКГ и др.), которые повторяются перед его выпиской, но не реже, чем 1 раз в 10-14 дней. При наличии в анализах отклонений от нормы исследования повторяются по мере необходимости. Требования к оформлению медицинской карты в приемном отделении 1.На титульном листе медицинской карты стационарного больного указываются: наименование медицинской организации, отделения; шифр по МКБ, номер КСГ; фамилия, имя, отчество больного (по паспорту); паспортные данные (серия, номер паспорта); серия и номер медицинского страхового полиса; возраст с указанием даты рождения; адрес места регистрации и места проживания; место работы (учебы) основное и по совместительству (с какого времени работает по совместительству), профессия, должность; дата и время поступления в медицинское учреждение; госпитализация для оказания плановой медицинской помощи, экстренной медицинской помощи (время после начала заболевания, травмы); наличие группы инвалидности (причина группы и длительность); сведения о временной нетрудоспособности (наличии листка нетрудоспособности); диагноз направившего учреждения и название направившей медицинской организации; диагноз при поступлении; заключительный клинический диагноз; Ф.И.О., телефон, адрес ближайших родственников или знакомых (за исключением тех случаев, когда эти данные получить невозможно); 2.В разделе «Особые отметки» указать: сведения о предшествующих госпитализациях; данные об инъекциях и лечении у стоматолога за последние 6 мес.; данные о перенесенном гепатите, туберкулезе; данные о результатах флюорографии (дата, № исследования, медицинская организация, где проводилась флюорография); для иногородних пациентов – указание причину нахождения в данной местности (нахождение в командировке, в гостях у родственников, учеба и пр.); антропометрические данные; данные осмотра на наличие чесотки, педикулеза; данные о наличии кашля, мокроты; данные о санитарной обработке больного; данные о проведенной вакцинации от столбняка (в случаях поступления больного с травмой с повреждением целостности кожных покровов); запись о проведенной вакцинации осуществляется врачом; сведения о выданном листке нетрудоспособности, о ВК, в случае их проведения; делается отметка об ознакомлении пациента с режимом больницы; отметка о переносимости лекарственных препаратов. 3.При поступлении пациента по скорой помощи заполняется и подписывается врачом талон к сопроводительному листу скорой помощи (при выписке он вместе с медицинской картой сдается в кабинет медицинской статистики). 4.Заполняется статистическая карта (паспортные данные, данные страхового медицинского полиса и т.д.). 5.Оформляется информированное добровольное согласие на медицинское вмешательство (или отказ от него), обработку персональных данных, о помещении информации в столе справок о пребывании пациента в стационаре, об ознакомлении с режимом больницы. 13.Информированное добровольное согласие на медицинское вмешательство и на отказ от него 1. Необходимым предварительным условием медицинского вмешательства является дача информированного добровольного согласия гражданина или его законного представителя на медицинское вмешательство на основании предоставленной медицинским работником в доступной форме полной информации о целях, методах оказания медицинской помощи, связанном с ними риске, возможных вариантах медицинского вмешательства, о его последствиях, а также о предполагаемых результатах оказания медицинской помощи. 2. Информированное добровольное согласие на медицинское вмешательство дает один из родителей или иной законный представитель в отношении: 1) лица, не достигшего возраста, установленного частью 5 статьи 47 и частью 2 статьи 54 настоящего Федерального закона, или лица, признанного в установленном законом порядке недееспособным, если такое лицо по своему состоянию не способно дать согласие на медицинское вмешательство; 2) несовершеннолетнего больного наркоманией при оказании ему наркологической помощи или при медицинском освидетельствовании несовершеннолетнего в целях установления состояния наркотического либо иного токсического опьянения (за исключением установленных законодательством Российской Федерации случаев приобретения несовершеннолетними полной дееспособности до достижения ими восемнадцатилетнего возраста). 3. Гражданин, один из родителей или иной законный представитель лица, указанного в части 2 настоящей статьи, имеют право отказаться от медицинского вмешательства или потребовать его прекращения, за исключением случаев, предусмотренных частью 9 настоящей статьи. Законный представитель лица, признанного в установленном законом порядке недееспособным, осуществляет указанное право в случае, если такое лицо по своему состоянию не способно отказаться от медицинского вмешательства. 4. При отказе от медицинского вмешательства гражданину, одному из родителей или иному законному представителю лица, указанного в части 2 настоящей статьи, в доступной для него форме должны быть разъяснены возможные последствия такого отказа. 5. При отказе одного из родителей или иного законного представителя лица, указанного в части 2 настоящей статьи, либо законного представителя лица, признанного в установленном законом порядке недееспособным, от медицинского вмешательства, необходимого для спасения его жизни, медицинская организация имеет право обратиться в суд для защиты интересов такого лица. Законный представитель лица, признанного в установленном законом порядке недееспособным, извещает орган опеки и попечительства по месту жительства подопечного об отказе от медицинского вмешательства, необходимого для спасения жизни подопечного, не позднее дня, следующего за днем этого отказа. 6. Лица, указанные в частях 1 и 2 настоящей статьи, для получения первичной медико-санитарной помощи при выборе врача и медицинской организации на срок их выбора дают информированное добровольное согласие на определенные виды медицинского вмешательства, которые включаются в перечень, устанавливаемый уполномоченным федеральным органом исполнительной власти. 7. Информированное добровольное согласие на медицинское вмешательство или отказ от медицинского вмешательства содержится в медицинской документации гражданина и оформляется в виде документа на бумажном носителе, подписанного гражданином, одним из родителей или иным законным представителем, медицинским работником, либо формируется в форме электронного документа, подписанного гражданином, одним из родителей или иным законным представителем с использованием усиленной квалифицированной электронной подписи или простой электронной подписи посредством применения единой системы идентификации и аутентификации, а также медицинским работником с использованием усиленной квалифицированной электронной подписи. Информированное добровольное согласие на медицинское вмешательство или отказ от медицинского вмешательства одного из родителей или иного законного представителя лица, указанного в части 2 настоящей статьи, может быть сформировано в форме электронного документа при наличии в медицинской документации пациента сведений о его законном представителе. При оформлении информированного добровольного согласия на медицинское вмешательство гражданин или его законный представитель вправе определить лиц, которым в интересах пациента может быть передана информация о состоянии его здоровья, в том числе после его смерти. Действие данных требований в отношении способа подписания информированного добровольного согласия на медицинское вмешательство или отказа от медицинского вмешательства в форме электронного документа может быть изменено в отношении участников экспериментального правового режима в сфере цифровых инноваций в соответствии с программой экспериментального правового режима в сфере цифровых инноваций, утверждаемой в соответствии с Федеральным законом от 31 июля 2020 года N 258-ФЗ "Об экспериментальных правовых режимах в сфере цифровых инноваций в Российской Федерации". 8. Порядок дачи информированного добровольного согласия на медицинское вмешательство и отказа от медицинского вмешательства, в том числе в отношении определенных видов медицинского вмешательства, форма информированного добровольного согласия на медицинское вмешательство и форма отказа от медицинского вмешательства утверждаются уполномоченным федеральным органом исполнительной власти. 14.Идентификация пациента. Идентификация – это отождествление какого-либо объекта с его описанием или другой свойственной только ему информацией (установление личности пациента). Цель внедрения методик идентификации пациента: Обеспечение безопасности пациентов и исключение медицинских ошибок при проведении лечебно-диагностических процедур. Последствия ошибок при идентификации пациентов: - неверное принятие решения о тактике лечения по результатам лабораторных и инструментальных исследований, которые относятся к другому пациенту; - задержка начала лечения; - повторное проведение исследования из-за ошибок идентификации; - причинение вреда здоровью пациента; - дополнительный стресс и затраты времени медицинского персонала. Проводить идентификацию обязательно нужно в следующих ситуациях: - выполнение любой инвазивной процедуры; -проведение диагностических мероприятий (взятие анализов, биоматериала, проведение инструментальных исследований); - применение медикаментов; - проведение процедур; - проведение хирургических вмешательств; Методика проведения идентификации: 1. Представиться пациенту. 2. Попросить пациента отчетливо назвать: - фамилию, имя, отчество (при наличии) полностью; - дату рождения. 3. Получив информацию, сверить полученные сведения с информацией в первичной медицинской документации (медкарта амбулаторного больного, история болезни больного в дневном стационаре при поликлинике), документами, удостоверяющими личность (в регистратуре). Основные правила идентификации пациента: - нельзя строить вопрос к пациенту в форме: «Это вы Иванова Мария Васильевна?». Необходимо попросить: «Назовите свое полное имя» и дождаться ответа; Если личность пациента не подтверждена в ходе опроса, нельзя проводить ему процедуры или осуществлять забор материала. Обо всех расхождениях в информации необходимо незамедлительно сообщать руководителю. Ответственность Ошибки при идентификации пациента являются нарушением, за которое медработник может получить дисциплинарное взыскание и впоследствии быть уволен или привлечен к юридической ответственности. 15. Понятия о медицинской этике, деонтологии и биоэтике. Медицинская этика - совокупность норм поведения и морали медицинских работников. Деонтология - учение о должном поведении медицинских работников. Впервые введено в начале XIX в. английским юристом и философом И. Бентамом. Деонтология служит составной частью медицинской этики и носит более конкретный характер применительно к отдельным медицинским специальностям. Основные аспекты медицинской этики: • медицинский работник и общество; • нравственные качества и внешний вид медицинского работника; • медицинский работник и пациент; • медицинский работник и родственники пациента; • медицинская тайна; • взаимоотношения представителей медицинских профессий; • усовершенствование знаний; • этика эксперимента. Биоэтика– это междисциплинарная область знания, возникшая на стыке философии, права, медицины, социологии, политологии, демографии, культурологии, религиоведения. Исследует нравственные аспекты отношения человека к жизни и смерти и включает широкий круг социально-экономических, морально-этических и юридических проблем современной медицины. В этом смысле, биоэтика – это концепция морально-нравственных основ защиты человека и здоровья населения в целом, защиты качества жизни, физической и психической неприкосновенности человека и его человеческого достоинства. Она изучает противоречие между интересами людей и их сообществ в области здоровья и достижениями биологии, медицины и фармации, которые прямо или опосредовано могут нанести ущерб здоровью и качеству жизни. 16. Основные принципы медицинской этики. Основными принципами сестринской этики и деонтологии, изложенными в клятве Флоренс Найтингейл, «Этическом кодексе Международного совета медицинских сестёр» и «Этическом кодексе медицинской сестры России», являются: · гуманность и милосердие, любовь и забота · сострадание · доброжелательность · бескорыстие · трудолюбие · учтивость и другое 17. Модели взаимоотношений медицинских работников с пациентом. Американский биоэтик Роберт Витч выделяет четыре модели взаимоотношений медицинского работника и пациента, существующие в условиях современной медицины. Это коллегиальная (совещательная), контрактная, инженерная и пастырская (патерналистская). Коллегиальная (совещательная) модель. Отношения между врачом и пациентом строятся на признании равных прав обеих сторон в принятии решения относительно диагностики и лечения заболевания. Пациент может в полной мере использовать свое право выбора форм и объемов влияния на состояние своего здоровья. Врач и пациент – коллеги, стремящиеся к общей цели – ликвидации болезни и защите здоровья пациента. Контрактная модель. Соблюдаются принципы свободы, личного достоинства, честности, исполнения обязательств и справедливости. В отношениях, основанных на контракте, врач осознает, что в случаях значимого выбора за пациентом сохраняется его право управлять своей жизнью и судьбой. Контрактная модель получает все более широкое распространение в связи с расширением сферы платных мед. услуг. Инженерная (техническая) модель. Существует в условиях, когда пациент воспринимается врачом или др. медицинским работником как биологическая система, в которой возникли неполадки в ее функционировании и нужно их устранить. Пациент – лишь организм, сходный с др. механизмами. Его личностные особенности не имеют особого значения, т.к. на первом плане – анатомо-физиологические, биохимические, биофизические и др. процессы организма. Пациент не участвует в разработке плана лечения, не пользуется своим правом свободы выбора. Модель эффективна только при оказании экстренной мед. помощи или когда пациент находится в бессознательном, недееспособном состоянии. Патерналистская модель взаимоотношений. Врач – заботливый, строгий старший товарищ, который лучше пациента знает, что для последнего благо. Поэтому пациент полностью доверяет принятие решений в отношении своего здоровья врачу или др. мед. работнику, который в данный момент занимается его проблемами со здоровьем. Модель остается широко распространенной в современной мед. практике в связи с разнообразием психологических особенностей пациентов. Каждая модель не только соответствует определенным этическим принципам и нормам, но и используется в соответствии с конкретными условиями взаимодействия и общения медицинского работника с конкретным пациентом. 18. Вербальные и невербальные способы общения Существуют два способа передачи информации: вербальный (устная или письменная речь) и невербальный (поза, жест, мимика и т.д.). Н 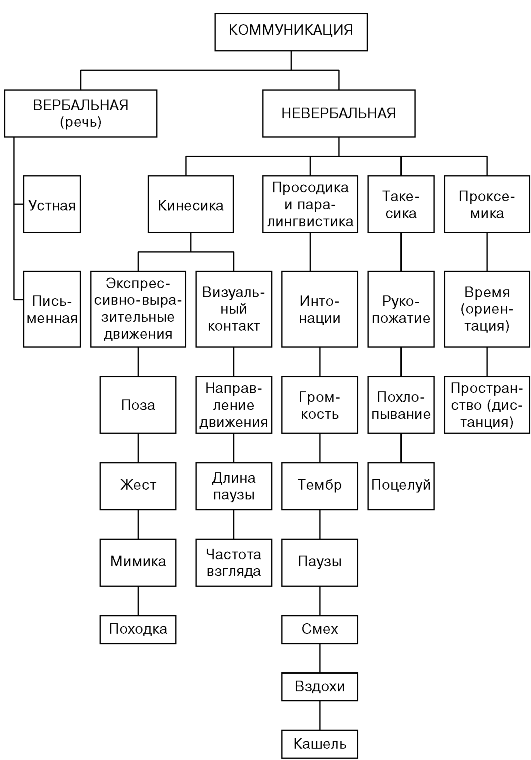 евербальные способы - прикосновение рукой к плечу, похлопывание по спине или объятия - позволяют медицинской сестре сообщить человеку о привязанности к нему, эмоциональной поддержке, одобрении, сопереживании. евербальные способы - прикосновение рукой к плечу, похлопывание по спине или объятия - позволяют медицинской сестре сообщить человеку о привязанности к нему, эмоциональной поддержке, одобрении, сопереживании.Письменная (вербальная) коммуникация является исключительно важной для медицинской сестры. Она может быть эффективной, если учесть следующие рекомендации: - пишите аккуратно (если у вас плохой почерк, пишите печатными буквами); - выбирайте правильный размер и цвет букв (человеку со слабым зрением пишите синей или чёрной ручкой печатными буквами на белой бумаге); - убедитесь, включена ли в записку вся необходимая информация; - пишите грамотно. Ошибки подрывают авторитет медсестры; - выбирайте понятные и простые слова; - обязательно подписывайте ваше сообщение. Эффективность письменной коммуникации зависит от многих факторов: - умеет ли человек читать; - видит ли написанное; - знает ли язык, на котором написано сообщение; - понимает ли написанное. В связи с этим сестринскому персоналу для эффективной письменной коммуникации следует придерживаться следующих правил: - человеку, не умеющему читать, рисуйте картинки; - будьте точны, называя время (утро, вечер); - будьте внимательны (проверяйте, включили ли вы всю необходимую информацию). 19. Проблема ятрогенных заболеваний. Ятрогения – это любые нежелательные или неблагоприятные последствия профилактических, диагностических и лечебных вмешательств либо процедур, которые приводят к нарушениям функций организма, ограничению привычной деятельности, инвалидизации или даже смерти; осложнения медицинских мероприятий, развившиеся в результате как ошибочных, так и правильных действий врача. Известный детский хирург, профессор С.Я. Долецкий предложил следующую классификацию. Он выделяет такие формы ятрогений: · ятрогения от общения – составная часть деонтологии; · алиментарная – нерациональное питание больных и, как следствие, развитие/возникновение болезней; · медикаментозная – самая частая, может выражаться в побочном действии лекарственных средств: от аллергических реакций и шока до медикаментозных язв желудочно-кишечного тракта и кровотечений из него; · манипуляционная – обусловлена обилием инвазивных диагностических методов и приемов (биопсии, эндоскопии); · наркозно-реанимационная – осложнения, которые возникают или регистрируются в этой области медицины: остановка сердца, дыхания, повреждение мозга и т. д.; · хирургическая – самые сложные и трагические проявления ятрогений; эту группу принято рассматривать как врачебные ошибки; · лучевая – патологическое воздействие на организм при повышении дозировок рентгеновских лучей, радиоизотопов, лазерного излучения и т. д. Приведенная классификация свидетельствует о тенденции рассматривать ятрогенные заболевания «как разнообразие негативных моментов в процессе контакта врача или медицинского персонала с больным». 20. Основы профессионального Общения медицинской сестры с пациентом, родителями (законными представителями) ребенка. Позитивные взаимоотношения между сестрой и пациентом во многом определяют результаты ухода. Задачи медсестры в установлении с пациентом поддерживающих отношений: 1. Создание атмосферы доверия. 2. Способствование сохранению и развитию способностей пациента. 3. Содействие личностному росту и развитию пациента в процессе совместного решения проблем. 4. Формирование у пациента умения действовать, как полагается физически и эмоционально здоровому человеку. Для результативного и бесконфликтного взаимодействия пациента с медицинским работником необходима коммуникативная компетентность-способность устанавливать и поддерживать необходимые контакты с людьми, которая может рассматриваться как система внутренних ресурсов, необходимых для построения эффективного общения в определенном разрезе ситуаций межличностного взаимодействия. Следует отметить, что в ситуациях, когда пациент поставлен перед необходимостью обратиться к врачу за помощью, коммуникативная компетентность важна и для него самого. Главное в том, что некомпетентность в общении хотя бы одной стороны способна сорвать диагностический и лечебный процесс. Неумение больного наладить взаимосвязь с медицинским работником так же отрицательно, как и нежелание последнего установить эффективный контакт с пациентом. 21.Виды коммуникативных барьеров Барьеры – это внутренние и внешние факторы, мешающие людям понять друг друга. Разберем подробнее, какими бывают барьеры и как их преодолевать. К коммуникативным барьерам общения относятся: семантические барьеры – разное понимание одних и тех же понятий или непонимание какие-то слов отдельным оппонентом; логические – один оппонент или оба не могут связно и логично выражать свои мысли, нарушается причинно-следственная связь; фонетические – проблемы с речью у одного или у обоих оппонентов. Кроме этого, стоит отметить индивидуальные психологические проблемы, которые могут стать барьерами в общении: комплекс неполноценности; заниженная самооценка и неуверенность; завышенная самооценка; зависимость от чужого мнения; страх неудачи; боязнь ошибиться; страх выглядеть глупо. 22. Стандарт оснащения кабинета врача-педиатра участкового С изменениями и дополнениями от: 21 февраля 2020 г.
ПРАВИЛА ОРГАНИЗАЦИИ ДЕЯТЕЛЬНОСТИ КАБИНЕТА ВРАЧА-ПЕДИАТРА УЧАСТКОВОГО 1.Настоящие Правила устанавливают порядок организации деятельности кабинета врача-педиатра участкового, который является структурным подразделением медицинской организации. 2.Кабинет врача-педиатра участкового медицинской организации (далее - Кабинет) создается для осуществления консультативной, диагностической и лечебной помощи детям. 3.На должность врача-педиатра участкового Кабинета назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития России от 7 июля 2009 г. N 415н (зарегистрирован Минюстом России 9 июля 2009 г., регистрационный N 14292), по специальности "педиатрия" без предъявления требований к стажу работы в соответствии с приказом Минздравсоцразвития России от 23 июля 2010 г. N 541н "Об утверждении Единого квалификационного справочника должностей руководителей, специалистов и служащих, раздел "Квалификационные характеристики должностей работников в сфере здравоохранения" (зарегистрирован Минюстом России 25 августа 2010 г., регистрационный N 18247). 4.Штатная численность медицинского персонала Кабинета устанавливается руководителем медицинской организации исходя из объема проводимой лечебно-диагностической работы и численности обслуживаемого детского населения с учетом рекомендуемых штатных нормативов согласно приложению N 2 к Порядку оказания педиатрической помощи, утвержденному настоящим приказом. Оснащение Кабинета осуществляется в соответствии со стандартом оснащения, предусмотренным приложением N 3 к Порядку оказания педиатрической помощи, утвержденному настоящим приказом. 5.Кабинет осуществляет следующие функции: динамическое наблюдение за физическим и нервно-психическим развитием прикрепленного детского населения; проведение первичного патронажа новорожденных и детей раннего возраста, беременных; профилактические осмотры детей; проведение иммунопрофилактики; проведение работы по охране репродуктивного здоровья детей; направление детей на консультации к врачам-специалистам по специальностям, предусмотренным Номенклатурой специальностей специалистов с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения Российской Федерации, утвержденной приказом Минздравсоцразвития России от 23 апреля 2009 г. N 210н (зарегистрирован Минюстом России 5 июня 2009 г., регистрационный N 14032), с изменениями, внесенными приказом Минздравсоцразвития России от 9 февраля 2011 г. N 94н (зарегистрирован Минюстом России 16 марта 2011 г., регистрационный N 20144); направление детей при наличии медицинских показаний на стационарное лечение; проведение диагностической и лечебной работы в амбулаторных условиях; динамическое наблюдение за детьми с хроническими заболеваниями, состоящими на диспансерном учете, и их оздоровление; профилактические осмотры и оздоровление детей перед поступлением их в образовательные организации; обеспечение передачи информации о детях и семьях социального риска в отделение медико-социальной помощи детской поликлиники, органы опеки и попечительства; организация выполнения индивидуальных программ реабилитации детей-инвалидов; организация работы стационара на дому; оформление медицинской документации детей на санаторно-курортное лечение; проведение мероприятий по профилактике и раннему выявлению у детей гепатита B и C, ВИЧ-инфекции и туберкулеза; проведение мер по профилактике и снижению заболеваемости, инвалидности и смертности детей, в том числе первого года жизни; оформление медицинской документации детей, страдающих детскими болезнями, для направления на медико-социальную экспертизу; проведение врачебного консультирования и профессиональной ориентации детей; проведение санитарно-просветительной работы с детьми и родителями (законными представителями) по вопросам профилактики детских болезней и формированию здорового образа жизни; организация санитарно-гигиенического воспитания и обучения детей и их родителей (законных представителей); подготовка медицинской документации при передаче медицинского наблюдения за детьми в городскую (районную) поликлинику по достижении ими совершеннолетия; участие в проведении анализа основных медико-статистических показателей заболеваемости, инвалидности и смертности у детей обслуживаемой территории; ведение учетной и отчетной документации, представление отчетов о деятельности Кабинета в установленном порядке; организация и проведение противоэпидемических и профилактических мероприятий в очагах инфекционных заболеваний. 6.Кабинет для обеспечения своей деятельности использует возможности всех лечебно-диагностических и вспомогательных подразделений медицинской организации, в составе которой он организован. 23.Термометрия. Основные способы измерения температуры тела. Обработка, хранение термометров. Регистрация данных измерения температуры тела. Измерение температуры тела человека называется термометрией. Температуру измеряют чаще в подмышечной впадине, реже — в паховой складке (у детей), полости рта, прямой кишке, влагалище. Термометрию проводят 2 раза в день: утром натощак (с 6 до 9 ч) и вечером перед последним приемом пищи (с 17 до 19 ч). При лихорадке возникает необходимость в более частом измерении температуры тела (через каждые 2—3 ч). Измерять температуру чаще, чем каждые 4 ч, бывает необходимо очень редко. Единственным исключением из этого правила являются тяжелые травмы головы, острые заболевания органов брюшной полости и тепловой удар. Продолжительность измерения температуры тела в подмышечной впадине — 10 мин, в ротовой полости — 1 мин, прямой кишке — 5 мин. Людям, которые находятся без сознания, беспокойны или пьяны, нельзя измерять температуру в полости рта, так как они могут разгрызть термометр. Таким людям термометр ставят в подмышечную впадину, прижимают его рукой на 5 мин, после чего смотрят показание. Нормальная температура в полости рта составляет примерно 37 "С. Аномальной считается температура, выходящая за диапазон 36,3—37,2 °С. Температура в подмышечной впадине (или в паху) на 0,5 °С ниже, а в прямой кишке — на 0,5 °С выше, чем во рту. Температура тела чуть ниже утром и чуть выше к концу дня. У здоровых лиц эти колебания температуры весьма незначительны. Температура тела снижается при состояниях, вызывающих обезвоживание, например при сильном кровотечении и некоторых тяжелых болезнях неинфекционной природы. Температурный лист. Для графического изображения суточных колебаний температуры составляют температурные листы, в которые заносят результаты измерения температуры тела. Следует помнить, что цена деления по шкале "Т" температурного листа равна 0,2 °С. Графа "День пребывания" разделена на две половины: "У" (утро) и "В" (вечер). Утреннюю температуру фиксируют точкой (синей или черной пастой) в графе "У", вечернюю — в графе "В". При соединении точек получается температурная кривая. Подготовьте: медицинский термометр, емкость с дезинфицирующим средством, температурный журнал. Действуйте: протрите термометр насухо, проверьте его целостность. Встряхните так, чтобы ртуть опустилась в резервуар до показателя ниже 35 °С; поместите термометр ртутным резервуаром в протертую насухо подмышечную впадину так, чтобы он со всех сторон соприкасался с кожей; попросите больного прижать плечо к грудной клетке; через 10 мин извлеките термометр, запишите показания в температурный лист и журнал; продезинфицируйте термометр; результат измерения перенесите в температурный лист истории болезни. Иногда, например, при гипотермии, температуру измеряют в прямой кишке. Соответствующий термометр имеет короткий тупой конец, чтобы не повредить прямую кишку. Уложите больного на бок, смажьте термометр вазелином на 1/2 его длины и введите в анальное отверстие на 3—4 см так, чтобы ртутный резервуар погрузился за внутренний сфинктер прямой кишки. Через 2 мин можно извлечь термометр, а затем тщательно его продезинфицировать. Дезинфекция термометров После использования медицинские термометры погружают полностью в дезинфицирующий раствор на, то время экспозиции, которое рекомендовано инструкцией к дезинфицирующему средству. На дно емкости кладут вату, чтобы не разбить резервуар с ртутью. Чтобы термометр не выскользнул из руки при встряхивании, на корпус иногда надевают резиновый ободок. Затем термометры ополаскивают водой до полного исчезновения запаха и вытирают насухо; хранят в емкости с пометкой "чистые термометры" 24.Виды тонометров. Общие правила пользования. На сегодняшний день существует два вида тонометров: • механические тонометры; • электронные (цифровые) тонометры. Классическим прибором для измерения артериального давления является механический тонометр. Он имеет манжету, которая обматывается вокруг плеча. Она соединена с грушей, при помощи одной трубки, вторая трубка соединена с манометром. Воздух в манжету качается вручную, и по ударам сердца на артерии с использованием стетоскопа измеряется давление. Результаты смотрят по шкале на манометре. Для пользования механическим тонометром требуется определенная подготовка и навыки. Человек, пользующийся данным прибором, должен иметь хороший слух, чтобы уловить сердечные тоны. Механические тонометры являются самыми доступными, цены на них находятся в диапазоне от 350 до 650 рублей. Но это выбор тех, кто умеет ими пользоваться. Главным достоинством электронных тонометров является простота эксплуатации при высокой точности измерений. Эти приборы идеально подходят для постоянного контроля давления и имеют дополнительную функцию измерения частоты сердечных сокращений. Также они имеют возможность запоминать результаты измерения, которые хранятся в памяти прибора. Цена на электронные тонометры находится в пределах от 700 до 3000 рублей и зависит от дополнительных функций и особенностей устройства. Электронные тонометры по способу нагнетания воздуха в манжету делятся на полуавтоматические и автоматические. У полуавтоматических давление в манжете создается при помощи груши –нагнетателя, как у механических приборов. Автоматические тонометры имеют в своем корпусе встроенную помпу. Если такой прибор работает от батареек, то накачивание манжеты очень быстро их сажает. Подобную проблему можно устранить подключением через адаптер к сети. При использовании запястных тонометров, необходимо соблюдать общие рекомендации, перечисленные выше. Край манжеты должен находиться выше косточки на руке. Нужно положить руку с тонометром на середину плеча другой руки, на уровень сердца. Другой рукой нужно нажать кнопку «Пуск», а затем придержать руку с тонометром за локоть до тех пор, пока он не прекратит измерение. Соблюдение всех правил измерения позволит получить точные результаты уровня артериального давления, быть в курсе его колебаний и вовремя принять меры, которые могут спасти здоровье и жизнь. Как правильно мерить давление механическим тонометром: Примите сидячее положение (для этого подойдет стул диван или кресло). Навалитесь спиной на спинку стула, а ноги уприте в пол (не рекомендуется их скрещивать, поджимать, закидывать друг на друга и т. д.). Левая рука освобождается от одежды, кладется на стол или на любую другую ровную поверхность. Главное, чтобы она была не навесу. Раскройте манжету, просуньте в нее руку и закрепите чуть выше (на 2-3 см) локтевого сгиба. |
