Билеты ПРОПЕД. Билеты 1 Проведите сравнительную перкуссию легких. Ситуационная задача. Ответ. 1
 Скачать 1.1 Mb. Скачать 1.1 Mb.
|
|
2) Левая граница АТС: палец-плессиметр располагают несколько кнаружи от границы относительной тупости и перкутируют до появления тупого звука. Левая граница АТС в норме расположена на 1—2 см кнутри от границы относительной тупости сердца. 3) Верхняя граница АТС: палец-плессиметр располагают на верхней границе относительной тупости сердца и перкутируют, перемещая его книзу до появления тупого звука. Верхняя граница АТС в норме расположена на IV ребре. Иногда трудно отграничить абсолютную тупость от относительной, если перкутировать от легких к сердцу. В таких случаях следует поставить палец-плессиметр в центр абсолютной тупости, а потом от нее перкутировать к границам (от тупого звука к притупленному). Ослабление тупого перкуторного звука, т. е. переход его в притупленный легочный, и будет указывать на переход из области абсолютной тупости в область относительной. Определение границ сосудистого пучка. Эти границы определяют по второму межреберью справа и слева по направлению от среднеключичной линии к грудине, пользуясь тихой перкуссией. При появлении притупления перкуторного звука делают отметку по наружному краю пальца. Правая и левая границы тупости сосудистого пучка располагаются в норме по краям грудины: его поперечник составляет 5—6 см. Билеты №6 1. Последовательность проведения аускультации сердца 2.Ситуационная задача. Ответ 1: Выслушивание и оценка звуковых явлений, возникающих при работе сердца. Сердце следует выслушивать при положении больного и стоя, и лежа. Врач располагается стоя или сидя, спереди и справа от больного, лицом к нему. Положение врача должно быть непременно удобным. 2. Тоны сердцаУ здоровых лиц всегда выслушиваются 2 тона сердца. В образовании I тона участвуют 3 фактора. Начальные колебания обусловлены сокращением миокарда желудочков (мышечный фактор II тон возникает в результате напряжения створок закрывшихся клапанов аорты и легочной артерии (клапанный фактор), а также колебания самой аорты и легочной артерии в конце систолы желудочков (сосудистый фактор). У здоровых лиц на верхушке сердца слышны громкий I тон, короткая пауза (систола желудочков) и менее громкий II тон, за которым следует более продолжительная пауза (диастола желудочков). На основании сердца II тон громче, чем первый. Это обусловлено тем, что II тон на верхушке и I тон на основании являются проводными и выслушиваются хуже, чем в местах их образования. При патологии звучность тонов сердца может изменяться, что затрудняет определение I и II тона при аускультации. При определении тонов сердца следует помнить, что I тон совпадает по времени с верхушечным толчком и пульсацией сонных артерий. Звучание сердечных тонов может ослабевать или усиливаться. Одинаковое изменение обоих тонов чаще зависит от внесердечных причин. Звучность обоих тонов ослабевает при ожирении, эмфиземе легких, скоплении жидкости в левой плевральной полости или полости перикарда, что связано с ухудшением проведения звуков. При улучшении же условий проведения (тонкая грудная стенка, сморщивание краев легких) тоны сердца равномерно усиливаются. 4. Шумы сердцаПри некоторых патологических состояниях кроме тонов выслушиваются и сердечные шумы. Шумы принято делить на интракардиальные - органические (клапанные, мышечные) и функциональные (скоростные, анемические, дистонические) и экстракардиальные - перикардиальные и плеврокардиальные. Органический шум возникает при несоответствии объема крови размеру отверстия, через которое она протекает. Интракардиальные шумы чаще возникают на почве органических изменений клапанов или мышцы сердца. Органические изменения клапанов сердца приводят к стенозу отверстия (устья) или недостаточности клапана. При стенозе происходит сращение створок клапана (уменьшение отверстия), что затрудняет переход крови в желудочек сердца или аорту. При недостаточности сморщенные и укороченные створки не полностью закрывают отверстие и кровь устремляется мимо поврежденных клапанов в обратном направлении (регургитация). Вследствие сужения отверстия ламинарное движение крови переходит в турбулентное, создающее шум. При недостаточности клапанов шум также обусловлен турбулентным прохождением крови через узкое отверстие между не полностью сомкнутыми створками клапанов. Интенсивность шума обычно тем больше, чем больше степень сужения и скорость движения крови. К органическим относятся мышечные и дилатационные шумы. Мышечный шум возникает при поражении папиллярных мышц. При миокардите, миокардиодистрофии, кардиомиопатии, кардиосклерозе нередко происходят дилатация полостей сердца и расширение клапанного кольца, что приводит к неполному смыканию створок клапана, обусловливающему дилатационный шум. При выслушивании шума необходимо определить его отношение к фазам сердечного цикла (систоле или диастоле), свойства (силу, длительность, тембр), место наилучшего выслушивания, направление его проведения (за пределы области сердца). Шумы, появляющиеся в период систолы (между I и II тонами), называются систолическими, а между II и I тонами - диастолическими. Систолический шум выслушивается при сужении устья аорты и устья легочной артерии, недостаточности двустворчатого и трехстворчатого клапанов, ряде врожденных пороков сердца. Диастолический шум выслушивается при недостаточности клапанов аорты и легочной артерии, стенозе левого и правого предсердно-желудочковых отверстий. Шум может быть громким и тихим. Сила его зависит от положения больного (стоя, лежа, на боку) и фазы дыхания (на вдохе или выдохе). По конфигурации шум бывает убывающим по громкости (decreszendo), нарастающим (creszendo), нарастающе-убывающим (ромбовидным), убывающе-нарастающим (седловидным), равномерным (лентовидным). Если систолический шум занимает всю систолу, он называется голосистолическим, если только середину - мезосистолическим; диастолический шум, выслушиваемый в начале диастолы, называется протодиастолическим, в середине - мезодиастолическим, а в конце - пресистолическим. По тембру шумы бывают мягкими, дующими или грубыми, скребущими, пилящими. К интракардиальным функциональным шумам относятся скоростные, связанные с увеличением скорости кровотока и возникающие при тиреотоксикозе, лихорадке, нервном возбуждении; анемические, обусловленные уменьшением вязкости крови; дистонические, возникающие вследствие изменения тонуса папиллярных мышц и появляющиеся в результате неполного смыкания створок клапанов (чаще митрального). В отличие от органических, функциональные шумы определяются обычно при отсутствии признаков поражения клапанов сердца и миокарда. Как правило, они систолические, выслушиваются на верхушке сердца или на легочной артерии. Функциональные шумы обычно нежные, дующие, негромкие, короткие, не проводятся за пределы области сердца. Эти шумы могут исчезать при изменении положения тела, физической нагрузке, глубоком дыхании. Органические шумы встречаются на фоне других признаков сердечно-сосудистой патологии. Органические шумы могут быть как систолическими, так и диастолическими. Они громче и грубее функциональных, более продолжительные, часто проводятся в другие области, не исчезают при изменении положения тела, глубоком дыхании и могут усиливаться при физической нагрузке. Экстракардиальные (внесердечные) шумы возникают в связи с сокращениями сердца или при поражении соседних органов. Шум трения перикарда (грубый, скребущий, царапающий) возникает при наличии воспаления листков перикарда с отложением фибрина (сухом перикардите). Он лучше выслушивается в зоне абсолютной тупости и на основании сердца, не проводится в другие области и усиливается при наклоне туловища вперед, надавливании стетоскопом, а иногда определяется пальпаторно. Плеврокардиальный шум возникает при сухом плеврите в зоне прилегания плевры к сердцу. Сокращения сердца увеличивают соприкосновение перикарда и плевры, что способствует появлению шума трения. От шума трения перикарда его отличают усиление во время вдоха и локализация по левому контуру сердца. При аускультации сосудов у здорового человека на сонной и подключичной артерии можно выслушать I тон, обусловленный напряжением артериальной стенки при ее расширении, и II тон, который проводится с полулунного клапана аорты. 5. Правила проведения аускультации сердца Точки выслушивания сердца: 1-я - точка верхушечного толчка (точка выслушивания митрального клапана и левого атриовентрикулярного отверстия); 2-я - точка во II межреберьи непосредственно у правого края грудины (точка выслушивания клапанов аорты и устья аорты); 3-я - точка во II межреберьи непосредственно у левого края грудины (точка выслушивания клапанов легочной артерии); 4-я - нижняя треть грудины у основания мечевидного отростка и места прикрепления V ребра к правому краю грудины (точка выслушивания трехстворчатого клапана и правого атриовентрикулярного отверстия); 5-я - на уровне III межреберья у левого края грудины (дополнительная точка выслушивания аортальных клапанов). Последовательность выслушивания сердца производится в вышеназванном порядке. Аускультация сердца в 1-й точке:исследующий пальпаторно определяет локализацию верхушечного толчка и ставит фонендоскоп на зону толчка. В случаях, когда верхушечный толчок не пальпируется левая граница относительной тупости сердца определяется перкуторно, после чего фонендоскоп устанавливается на определенную границу. Исследуемому дается команда сделать вдох-выдох и задержать дыхание. Теперь врач, вслушиваясь в звуки сердца, определяет и оценивает их. Первым называют тот тон, который следует после продолжительной паузы, вторым - тон после короткой паузы. Кроме того I тон совпадает с верхушечным толчком или пульсовым толчком сонной артерии. Это проверяется пальпацией правой сонной артерии кончиками II-IV пальцев левой кисти, установленных под углом нижней челюсти у внутреннего края m. sternocleidomastoideus. У здорового человека соотношение I и II тонов по громкости в этой точке таково, что I тон громче II, но не более чем в 2 раза. Если звучность I тона более чем в 2 раза превышает громкость II тона, то констатируется усиление I тона (хлопающий I тон) в этой точке. Если соотношение I тона и II тона таково, что громкость I тона равна или слабее звучания II тона, то констатируется ослабление I тона в этой точке. В ряде случаев на верхушке выслушивается ритм, состоящий из 3-х тонов. III тон здорового сердца часто выслушивается у детей, с возрастом он исчезает. Примерно у 3 % здоровых людей в возрасте от 20 до 30 лет еще можно выслушать III тон, в более старшем возрасте он выслушивается очень редко. У взрослых людей в клинике чаще приходится иметь дело с раздвоением тона или дополнительными тонами, образующими трехчленный ритм сердца (ритм перепела, ритм галопа, раздвоение I тона). Ритм перепела ("спать пора") обусловлен появлением дополнительного тона в диастолу (тон открытия митрального клапана) и сочетается обычно с хлопающим I тоном. При ритме галопа I тон ослаблен; если галопный тон предшествует I тону, констатируется пресистолический галоп; если галопный тон следует за II тоном, констатируется диастолический галоп. При тахикардии тоны, образующие пресистолический и диастолический галопы, могут сливаться, давая единый дополнительный звук в середине диастолы; такой галоп носит название суммированного. При раздвоении I тона оба систолических тона по громкости равны или близки друг к другу. Аускультация сердца во 2-й точке: исследующий пальпаторно (левой рукой) находит точку (во II межреберьb у правого края грудины) и ставит фонендоскоп на грудную стенку в этой зоне. Исследуемому дается команда сделать вдох-выдох и задержать дыхание. Теперь врач, вслушиваясь в звуки сердца, определяет и оценивает их. Как правило, слышна мелодия двух тонов. Опознание I и II тонов производится по описанной выше методике. У здорового человека в этой точке II тон громче первого. Если соотношение I и II тонов таково, что громкость II тона равна или слабее звучания I тона, то констатируется ослабление II тона в этой точке. В случае, когда вместо II тона прослушивается два нечетких тона, констатируется расщепление II тона в этой точке, а если они выслушиваются четко - то раздвоение II тона. Аускультация в 3-й точке: исследующий пальпаторно (левой рукой) находит точку (во II межреберьи у левого края грудины) и ставит фонендоскоп на грудную стенку в этой зоне. Исследуемому дается команда сделать вдох-выдох и задержать дыхание. Теперь врач, вслушиваясь в звуки сердца, определяет и оценивает их. Как правило, слышна мелодия двух тонов. Опознание I и II тонов производится по описанной выше методике. У здорового человека в этой точке II тон громче I. При патологии изменения соотношения тонов и мелодии тонов могут быть такими же, как и во 2-й точке аускультации. После окончания выслушивания сердца в 3-й точке производится повторное прослушивание сердца во 2-й и 3-й точках с целью сравнения громкости II тона в этих двух точках. У здоровых людей громкость II тона в этих точках одинакова. В случае преобладания громкости II тона в одной из этих точек (при условии, что в каждой точке II тон громче I, т. е. нет его ослабления) констатируется акцент II тона над аортой или легочной артерией соответственно. Аускультация сердца в 4-й точке: исследующий пальпаторно (левой рукой) находит основание мечевидного отростка и ставит фонендоскоп над правым краем нижней трети грудины. Исследуемому дается команда сделать вдох-выдох и задержать дыхание. Теперь врач, вслушиваясь в звуки сердца, определяет и оценивает их. Как правило, слышна мелодия двух тонов. У здорового человека в этой точке I тон громче II. При патологии изменения соотношения тонов и мелодии тонов могут быть такими же, как и в 1-й точке аускультации. Аускультация сердца в 5-й точке: исследующий пальпаторно (левой рукой) находит точку (в III межреберьи у левого края грудины) и ставит фонендоскоп на грудную стенку в этой зоне. Исследуемому дается команда сделать вдох-выдох и задержать дыхание. Теперь врач, вслушиваясь в звуки сердца, определяет и оценивает их. Как правило, слышна мелодия двух тонов. Громкость обоих тонов в этой точке у здорового человека примерно одинаковая. Изменение соотношения звучности I и II тонов при аускультации в 5-й точке самостоятельного диагностического значения не имеет. Если кроме тонов между ними прослушивается продленный звук, то это шум. В случае, когда шум выслушивается в интервале между I и II тонами, он называется систолическим; если шум определяется между II и I тоном, то он называется диастолическим Билеты №7 1.Проведите поверхностную ориентировочную пальпацию живота 2.Ситуационная задача. Ответ 1: .Врач кладет правую руку плашмя на живот больного и производит легкий нажим на брюшную стенку кончиками II, III, IV и V пальцев, получая тактильное представление о степени напряжения передней брюшной стенки. Начинают пальпацию с левой подвздошной области больного Затем переходят на правую подвздошную область, производят легкие, осторожные надавливания, сравнивая степень напряжения мышц передней брюшной стенки. Далее руку переносят несколько выше и проводят пальпацию на симметричных участках слева и справа. 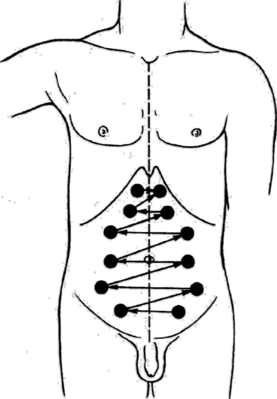 Рис. 15.7. Последовательность поверхностной ориентировочной пальпации живота Обращают внимание на наличие болезненности, напряжение (общее или локальное) мышц брюшной стенки, а также на значительное увеличение органов брюшной полости и поверхностно расположенные опухоли. Напряжение мышц брюшной стенки говорит о раздражении брюшины, вовлечении ее в воспалительный процесс. При выявлении у больного напряжения мышц передней брюшной стенки необходимо определять также симптом Щеткина — Блюмберга. Его выявляют следующим образом. Полусогнутые пальцы правой кисти постепенно и очень медленно погружают в глубь живота в интересующей врача области. Больной при этом испытывает неинтенсивные боли. Затем внезапно отнимают пальцы руки. Происходит быстрое расправление передней брюшной стенки вместе с париетальной брюшиной, что у пациентов с воспалением брюшины вызывает резкую боль или, по крайней мере, значительное ее усиление. Болезненность, выявляемая в области проекции органов брюшной полости, всегда свидетельствует о различных патологических процессах в них. Диагностическое значение имеет также кожная гиперчувствителъ- ностъ. Кожная гиперестезия, выявляемая как в зоне проекции пораженного органа, так и за ее пределами, связана с близким анатомическим расположением афферентных путей иннервации внутренних органов и кожи. Усиление афферентной импульсации с пораженного органа ведет к стойкому возбуждению сегментов спинного мозга и повышению чувствительности кожных болевых рецепторов. При пальпации можно определить расхождение прямых мышц живота, грыжи белой линии и пупочного кольца. Для определения расхождения прямых мышц живота полусогнутые пальцы правой руки располагают по белой линии живота ниже мечевидного отростка и просят больного приподнять голову. В результате этого движения прямые мышцы живота напрягаются, и если имеется их расхождение, руки исследующего как бы проваливаются в глубь живота Билеты №8 1.Проведите глубокую скользящую пальпацию живота.по В.П.Образцову и Н.Д.Стражеско 2.Ситуационная задача. Ответ 1:Принцип метода: пальпирующие пальцы, пользуясь расслаблением брюшной стенки при выдохе, глубоко проникают в брюшную полость (глубокая пальпация) так, чтобы исследуемый орган был прижат к задней брюшной стенке, и затем скользящими движениями обходят достигнутую поверхность органа (скользящая пальпация). Исследование органов должно проводиться всегда в строгой последовательности (методическая пальпация): начинают обычно с толстого кишечника (сигмовидная, нисходящая, слепая, восточная, поперечно-ободочная кишка); затем следует пальпация желудка, двенадцатиперстной кишки, поджелудочной железы, печени, селезенки, мезентериальных лимфатических узлов. Сигмовидная кишка пальпируется в левой подвздошной области, слепая кишка - в правой подвздошной области, поперечно-ободочная - по обе стороны от средней линии живота на 2-3 см выше или ниже пупка. Пальцы рук располагаются в указанной области перпендикулярно длиннику кишки. На выдохе больного медленно погружают пальцы в глубь брюшной полости до задней ее стенки, затем производят скользящее движение руки в направлении, перпендикулярном длиннику кишки, изнутри кнаружи (перекатывая пальцы через кишку). Ладонная поверхность руки должна быть обращена к центру. При прощупывании кишечника определяют его консистенцию, подвижность, эластичность, болезненность. При воспалении червеобразного отростка (аппендиците) определяется болезненность в точках: 1) Мак-Бурнея - на границе между наружной и средней третями линии, соединяющей пупок с верхней передней остью правой подвздошной кости; 2) Ланца - на границе правой и средней трети линии, соединяющей передние верхние ости подвздошных костей. Признаком воспаления или раздражения брюшины является симптом Щеткина- Блюмберга: при медленном надавливании рукой на живот больной почти не испытывает боли, острая боль появляется при быстром отнятии руки. |
