ОНМК у лиц молодого возраста. ОНМК. дальневосточный государственный медицинский университет
 Скачать 111.15 Kb. Скачать 111.15 Kb.
|
|
Федеральное государственное бюджетное образовательное учреждение высшего образования «ДАЛЬНЕВОСТОЧНЫЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ» Министерства здравоохранения Российской Федерации Кафедра сестринского дела с курсом социальных дисциплин Заведующий кафедрой к.м.н. доцент Витько Евгений Валентинович Учебно-исследовательская работа студента (УИРС) на тему Острое нарушение мозгового кровообращения у лиц молодого возраста Выполнил: студент 106 группы педиатрического факультета Сахнов Анатолий Константинович Проверил: ассистент кафедры Запорожец Татьяна Павловна Хабаровск, 2020 год Актуальность проблемы Болезни системы кровообращения мозга являются проблемой чрезвычайной медицинской и социальной значимости, глобальной эпидемией, угрожающей жизни и здоровью населения всего мира. В структуре смертности населения сердечно-сосудистые заболевания занимают первое место, составляя 48%. За последние первые полгода 2019 года в РФ от последствий сердечно-сосудистых заболеваний умерло 441,3 тысяч человек. В России в структуре смертности от болезней системы кровообращения первое место занимает ишемическая болезнь сердца(ИБС)(48%); второе - сердечно-сосудистые заболевания мозга(39%). В нашей стране сердечно-сосудистая смертность у мужчин в возрасте 35-74 лет в пять раз выше по сравнению с США и в девять раз выше, чем аналогичный показатель во Франции и Австралии, где она минимальная. У женщин в РФ она выше по сравнению с США, Австралией и Францией в 4,9 и 10 раз соответственно. Доля острых нарушений мозгового кровообращения(ОНМК) в структуре общей смертности в нашей стране составляет 21,4%, уступая лишь смертности от ИБС. Среди лиц с заболеваниями нервной системы пациенты с нарушением мозгового кровообращения составляют от 15 до 24,6%. Смертность от этой патологии в течение первых 30 дней от начала заболевания составляет 23%, достигая к концу года почти 50%. По инвалидности после перенесенного ОНМК в России эта патология занимает устойчивое второе место. Если сравнивать показатели в течение последних лет, то следует отметить неуклонный рост, особенно среди трудоспособного населения. В последние годы отмечается тенденция ежегодного роста ОНМК у людей молодого возраста. Причиной подобного роста ОНМК и особенно "омоложения" является урбанизация, изменение социально-экономических условий, смена социальной ориентации, увеличение стрессовых ситуаций, уменьшение двигательной активности, злоупотребление алкоголем и наркотиками, миграционные процессы. Понятие, этиология и патогенез ОНМК Острое нарушение мозгового кровообращения (ОНМК) - это патологический процесс в головном мозге, который связан с недостаточностью кровоснабжения мозга (ишемический инсульт) или спонтанным (нетравматическим) внутричерепным кровоизлиянием (геморрагический инсульт). Преходящее нарушение мозгового кровообращения или транзиторные ишемические атаки (ПНМК) – определяются клинически как быстро возникающие очаговые и реже общемозговые нарушения функции головного мозга, при которых неврологические симптомы регрессируют в течение 24 ч. К причинам развития ОНМК относятся тромбоз или эмболия мозговых сосудов, вызывающими закупорку сосуда и некроз (инфаркт) кровоснабжаемого им участка мозга (см. рисунок №1). 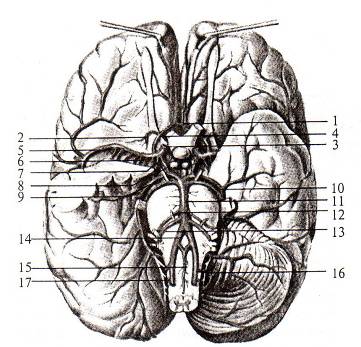 Рис. 1 Артерии основания мозга: 1 - передняя соединительная артерия; 2 - возвратная артерия (ветвь передней мозговой артерии); 3 — внутренняя сонная артерия; 4 - передняя мозговая артерия; 5 — средняя мозговая артерия; 6 — переднелатеральные таламостриарные артерии; 7 — передняя ворсинчатая артерия; 8 - задняя соединительная артерия; 9 - задняя мозговая артерия; 10 - верхняя мозжечковая артерия; 11 - основная артерия; 12 - артерия лабиринта; 13 - передняя нижняя мозжечковая артерия; 14 - позвоночная артерия; 15 - передняя спинномозговая артерия; 16 - задняя нижняя мозжечковая артерия; 17 - задняя спинномозговая артерия. Тромбоз мозговых артерий часто возникает на фоне атеросклеротического поражения внечерепных или внутричерепных мозговых артерий. Эмболия мозговых сосудов может иметь кардиогенный или артерио-артериальный характер. В первом случае эмболия развивается на фоне мерцательной аритмии, тяжелого синдрома слабости синусового узла, проляпса митрального клапана, приобретенных или врожденных пороков сердца или при наличии искусственного клапана. Во втором случае – источником эмболии бывают крупные сосуды (аорта, сонные и позвоночные артерии), пораженные атеросклерозом (эмболия может быть осложнением тромбоза сосуда или изъявления атеросклеротических бляшек). Лакунарные инсульты составляют 20% от всех случаев инсультов. В отличие от тромботических и эмболических инсультов они связаны с патологией не крупных, а мелких артерий. Поражение этих сосудов чаще всего обусловлено длительной артериальной гипертензией (гипертоническая микроангиопатия). Обычно лакунарный инсульт является следствием закупорки пенетрирующих артерий, кровоснабжающих глубинные отделы мозга и ствол. У лиц молодого возраста нередкой причиной ОНМК бывают расслоение сонных и позвоночных артерий, нейросифилис, васкулиты, коагулопатии. Расслоение мозговых артерий – причина 2% инсультов. Оно может быть связано с аномалией сосудистой стенки или травмы (например при резком повороте головы, при неудачной манипуляции на шейном отделе позвоночника). Внутримозговое кровоизлияние обычно связано с артериальной гипертензией, поражающей стенки мелких артерий и способствующей формированию микроаневризм, разрыв которых вызывает кровоизлияние. Субарахноидальное кровоизлияние (САК) – кровоизлияние в подоболочечное пространство головного мозга – 80% случаев обусловлено разрывом внутричерепной аневризмы. Причиной САК могут быть также расслоение внутричерепной артерии, геморрагический диатез, тромбоз внутричерепных вен Клинические проявления ОНМК Ишемический инсульт. Для нарушения кровообращения в бассейне сонных артерий, питающих передние 2/3 больших полушарий мозга, характерно сочетание гемипареза и гемиплегии с нарушением высших мозговых функций: Афазия (утрата речи) Апраксией (нарушением целенаправленных действий, при поражении левого полушария) Анозогнозией (нарушения пространственной ориентации и невнимание к противоположной половине пространства, отсутствием критической оценки своего дефекта при поражении правого полушария). Часто отмечается выпадение правых и левых половин зрения (гомонимная гемианопсия) и отведение глазных яблок в сторону очага. На стороне гемипареза обычно наблюдается слабость нижней части мимических мышц подбородочно-язычной мышцы, выталкивающей язык (проявляется при высовывании языка отклонением его в сторону пареза). Если парез вовлекает мышцы лица, языка, руки и меньшей степени ногу, то можно думать о закупорке верхней ветви средней мозговой артерии. Сохранность лицевых мышц, особенно преимущественное вовлечение ноги, указывает на закупорку передней мозговой артерии. Полная гемиплегия, особенно в сочетании с тотальной афазией или выраженным игнорированием левой половины пространства, нарушением зрения и иногда синдромом Горнера (см Приложение № 2) на стороне, противоположной гемиплегии – признак обширного инфаркта, связанного с окклюзией внутренней сонной артерии. При нарушении кровообращения в вертебробазилярном бассейне может возникать симптоматика, связанная с поражением затылочных долей (одностороннее выпадение полей зрения, двусторонняя корковая слепота) или ствола (нарушения функции одного или нескольких черепных нервов, например глазодвигательного, лицевого или бульбарных, на стороне поражения в сочетании с гемипарезом или гемигипестезией на противоположной стороне – альтернирующие синдромы (см Приложение № 2), а так же головокружение, атаксия, тетрапарез или кома). При тромботическом инсульте симптомы часто развиваются в ночное время, и больной уже просыпается с парезом или афазией. Если же инсульт возникает в дневное время, то характерно постепенное прогрессирование неврологического дефекта в течении нескольких часов. Общемозговые симптомы (головная боль, угнетение сознания, головокружение, рвота, эпилептические припадки) часто отсутствуют, но при обширных инфарктах они могут быть выражены в той или иной степени, что и при геморрагическом инсульте. Часто тромботическому инсульту предшествует транзиторные ишемические атаки (ТИА). Отек мозга начинает развиваться вскоре после начала инсульта и нарастает на протяжение 1-3 суток, вызывая головную боль, рвоту, угнетение сознания, изменение ритма дыхания, ограничение отводящего (VI пара) нерва, реже нарастание очаговой симптоматики за счет сдавления прилегающих структур, например, появление рефлекса Бабинского на непарализованной стороне. (см Приложение № 2) Иногда эмболический инсульт бывает первым проявлением инфаркта миокарда, инфекционного или ревматического эндокардита. Клинически для эмболического инсульта характерно внезапное развитие симптоматики. Иногда больной, у которого стремительно развился парез, не успев, ухватиться за ближайшую опору падает на пол. Неврологический дефект бывает максимальным уже в самом начале заболевания, нередко встречаются потеря сознания и эпилептические припадки. Эмболия в вертебробазилярный бассейн происходит реже, чем в каротидный, но иногда бывает причиной комы у больных с инфарктом миокарда. Ограниченные эмболические инсульты могут проявиться, например изолированной сенсорной афазией (в этом случаи больной не понимает обращенную к нему речь, а его собственная речь бессмысленна) или изолированной гемианопсией. Ухудшение состояния таких больных в первые дни после инсульта может быть обусловлено не только отеком, но и кровоизлиянием в зону инфаркта (геморрагической трансформацией инфаркта). Проявлением лакунарного инсульта могут быть гемипарез, равномерно вовлекающий лицо, руку и ногу, так же гемигипестезия или их сочетание (без зрительных нарушений и нарушений высших мозговых функций), атактический гемипарез (сочетание слабости и нарушения координации в одних и тех же конечностях, чаще в ноге), сочетание дизартрии с неловкостью в кисте. Предшествующие ТИА наблюдаются в 20% случаев; инсульт может развиться как во время сна, так и днем. В последнем случае симптомы нарастают в течении нескольких часов. Расслоение внутренней сонной артерии проявляется односторонней головной болью, иногда болью в шее, синдромом Горнера. У 1/3 больных над сонной артерией выслушивается пульсирующий шум. Расслоение позвоночных артерий чаще наблюдается у женщин и проявляется односторонней болью в области шеи сосцевидного отростка и вертебробазилярным инсультом. Геморрагический инсульт. При внутримозговом кровоизлиянии симптомы обычно появляются внезапно в дневное время. Затем они могут нарастать в течении нескольких минут или часов. Очаговые нарушения (гемипарез, афазия, гемианопсия) чаще возникают на фоне выраженной общемозговой симптоматики (головной боли, тошноты, рвоты, угнетения сознания) и менингеального синдрома (свето-звукобоязнь, нарушение психики, ригидность затылочных мышц, появления менингеальных симптомов – Кернига, Брудзинского, поза легавой собаки, (см. Приложение № 2) нередко отмечаются генерализованные судорожные припадки. При кровоизлияниях чаще, чем при ишемии, отмечается резкий подъем АД и двухсторонний симптом Бабинского. Нередким осложнением массивных полушарных геморрагий является вклинивание: увеличение объема полушария за счет излившейся крови и отека вызывает смещение медиальных отделов височной доли в вырезку мозжечкового намета и сдавление ствола. Ранний признак этого варианта вклинения – расширение зрачка на стороне поражения. При кровоизлиянии в мозжечок начальными проявления часто бывают головокружение и рвота, также наблюдается гометония и децеребрационная ригидность, гипертермия. В последующем за счет отека мозга происходит сдавление продолговатого мозга и смещение миндалин мозжечка в большое затылочное отверстие, что быстро приводит к летальному исходу. Основной симптом САК – необычайно интенсивная головная боль. Она возникает внезапно, иногда сопровождается потерей сознания и рвотой. Менингеальные симптомы могут появлятся спустя несколько часов, поэтому их отсутствие при первом осмотре не исключает САК. Иногда наблюдается поражение черепных нервов (особенно глозодвигательных), психомоторное возбуждение, угнетение сознания, реже очаговые симптомы. Примерно половина больных за 2-3 недели до инсульта отмечает преходящие головные боли (результат быстро тромбирующегося надрыва аневризмы). В анамнезе иногда встречаются преходящие симптомы, связанные со сдавлением аневризмой соседних структур, например птоз или двоение. Диагноз САК верифицируют с помощью люмбальной пункции или компьюторной томографии. На фоне интенсивной симпатоадреналовой активации у больных часто возникают изменения на ЭКГ (смещение сегмента ST, изменение зубца Т, удлинение сегмента QT, желудочковые аритмии). При преходящем нарушении кровообращения в каротидном бассейне часто возникает, так называемая, преходящая слепота на один глаз, гемипарез или гемигипестезия, афазия. При нарушении в вертебробазилярном бассейне самым частым симптомом является головокружение, но обычно оно сопровождается другими симптомами – двоением, дизартрией, дисфагией, атаксией, тетрапарезом, онемением вокруг рта, иногда снижением слуха. Клиническое значение ПНМК состоит в том, что они служат сигналом опасности. Например, больной перенесший ТИА (транзиторная ишемическая атака), нуждается в тщательном обследовании для выявления причины заболевания (стенозирующего поражения мозговых артерий, заболевания сердца или патологии крови). Классификация ОНМК ОНМК подразделяют на основные виды: Преходящее нарушение мозгового кровообращения (транзиторная ишемическая атака, ТИА). Инсульт, который подразделяется на основные виды: Ишемический инсульт (инфаркт мозга). Геморрагический инсульт (внутричерепное кровоизлияние), который включает: внутримозговое (паренхиматозное) кровоизлияние спонтанное (нетравматическое) субарахноидальное кровоизлияние (САК) спонтанные (нетравматические) субдуральное и экстрадуральное кровоизлияние. Инсульт, не уточненный как кровоизлияние или инфаркт. Дифференциальная диагностика ОНМК Дифференциальная диагностика заключается в исключении, прежде всего таких заболеваний, как субдуральная гематома, кровоизлияние в опухоль, абсцесс мозга, энцефалит, гипогликемия или гипергликемия. Хорошо собранный анамнез и тщательный клинический осмотр позволяет поставить правильный диагноз в подавляющем большинстве случаев. При опухоли, энцефалите или абсцессе симптоматика развивается постепенно (на протяжении нескольких дней или недель иногда месяцев и даже лет). При энцефалите очаговые симптомы обычно появляются на фоне оглушения, лихорадки, менингеальных симптомов. В тех случаях, когда анамнез неизвестен, нужно всегда учитывать возможность черепно-мозговой травмы (ЧМТ). Клинически тяжелая ЧМТ , особенно если она сопровождается формированием внутричерепной гематомы, может напоминать внутримозговое кровоизлияние. На ЧМТ могут указывать внешние повреждения, но следует помнить, что они могут появиться и в результате падения больного, после того, как он потерял сознание в момент развития инсульта. В диагностике помогает рентгенография черепа и КТ. Остро развившийся гемипарез может быть и проявлением истерии об этом стоит подумать в том случае, когда внезапная слабость или нарушение чувствительности в конечностях развивается после психического стресса. При развитии коматозного состояния нужно в первую очередь исключать метаболические нарушения (гипогликемию, гипергликемию, острую алкогольную энцефалопатию, уремическую кому) в пользу таких нарушений могут быть такие признаки как запах ацетона или алкоголя, аммиака. Так же использование глюкометра помогает в исключении некоторых коматозных состояний. Таблица 1. Клинические признаки, помогающие в дифференциальной диагностике ишемических инсультов.
Таблица 2. Клинические признаки, помогающие в дифференциальной диагностике гемморагических инсультов.
Иногда ОНМК приходиться дифференцировать с пароксизмальными состояниями, такие как эпилептические припадки, приступы мигрени. Так, например очаговые симптомы (гемипарез, гемигипестезия или нарушение речи) во время ауры при приступе мигрени обычно развиваются более медленно, чем при ОНМК. Для мигрени так же типичными являются офтальмические проявления (вспышки света, яркие изломленные линии, сменяющимся слепым пятном), которые после меняются на характерную для мигрени головную боль. За эпилептический припадок говорят такие признаки, как внезапное начало и прекращение приступа; во время приступа обычно снижена чувствительность, часто наблюдают непроизвольные движения, после приступа обычно наступает сонливость или спутанность сознания; возможна очаговая неврологическая симптоматика, исчезающая в течение 24 ч. (так называемый преходящий паралич Тодда). Ключом к диагнозу служат сходные приступы в прошлом, однако следует помнить, что эпилептический припадок может сопровождать инсульт. При попытке отдифференцировать ишемический инсульт от геморрагического, нужно учитывать данные анамнеза и клинического осмотра. Важно тщательно исследовать сердечно-сосудистую систему: провести аускультацию сердца и крупных сосудов, проверить пульсацию артерий шеи и головы, измерить АД на обеих руках. Наличие мерцательной аритмии – серьезный довод в пользу эмболического поражения мозга. Отсутствие пульса на периферических артериях при наличии отека и похолодании конечностей указывает на атеросклеротическое поражение или эмболию сосудов конечностей, что в свою очередь тоже может говорить об ишемическом инсульте. В пользу геморрагического инсульта может быть наличие таких факторов как гипертоническая болезнь в анамнезе. Так же для геморрагического инсульта более характерно быстрая утрата сознания, внезапное начало в любое время суток. Но даже при учете всех анамнестических или клинических данных вероятность ошибки при определении характера инсульта довольно высока. В условиях стационара эту задачу с достаточной степенью точности способна решить компьютерная томографии (КТ), так как этот метод исследования позволяет практически всегда отличить геморрагический инсульт от ишемического и в большинстве случаев исключить другие заболевания (опухоли, воспалительные заболевания, травмы ЦНС) Неотложная помощь при остром нарушении кровообращения В подавляющем большинстве случаев больные с инсультом нуждаются в госпитализации. Противопоказанием к транспортировке больного могут служить лишь атоническая кома, не купирующиеся на месте резкое нарушение дыхания, отек легких, эпилептический статус, шок. На догоспитальном этапе дифференциальная диагностика характера инсульта часто невозможна. Поэтому задача скорой помощи – обеспечить быструю и безопасную транспортировку больного, проводя при этом мероприятия базисной (недифференцированной) терапии, основной целью которой является предупредить осложнения, вызывающие вторичное повреждение мозга. Первоочередными задачами являются восстановление и нормализация функции дыхания, предупреждение аспирации и обеспечение достаточной оксигенации. Вынимают съемные зубные протезы, очищают полость рта, удаляют слизь и мокроту из верхних дыхательных путей. Вводят воздуховод, предупреждающий западению языка, дают увлажненный кислород через носовой катетер или маску. При резких нарушениях дыхания показаны интубация трахеи, ИВЛ. Обязательная постановка внутривенного периферического катетера. Поддержание гемодинамики предполагает контроль АД и сердечной деятельности. Повышенное АД, до определенного предела, следует рассматривать как компенсаторную реакцию, направленную на поддержание мозгового кровообращения в условиях срыва его ауторегуляции. В связи с этим АД не следует снижать, если оно не превышает 200/110 мм.рт.ст. При обоснованном подозрении на внутримозговое кровоизлияние и САК артериальное давление нужно снизить, если оно превышает 170/100 мм.рт.ст. Показанием к экстренному снижению АД могут быть не только его абсолютная величина, но и признаки отека легких, инфаркта миокарда, нефропатии, злокачественной артериальной гипертонической энцефалопатии. Если АД все же необходимо снизить, то первоначально это рекомендуют сделать не более чем на 10% от исходного. Предпочтительнее использовать бета-адреноблокаторы (Аналаприл 10-40 мг внутрь или Обзидан до 5мг в/в, медленно) и ингибиторы АПФ (Капотен в дозе 25-50 мг или Эналаприл 5-10 мг внутрь или до 1,25 мг в/в о в течении 5 минут), которые снижают АД более плавно, не усиливают внутричерепную гипертензию и в меньшей степени компрометируют мозговое кровообращение. Препаратом выбора при наличии судорожного синдрома является Магний сульфат в/в в дозе 1000-2000 мг медленно, первые 3 мл в течении 3 минут, в течении 10-15 минут. При резком некупирующемся повышении АД приходиться прибегать к ганглиоблокаторам (Пентамин в дозе 0,2-0,5 мл 5% р-ра в 20 мл изотонического р-ра хлорида натрия в/в медленно). Во всех случаях важно следить, чтобы не было избыточного падения АД. Не менее опасна при инсульте артериальная гипотония (САД менее 100 мм.рт.ст), которую корригируют с помощью введения кристаллойдных или коллоидных растворов (изотонический раствор хлорида натрия , 6% гидроксиэтиленкрахмал, полиглюкин). Противопоказанием является раствор 5% глюкозы. При психомоторном возбуждении используют реланиум (5-10 мг в/в медленно). По возможности следует избегать применение аминазина и других нейролептиков из-за угнетающего действия на функцию ствола мозга. Так же введение реланиума купирует эпилептические припадки. При неэффективности реланиума можно использовать оксибутират натрия (10 мл – 20% р-ра со скоростью 1-2 мл/мин). При тошноте, рвоте икоте назначают церукал (10 мг внутримышечно, внутривенно или внутрь). Предупреждение внутричерепной гипертензии и отека мозга сводиться, прежде всего к общим мероприятиям: обеспечению адекватной оксигенации. Кроме того, важно приподнять изголовье кровати на 15-30 градусов – для обеспечения венозного оттока из полости черепа, ограничить жидкость до 1,5 л/сут. При наличии признаков внутричерепной гипертензии прибегают к введению осмотических диуретиков (20% р-р Маннитола 0,25-1,0 г/кг в/в капельно в течение 10-15 минут) для предупреждения последующего повышения внутричерепного давления и нарастания отёка мозга после завершения инфузии маннитола вводят фуросемид в дозе 40 мг. Традиционно вводят глюкокортикойды с минимальной менералокортикойдной активностью – дексаметазон 8 мг. При наличии соответствующей аппаратуры возможно проведение ИВЛ в режиме гипервентиляции (эффективность в отношении внутричерепной гипертензии сохраняется в течение 1 ч). ОНМК часто сопровождаются гипертермией. Последняя опасна тем, что увеличивает метаболические потребности мозга, а при высокой температуре усиливаются процессы катаболизма. Снижать температуру тела можно холодным обертыванием, протиранием спиртом. Из лекарственных препаратов используют смесь димедрола (2,0 мл 1% раствора) с анальгином (2,0 мл 50% раствора). Целесообразна нейропротективная терапия (см Приложение № 1) (её эффективность не доказана, однако отечественных исследованиях были получены положительные результаты у больных с инсультом). Актовегин 10 мл (40 мг/мл) в/в медленно, допустимо в/м введение, но не более 5 мл, так как раствор обладает гиперосмотическими свойствами. Противопоказан при сердечной недостаточности II-III степени, отёке лёгких, олигоурии, анурии, гипергликемии. Глицин (для пациентов, находящихся в сознании и без нарушений глотания) - сублингвально или трансбуккально по 1 г (10 таблеток по 100 мг) в таблетках или в виде порошка после измельчения таблетки; противопоказания не выявлены; с осторожностью у пациентов с наклонностью к артериальной гипотензии (назначают в меньших дозах и под контролем АД, при его снижении ниже привычного уровня приём прекращают). Мексидол — в/в струйно в течение 5-7 мин или капельно 0,2 г (4 мл) в 100 мл 0,9% р-ра натрия хлорида; при быстром введении возможны сухость и металлический привкус во рту, ощущения «разливающегося тепла» во всем теле, неприятный запах, першение в горле и дискомфорт в грудной клетке, ощущение нехватки воздуха (носят кратковременный характер). Семакс — по 2—3 капли 1% р-ра (в 1 капле 500 мкг) в каждый носовой ход 4—6 раз в день (суточная доза 12—18 мг). Церебролизин — 10 мл в/в струйно медленно или 10—60 мл в 200 мл 0,9% р-ра натрия хлорида в/в капельно в течение 60—90 мин. Допустимо в/м введение не более 5 мл. Противопоказания: индивидуальная непереносимость препарата, острая почечная недостаточность, эпилептический статус. Лечение ОНМК Существуют два основных направления лечения: дифференцированное, зависящее от характера инсульта (геморрагический или ишемический), и базисное. Чем тяжелее течение инсульта, тем более необходима базисная терапия, направленная на поддержание всех жизненно важных функций организма. Основными направлениями базисной терапии в остром периоде инсульта являются коррекция нарушений дыхания и сердечно-сосудистой деятельности, нормализация кислотно-основного состояния и осмолярного гомеостаза, водно-электролитного баланса, профилактика и лечение повышения внутричерепного давления и отека мозга, вегетативно-трофических расстройств и осложнений острого мозгового инсульта. Коррекция деятельности сердечно-сосудистой системы направлена в первую очередь на контроль АД. Величина систолического АД должна на 10-20 мм. рт. ст. превышать привычные для больного показатели. Следует избегать резкого снижения АД во избежание развития синдрома обкрадывания. Гипотензивная терапия включает в себя применение β-адреноблокаторов, блокаторов кальциевых каналов, ингибиторов АПФ. При невозможности или неэффективности приёма внутрь препараты вводят внутривенно капельно под контролем АД. В случае артериальной гипотензии назначают кардиотонические средства. По показаниям проводят коррекцию нарушений коронарного кровообращения, остро возникших нарушений сердечного ритма и проводимости и сердечной недостаточности. При инсульте не показано применение сосудорасширяющих средств (никотиновая кислота, папаверин, но-шпа), поскольку при геморрагическом инсульте они могут привести к возобновлению кровотечения, а при ишемическом — к развитию синдрома обкрадывания. Контроль за функцией органов дыхания включает обеспечение проходимости дыхательных путей: туалет полости рта и носа, удаление секрета и рвотных масс из верхних дыхательных путей при помощи отсоса. Возможны интубация и перевод пациента на ИВЛ. При развитии отека легких требуется введение сердечных гликозидов (коргликон, строфантин) диуретиков. В случае тяжелого состояния больного с первых суток следует начинать введение антибиотиков широкого спектра действия ( синтетические пенициллины, цефалоспорины) для профилактики пневмонии. С целью профилактики застойных явлений в легких необходимо в максимально ранние сроки начинать активную и пассивную (включая переворачивание с бока на бок) дыхательную гимнастику. Для поддержания гомеостаза и проведения гемодилюции требуется введение адекватного количества солевых растворов (2000-3000 мл/сутки в 2-3 приема): Рингера-Локка, изотонического раствора хлорида натрия. При этом необходимо контролировать диурез и экспираторные потери жидкости. Основным ориентиром эффективности гемодилюции является снижение гематокрита до 30-35%. В случае развития ацидоза показано применение 4-5% раствора бикарбоната натрия, 3,6% раствора трисамина (под контролем показателей кислотно-основного состояния). При необходимости корригируется содержание в крови ионов калия и хлора. В остром периоде инсульта больные находятся в состоянии гиперкатаболизма и должны получать энтеральное и парентеральное питание, обогащенное витаминами и белками, с низким содержанием глюкозы и животных жиров. Суточная энергетическая ценность должна составлять не менее 3000 ккал. Борьба с отеком головного мозга включает применение осмотических диуретиков (15% раствор маннитола, реоглюман), показано назначение глицерола внутрь. При нарастании симптомов дислокации стволовых структур или верифицированном кровоизлиянии в опухоль возможно при применение глюкортикоидов, в первую очередь дексазона (16-24 мг/сут, 4 введения) или преднизолона (6-90 мг/сут). Изолированное применение фуросемида при остром нарушении мозгового кровообращения противопоказано, так как петлевые диуретики не только не влияют на выраженность отека мозга, но и способствуют развитию гемоконцентрации. Контроль за вегетативными функциями включает регуляцию деятельности кишечника (богатая клетчаткой и молочнокислыми продуктами диета; при необходимости применение слабительных препаратов, очистительные клизмы) и мочеиспускания. По показаниям проводится катетеризация мочевого пузыря, назначаются уросептики с целью профилактики восходящей инфекции мочевых путей. С первых суток требуется регулярная обработка кожных покровов антисептическими препаратами дл предупреждения пролежней, желательно использование функциональных противопролежневых матрасов. При гипертермии применяют антипиретики. Дифференциальное лечение ишемического инсульта. Современные представления о механизмах развития ишемического инсульта позволили выделить два основных направления патогенетической терапии: улучшение перфузии ткани мозга (ранняя реканализация сосуда и реперфузия) и нейропротективная терапия. Целесообразность терапевтической реперфузии сохраняется в пределах 3-6 часов, затем при ее применении значительно нарастает риск не только реперфузионного нарушения, но и геморрагических осложнений. Таким образом, реперфузия дожна быть ранней, по возможности активной и кратковременной. Существуют два вида тромболитической терапии: системная, когда препарат вводят внутривенно, и селективная, проводимая под контролем рентгеновской ангиографии, при которой фибринолитик вводят внутриартериально. Для системного тромболизиса при ишемическом инсульте в настоящее время используется рекомбинантный тканевый активатор плазминогена (алтеплаза), применение которого показано в течение первых 3 часов от начала развития инсульта. Алтеплазу применяют в дозе 0,9 мг/кг, 10% всего количества вводят внутривенно в течение 1 минуты в виде болюса, оставшуюся дозу – внутривенно капельно в течение 1 часа. Максимальная доза препарата – 90 мг. При селективной внутриартериальной тромболитической терапии, проводимой в течение первых 6 часов от начала инсульта, используется урокиназа, рекомбинантная проурокиназа, алтеплаза, которые вводятся непосредственно в тромб или эмбол, вызвавший окклюзию мозгового сосуда. Другим перпективным направлением реканализации является механическая эндоваскулярная экстракция тромба. Возможно также разрушение тромба лазерным лучом или пучком ультразвука. Дисбаланс с системе гемостаза выявляется практически при всех подтипах ишемического инсульта, включая гиперкоагуляцию с последующей дискоагуляцией в виде ДВС-синдрома, особенно при тяжелых формах острых нарушений мозгового кровообращения, и расстройства микроциркуляции. Терапия прямым антикоагулянтом – гепарином показана в первые дни прогредиентного атеротромботического инсульта (при нарастающем тромбозе сосуда), при при рецидивирующих транзиторным ишемических атаках, подтвержденном кардиоэмболическом инсульте; симптомной диссекции экстракраниальных артерий; тромбозе венозных синусов; дефиците протеинов С и S, а также при проведении хирургических вмешательств на сосудах мозга. Гепарин назначают в течение первых 3-5 дней заболевания в суточной дозе до 10-15 тысяч ЕД под контролем лабораторных показателей, прежде всего АЧТВ (которое не должно увеличиваться более чем в 2 раза). С целью улучшения реологических свойств крови показано применение антиагрегантов: аспирина в дозе 75мг/сут, трентала. Следует отметить, что список препаратов с антиагрегантным действием чрезвычайно широк, и это позволяет подобрать оптимальное лечебное средство каждому больному, учитывая индивидуальные особенности центральной и церебральной гемодинамики, сосудистой реактивности, состояния сосудистой стенки. Разнообразие механизмов формирования инфаркта мозга позволяет условно выделить два основных направления нейропротективной терапии. Первичная нейропротекция направлена на прерывание быстрых механизмов некротической смерти клеток – реакций глутамат-кальциевого каскада. Такую нейропротекцию нужно начинать с первых минут ишемии и продолжать на протяжении первых 3 дней инсульта, причем особенно активно в первые 12 часов. С целью первичной нейропротекции применяют глицин (1,0 г сублингвально в течение 5 дней) и магния сульфат (20мл/сут 25% раствора внутривенно капельно). Вторичная нейропротекция направлена на уменьшение выраженности отдаленных последствий ишемии, т.е. на блокаду провоспалительных цитокинов, молекул клеточной адгезии, торможение прооксидантных ферментов, усиление трофического обеспечения, временное торможение апаптоза. Её можно начинать спустя 3-6 часов после развития инсульта и продолжать, по меньшей мере, 7 дней. Для вторичной нейропротекции проводится антиоксидантная терапия. Применяют мексидол (внутривенно капельно 100мг/сут в течение 6 дней), эмоксипин (внутривенно капельно по 15мл 1% раствора в течение 10 дней, а затем внутримышечно по 5 мл 1% раствора в течение 14 дней). Важным направлением нейропротективной терапии является применение препаратов с нейротрофическими и нейромодуляторными свойствами. Одним из наиболее известных препаратов нейротрофического ряда является церебролизин. Другой препарат этой группы – синтетический аналог фермента АКТГ – семакс. Назначение ноотропных препаратов (производных ГАМК), активирующих энергетический метаболизм и окислительно-восстановительные процессы в мозге, часто противопоказано. Оправданно назначить эти препараты только при ограниченных корковых очагах ишемии, клинически проявляющихся расстройствами высших мозговых функций (прежде всего речевых) и умеренным двигательным дефицитом. Дифференциальное консервативное лечение при геморрагическом инсульте. Основными направлениями являются уменьшение проницаемости сосудистой стенки и предупреждение лизиса сформировавшегося тромба. Эффективным гемостатическим препаратом с низким риском тромбообразования является дицинон (этамзилат натрия). Для профилактики вазоспазма, осложняющего субарахноидальное кровоизлияние, назначают нимотоп в дозе 60 мг 3 раза в сутки, проводят адекватное обезболивание. С целью нейропротекции и репаративной терапии у больных с геморрагическим инсультом применяют те же средства, что и при ишемическом инсульте. Профилактика Независимо от наличия артериальной гипертонии (АГ) в анамнезе и характера состоявшегося острого нарушения мозгового кровообращения (инсульт ишемический, геморрагический, неустановленного характера) с целью профилактики повторного инсульта всем пациентам с повышенным АД назначают антигипертензивные препараты. При стойком выраженном повышении АД (АГ 3 степени) базисная антигипертензивная терапия назначается с первых суток заболевания; при высоком нормальном АД и АГ 1-2 степени - по окончании острейшего периода, с 2-3-й недели заболевания. Препаратами выбора являются тиазидные диуретики, комбинации диуретика и ингибитора ангиотензинпревращающего фермента, антагонисты рецепторов к ангиотензину 2-го типа, антагонисты. Переход с внутривенных на таблетированные формы антигипертензивных препаратов обычно осуществляется, когда пациент становится клинически стабильным, способным глотать препараты или получать их через зонд, и перед переводом из отделения интенсивной терапии в стационар. Всем пациентам с ишемическим инсультом атеросклеротической природы рекомендована с первых дней заболевания гиполипидемическая терапия статинами. Целевой уровень липопротеинов низкой плотности (ЛПНП) для больных с атеросклерозом составляет <100 мг/дл. У пациентов очень высокого риска с множественными факторами риска целевой уровень ЛПНП <70 мг/дл. Пациентам с низкими показателями липопротеинов высокой плотности (ЛПВП) возможно назначение таких препаратов как никотиновая кислота или гемфиброзил. При кровоизлиянии в мозг наиболее важной задачей в профилактике повторных кровоизлияний в мозг является контроль артериального давления. Материал и методы исследования. Было обследовано 136 больных с острым нарушением мозгового кровообращения молодого возраста (16-45 лет), что составило 1,3% всех больных с заболеваниями ЦНС или 10% больных с острыми нарушениями мозгового кровообращения всех возрастных групп. | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
