Диспансеризация и реабилитация
 Скачать 479 Kb. Скачать 479 Kb.
|
|
Занятия №5 Аномалия развития желчевыводящих путей. Механическая желтуха у детей. Клиника, диагностика, дифференциальная диагностика. Тактика врача общего педиатра на догоспитальном этапе. ДИСПАНСЕРИЗАЦИЯ И РЕАБИЛИТАЦИЯ Цель занятия: Обучить студентов к своевременному установлению диагноза, проведение дифференциальной диагностики холецистопатий с различными соматическими, инфекционными, урологическими, гинекологическими и с другими хирургическими заболеваниями органов брюшной полости, проведение реабилитации и введению в послеоперационном этапе лечения. Задачи: Подготовить студента к самостоятельному установлению диагноза, определение характера желтухи у детей и соответствующей лечебной тактики при механической желтухи и холецистопатиях. Проводить дифференциальная диагностика холецистопатий в первичной звене здравоохранение. Обучать студентам перечень применения практических навыков при диагностики и дифференциальной диагностики холецистопатий на всех этапах деятельности врача общего педиатра. Студент должен знать и уметь Диагностировать желтух различной этиологий. Различать холецистопатий из других хирургических заболеваний брюшной полости. Уметь определить местных симптомов острого и хронического холецистита Уметь проводить дифференциальной диагностики холецистопатий от соматических заболеваний сопровождающихся болевыми синдромами Уметь проводить дифференциальной диагностики холецистопатий от острых инфекционных заболеваний печени Уметь различить ранних осложнений холецистопатий Теоретическая часть К холецистопатиям относятся: 1. Функциональные заболевания. Дискинезии: гиперкинетическая (гипертонус желчного пузыря), гипокинетическая (гипотонус желчного пузыря), гипертоническая (спазм сфинктеров), гипотоническая (недостаточность сфинктеров) и их комбинации. 2. Воспалительные заболевания. • Локализация: холецистит, холангит, холецистохолангит; • Течение: острое, хроническое, рецидивирующее, латентное; • Характер воспаления: катаральное, флегмонозное, гангренозное; • Фаза заболевания: обострение, ремиссия, субремиссия. 3. Обменные заболевания — желчнокаменная болезнь. Стадия: физико-химическая, латентная, клиническая. 4. Паразитарные заболевания — описторхоз, эхинококкоз. 5. Аномалии развития: • отсутствие желчного пузыря (агенезия), • гипоплазия желчного пузыря, • внутрипеченочный желчный пузырь, • подвижной (блуждающий) желчный пузырь, • добавочный желчный пузырь; • внутрипузырные перегородки, • перетяжки и перегородки желчного пузыря, приводящие к изменению его формы; • дивертикул желчного пузыря; • атрезия желчных протоков, • врожденное кистозное расширение общего желчного протока (мегалохоледохус). 6. Опухоли. Холецистопатии приводят к нарушению пассажа желчи и развитию воспаления усиливает склонность к холелитиазу. Наблюдается увеличение печени, нарастание желтухи, ферментемии. ДИСКИНЕЗИИ ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ Дискинезии желчевыводящих путей (ДЖП) - функциональные нарушения моторики желчного пузыря и сфинктерного аппарата вследствие несогласованного, несвоевременного, недостаточного или чрезмерного сокращения желчного пузыря и/или сфинктерного аппарата. Принято выделять первичные и вторичные ДЖП. Причины первичных ДЖП • Погрешности в диете: избыточное употребление жирной, жареной пищи, нерегулярное питание с неравномерным распределением объема пищи между её приёмами • Дисфункции вегетативной нервной системы (нейроциркуляторная дистония). Гипомоторные ДЖП связаны с симпатикотонией, а гипермоторные с ваготонией. • Неврозы и неврозоподобные состояния • Пищевая аллергия и атопический диатез • Семейная наследственная предрасположенность и особенности образа жизни • Гиподинамия • Хронические очаги ЛОР инфекции • Хронические пищевые отравления и употребление консервированной и сублимированной пищи • Эндокринная патология – ожирение, тиреотоксикоз, сахарный диабет • Нарушения эндокринной регуляции - нарушение продукции и дисбаланс секретина, соматостатина, окситоцина, кортикостероидов, половых гормонов Причины вторичных ДЖП: • Аномалии развития жёлчного пузыря и жёлчных путей • Хроническая гастродуоденальная патология, обусловливающая повышение или понижение внутридуоденального давления • Перенесенный вирусный гепатит • Паразитарные инфекции (лямблиоз и др.) В клинической практике выделяют две основные формы дискинезий желчного пузыря: 1. Гипертоническая (гиперкинетическая) – тонус желчного пузыря повышен 2. Гипотоническая - тонус желчного пузыря понижен Указанные варианты дискинезий могут сочетаться с гипертонией или гипотонией сфинктера Одди и других сфинктеров жёлчевыводящих путей. В начале заболевания преобладают гиперкинетические формы дискинезии желчного пузыря, а при длительном течении, когда происходит истощение развиваются гипокинетические варианты дискинезий. Диагноз дискинезии желчевыводящих путей устанавливается на основании характерных клинических симптомов и подтверждается результатами лабораторно-инструментальных исследований, задачей которых является верификация заболевания, определение типа дискинезии и исключение воспалительных заболеваний билиарной системы. Клинические особенности различных вариантов ДЖП: Для гипертонической-гиперкинетической дискинезии желчевыводящих путей характерны приступообразные, довольно интенсивные боли в животе, которые провоцируются приемом жирной, жареной, богатой приправами пищей или физической. Иногда боли появляются и усиливаются при беге и быстрой ходьбе. При пальпации живота отмечаются боли в правом подреберьи, болезненность в точке проекции жёлчного пузыря. Болевой приступ чаще кратковременен и легко купируется приемом спазмолитиков и холеспазмолитиков, применением тепла на область печени. При гипотонической-гипокинетической дискинезии жёлчного пузыря превалируют тупые, ноющие и достаточно длительные боли в животе. Дети старшего возраста могут жаловаться на тяжесть в правом подреберье, чувство горечи во рту. Могут отмечаться диспепсические явления в виде горечи во рту, отрыжку, иногда тошноту и снижение аппетита. Характерная черта гипомоторной дискинезии - умеренное увеличение печени связанное с застоем желчи. Размеры печени увеличены не постоянно и могут уменьшаться и даже нормализоваться после приема холекинетических препаратов и дуоденального зондирования. Следует отметить, что для достоверной диагностики и дифференциальной диагностики вариантов ДЖП необходимо подтверждение при параклиническими (инструментальными и лабораторными методами исследования). Наиболее информативным и в то же время малоинвазивным методом является ультразвуковое исследование (УЗИ), позволяющее определить форму, размер желчного пузыря, выявить деформации, врожденные аномалии развития, воспалительные изменения, конкременты в желчном пузыре и желчных протоках, уточнить тип дискинетических расстройств. Лечение При дискинезиях желчевыводящих путей назначается диетотерапия в рамках диетического стола N5. Учитывая роль рефлекторных воздействий в генезе ДЖП важную роль играет организация рационального режима, достаточный сон, ограничение психоэмоциональных перегрузок и стрессовых воздействий. В лечении вторичных ДЖП решающее значение имеет ликвидация причинно-значимого фактора, вызвавшего заболевание. Проводится лечение лямблиоза, гастродуоденальной патологии, вегетативных дисфункций и др. Лечение дискинезий желчного пузыря.
ОСТРЫЙ ХОЛЕЦИСТИТ Острое воспаление желчного пузыря относят к числу редких заболеваний детского возраста. В отличие от взрослых мальчики болеют в 2 раза чаще девочек. Из множества классификаций острого холецистита наибольшее применение в практике имеет разделение острого первичного воспаления желчного пузыря по характеру патологоанатомических изменений на катаральную, флегмонозную и деструктивную формы. Этиология и патогенез. Решающим этиологическим фактором является инфекция, которая может проникать в желчный пузырь гематогенным, лимфогенным и восходящим энтерогенным путем через отверстие в большом сосочке двенадцатиперстной кишки. Чаще в пузыре обнаруживают кишечную палочку, стафило- и стрептококки. При холециститах брюшнотифозного происхождения из желчи высевают брюшнотифозную палочку. Энтерогенный вариант инфицирования играет весьма важную роль в генезе холецистита у детей, особенно первых лет жизни. Этому способствуют незрелость и несовершенство пищеварительного аппарата, проявляющиеся в повышенной склонности к дискинетическим нарушениям, которые, как известно, сопровождают практически любое заболевание раннего возраста. Заметим, однако, что попадание бактериальной флоры в желчный пузырь отнюдь не означает неизбежности развития воспалительного процесса. Важнейшим условием для расцвета инфекции является застой желчи в желчном пузыре. Нарушения опорожнения пузыря у 65 % больных обусловлены аномалиями развития. Клиника. Острый холецистит у детей обычно начинается внезапно сильными болями, без каких-либо предшествующих симптомов. Не имея вначале четкой локализации, боли постепенно концентрируются в правом подреберье или эпигастральной области. Происхождение болевого синдрома связывают со спастическими сокращениями и растяжением стенки пузыря. Боли могут быть кратковременными или длиться в течение нескольких часов, часто нося приступообразный характер. Интенсивность их бывает различной. При картине типичной «печеночной колики» боли становятся жестокими. Их возникновение объясняют препятствием оттоку желчи вследствие продвижения через протоки слизисто-гнойного сгустка или, редко, камня. Больные беспокойны, мечутся в постели, принимают причудливые вынужденные положения. Найдя положение, в котором боль становится чуть меньше, остаются в нем без движения, боясь пошевельнуться. Лицо бледное, покрыто липким потом, выражает страх и страдание. Губы и слизистая рта сухие, язык обложен. Дыхание частое, прерывистое, пульс учащен. Болевой приступ обычно сопровождается тошнотой и многократной рвотой, не приносящей облегчения. Наблюдаются вздутие живота и задержка стула, у маленьких детей, напротив, диспепсические явления. Колика обрывается так же внезапно, как и началась, но напряжение брюшной стенки и болезненность в правом подреберье при пальпации остаются. Причиной болей может быть повышение давления в воспаленном пузыре при затруднении опорожнения за счет отека слизистой оболочки выходных отделов. В таких случаях боли бывают тупыми, но также очень интенсивными. В отличие от болей при колике они стихают постепенно, по мере спадения отека и опорожнения пузыря. Если наряду с повышением давления в пузыре развивается ограниченное воспаление брюшины, боли становятся острыми, постоянными, усиливаются при пальпации области пузыря. Важно отметить, что у детей, как правило, не наблюдается типичной для взрослых иррадиации болей в правую надключичную область и правую лопатку. Температура при остром холецистите не имеет определенного характера. У большей части больных во время приступа болей температура повышается до 38—39 °С. При тяжелом гнойном воспалении наблюдаются более высокие подъемы температуры, сопровождающиеся ознобом. Однако у 1/3 больных, даже при значительных воспалительных изменениях в пузыре, температура остается нормальной. Желтуха при остром холецистите возникает примерно в половине наблюдений. Чаще всего ее причиной являются механическое сдавление общего желчного протока вследствие распространения воспалительного инфильтрата в ткани печеночно-дуоденальной связки или поражение печени. Печень у большинства больных увеличена, болезненна. Катаральные формы холецистита обычно отличаются доброкачественностью течения. Боль и другие признаки воспаления проявляют себя на протяжении 2—3 сут, а затем постепенно стихают. Если воспалительный процесс не ограничивается катаральными изменениями и развивается дальше, клинические проявления начинают нарастать в виде усиления болей и напряжения мышц в правой верхней половине живота, появления в этой же области признаков раздражения брюшины, повышения температуры, нередко неукротимой рвоты. При благоприятном развитии процесс стабилизируется в течение 2—3 сут и далее переходит в подострую фазу, характеризующуюся образованием инфильтрата. В него, как правило, вовлекаются соседние органы: большой сальник, печеночно-дуоденальная связка, ободочная кишка. Переход в подострую стадию проявляется уменьшением болей, ограничением зоны напряжения мышц передней брюшной стенки, появлением отчетливого болезненного опухолевидного образования. При благоприятном развитии событий инфильтрат постепенно, в течение нескольких недель, рассасывается одновременно с полным исчезновением признаков болезни. Нередко можно наблюдать быстрое, в течение нескольких часов, уменьшение объема инфильтрата. Такое явление связано с опорожнением входящего в инфильтрат желчного пузыря. Оно происходит при восстановлении проходимости пузырного протока в результате ликвидации отека слизистой оболочки или прохождения камня. Переход флегмонозного холецистита в гангренозную форму, а иногда и молниеносное развитие гангрены без отчетливых предшествующих стадий знаменуются характерным изменением клинической картины. Боли внезапно уменьшаются, снижается температура, ослабевает напряжение мышц брюшной стенки. Период видимого «улучшения» состояния длится в течение нескольких часов. В это же время при внимательном наблюдении удается обнаружить признаки нарастающей интоксикации. Перфорация пузыря клинически проявляет себя признаками ограниченного или разлитого перитонита. Диагностика острого холецистита у детей, особенно младшего возраста, представляет большие трудности. Изучение литературы и собственный опыт показывают, что в большинстве наблюдений правильный диагноз устанавливается только во время операции, производимой по поводу предполагаемого острого аппендицита. Одной из важных причин сложности диагностики, как и при других острых заболеваниях органов брюшной полости, является неумение детей определить и указать место наибольшей болезненности. Попытки врача решить эту задачу существенно затрудняются беспокойством при осмотре, активным напряжением мышц брюшной стенки в результате страха перед возможным усилением боли или из-за плача. В таких случаях помогают повторные осмотры при отвлечении внимания ребенка или во время сна. Диагностика базируется на анамнезе, определении болезненности и напряжения мышц передней брюшной стенки в правом подреберье и ряде других специальных симптомов. Наибольшую диагностическую ценность среди них представляют: симптом Захарьина (боль при поколачивании или надавливании на область проекции желчного пузыря); симптом Мерфи (резкая боль, появляющаяся во время глубокого вдоха: при этом рука врача лежит плашмя на области желчного пузыря, слегка придавливая ее, а концы пальцев располагаются ниже реберной дуги; ребенка просят сделать глубокий вдох, во время которого воспаленный желчный пузырь смещается вниз и касается кончиков пальцев, и в этот момент возникает резкая боль, заставляющая прервать дыхание); симптом Ортнера (боль, возникающая при постукивании по краю правой реберной дуги в зоне расположения желчного пузыря). При остром холецистите обычно находят увеличение и болезненность печени. Пальпировать желчный пузырь у ребенка удается редко. Это становится возможным лишь при значительном его увеличении вследствие непроходимости пузырного протока (водянка, эмпиема). Исследование периферической крови устанавливает увеличение количества лейкоцитов, нейтрофилез, повышение СОЭ. При катаральных формах лейкоцитоз обычно бывает в пределах 10 • 10 —12 • 10 /л. СОЭ повышается до 30—60 мм/ч, нередко оставаясь па таком уровне долгое время после стихания острого приступа. 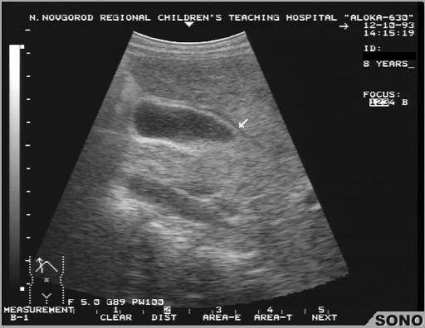 Эхографическая картина острого холецистита. Стенка пузыря многослойная и утолщена, больше в области шейки (указана стрелкой). Эхогенность желчи несколько повышена, с формированием гиперэхогенного осадка. | |||||||||||||||||||||||
