Задача 5. Гипофункция надпочечников. Гипофункция надпочечников
 Скачать 285.32 Kb. Скачать 285.32 Kb.
|
|
ФГБОУ ВО «Астраханский государственный медицинский университет» Минздрава России Кафедра Госпитальная Терапия Реферат на тему «Гипофункция надпочечников» Выполнил: студент гр 636 Леч.фак Габиш Аймен Астрахань 2021г. Надпочечниковая недостаточность, или гипокортицизм — это тяжёлое эндокринное заболевание, при котором в организме не хватает гормонов коры надпочечников [1][7]. Оно развивается постепенно в течение многих месяцев или даже лет, ухудшает самочувствие, маскируется под синдром хронической усталости и другие серьёзные болезни, что значительно затрудняет его диагностику. Надпочечники — это эндокринные железы. Их внутренняя (мозговая) часть производит гормон адреналин, который мобилизует все защитные силы организма. Наружная часть надпочечников — кора — вырабатывает кортикостероиды: кортизол — регулирует запасы энергии в организме (глюкозу, белки, жиры), помогает человеку бороться со стрессом и инфекциями, придаёт силы и энергию; альдостерон — контролирует, чтобы в организме было столько воды, калия и натрия, сколько необходимо для правильной работы сердца, почек и других органов, поддерживает нормальное артериальное давление; андрогены — влияют на половое развитие, либидо, обмен веществ, настроение, память, мышление (способность концентрироваться и удерживать внимание, достигать поставленных целей, склонность к конфликтам и раздражению), определяют строение тела, силу мышц и плотность костной ткани. 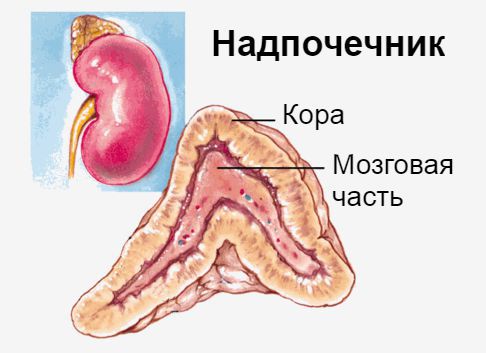 По уровню поражения выделяют первичную недостаточность (болезнь Аддисона), при которой нарушена работа самого надпочечника, а также вторичную и третичную, при которых нарушено управление работой надпочечников через гипофиз и гипоталамус [1][2][8]. 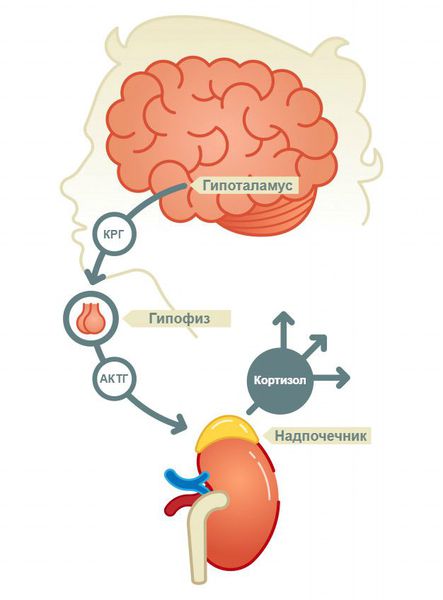 Причины первичной надпочечниковой недостаточности: 1. Нарушение развития надпочечников: врождённая гипоплазия надпочечников (недоразвитие) — редкая наследственная патология, которая возникает у мальчиков; проявляется первичной надпочечниковой недостаточностью и вторичным гипогонадизмом — нарушением полового развития; синдром резистентности к АКТГ — невосприимчивость рецепторов к воздействию АКТГ; проявляется минимум тремя заболеваниями: семейной глюкокортикоидной недостаточностью первого и второго типа, а также синдромом Оллгрова [2]. 2. Деструкция надпочечников (разрушение): аутоиммунное разрушение коры надпочечников — составляет 85 % всех случаев деструкции; нередко сочетается с поражением других эндокринных желёз и неэндокринных органов (аутоиммунные полигландулярные синдромы); бактериальные, вирусные и грибковые инфекции — туберкулёз, бластомикоз, гистоплазмоз, менингококковая инфекция, ВИЧ-инфекция, сифилис, сепсис; кровоизлияния в надпочечники; поражение надпочечников метастазами — чаще встречается при раке бронхов и молочной железы; осложнение после удаления надпочечников в связи с болезнью Иценко — Кушинга и другими заболеваниями, а также при использовании различных лекарств: антикоагулянтов, блокаторов стероидогенеза в надпочечниках (аминоглютетимид, хлодитан, кетоконазол), барбитуратов, спиронолактона[1][2][8][11]; амилоидоз — заболевание, при котором в тканях откладывается амилоид (сложный белково-полисахаридный комплекс); приводит к атрофии, склерозу и недостаточности различных органов, в том числе и надпочечников; гемохроматоз — генетическое заболевание, сопровождающееся нарушением обмена железа, которое в избытке скапливается в печени, сердце, поджелудочной железе и гипофизе; адренолейкодистрофия — редкая генетическая болезнь, возникающая из-за мутации в гене ALD; приводит к надпочечниковой недостаточности, гипогонадизму (нарушению полового развития) и прогрессирующей демиелинизации белого вещества головного и спинного мозга [2]. 3. Нарушения стероидогенеза (образования стероидов): нарушение биосинтеза холестерина — синдром Смита — Лемли — Опица; врождённое нарушение работы коры надпочечников; митохондриальные болезни [2]. Причины вторичной и третичной надпочечниковой недостаточности: 1. Врождённый вторичный гипокортицизм. 2. Деструкция гипоталамо-гипофизарных структур: опухоли гипофиза и гипоталамуса — краниофарингиомы, герминомы и др.; черепно-мозговая травма; инфильтративно-гранулематозные процессы в области гипофиза (сифилис, саркоидоз) или инфекционное поражение; операции, например, удаление опухоли гипофиза; облучение головы (гипофиза и гипоталамуса); сосудистые заболевания — аневризма сонной артерии, кровоизлияние в гипофиз. 3. Осложнение из-за длительного лечения различных заболеваний с применением глюкокортикоидов и их резкой отмены [1][2][8]. 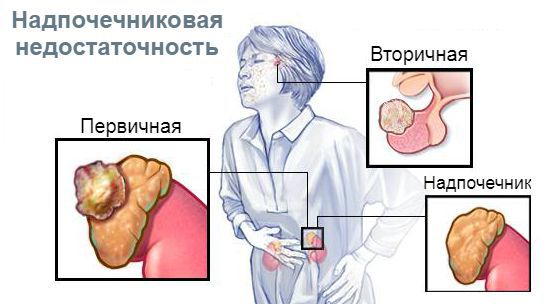 Гипокортицизм может развиться в любом возрасте. Ежегодно первичную недостаточность обнаруживают примерно в 4 случаях на 100 тысяч населения [12]. Самая частая причина развития острой недостаточности коры надпочечников у новорождённых — это кровоизлияние в надпочечники вследствие гипоксии или сепсиса. При нарушении развития надпочечников, всех формах нарушения стероидогенеза и псевдоальдостеронизме симптомы болезни проявляются вскоре после рождения. Они связаны с потерей соли, т. е. с нехваткой минералокортикоидов. При этом у новорождённых возникает неукротимая рвота "фонтаном", дети стремительно теряют в весе, у них развивается обезвоживание, которое может привести к сосудистому коллапсу — резкому падению артериального давления [2]. В период новорождённости и в младшем возрасте первое место среди причин гипокортицизма занимают различные формы врождённого нарушения работы коры надпочечников у детей обоих полов и врождённая гипоплазия надпочечников у мальчиков. У детей постарше, как и у взрослых, наиболее распространены такие причины, как аутоиммунный полигландулярный синдром и адренолейкодистрофия. С возрастом растёт доля аутоиммунного, инфекционного и метастатического поражения надпочечников [2]. У детей старшего возраста основным пусковым механизмом надпочечниковой недостаточности является деструкция надпочечников. Симптомы появляются при значительном деструкции железистой ткани (только после разрушения более 90 % всех клеток) и практически не отличаются от проявлений болезни у взрослых [1][2].  При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья! Симптомы надпочечниковой недостаточности Часть симптомов недостаточности маскируется под синдром хронической усталости: необъяснимая утомляемость, отсутствие бодрости в утренние часы. Человек начинает хуже переносить физические нагрузки, самочувствие становится лучше в горизонтальном положении. Астению сопровождает раздражительность, нетерпимость, проблемы с памятью. Из-за нарушения регуляции и повышения синтеза меланина появляется гиперпигментация — участки кожи и слизистой темнеют. Это происходит в местах трения кожи, кожных складках, в послеоперационных рубцах, вокруг ареол молочных (грудных) желёз, анального отверстия, на слизистой рта [12]. 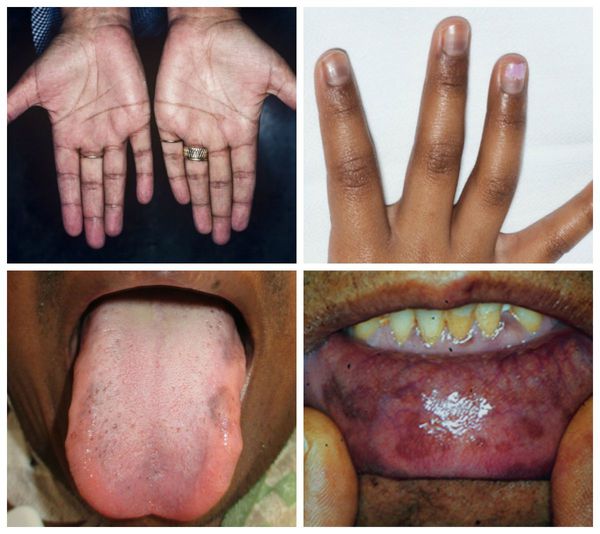 Нарушается работа желудочно-кишечного тракта: снижается аппетит вплоть до полного отсутствия, возникает тошнота, рвота, боли в животе. Уменьшение массы тела связано с ухудшением аппетита, нарушением всасывания в кишечнике, обезвоживанием. Снижение артериального давления сопровождается головокружением и обмороками. У людей с артериальной гипертензией давление может быть нормальным или повышенным [2][10]. Гипогликемия — снижение уровня глюкозы в крови — сопровождается чувством голода, мышечной слабостью, потливостью, предобморочным состоянием. Чаще наблюдается тогда, когда человек голоден, т. е. натощак [2]. При дефиците надпочечниковых андрогенов у женщин снижается либидо, оволосение в подмышечной впадине становится скудным. Снижение продукции глюкокортикоидов отрицательно сказывается на состоянии иммунной системы, поэтому у больных отмечается снижение иммунитета и высокая восприимчивость к инфекционным заболеваниям [8]. Симптомы вторичного и третичного гипокортицизма отличаются от первичного отсутствием гиперпигментации (так как уровень АКТГ всегда низкий) и симптомов потери соли (так как нет минералокортикоидного дефицита) [1][2][8][13]. В ситуации стресса, острой инфекции, операции значительно повышается потребность организма в гормонах коры надпочечников, поэтому в таких случаях состояние может значительно ухудшиться из-за декомпенсации надпочечниковой недостаточности — опасного для жизни нарушения работы надпочечников, при котором у организма исчерпаны возможности механизмов приспособления. Обращают на себя внимание необычно быстрая утомляемость и чрезмерная усталость, головокружение, очень низкое артериальное давление, тяга к солёной пище, плохой аппетит, тошнота, рвота, понос (диарея), боли в животе, мышечная слабость, похудание без видимых причин, снижение настроения. Патогенез надпочечниковой недостаточности В результате процессов, разрушающих кору надпочечников, нарушается образование глюкокортикоидов, минералокортикоидов и андрогенов, что постепенно приводит к дефициту гормонов и появлению симптомов заболевания [12]. Глюко- и минералокортикоиды участвуют в белковом, углеводном, жировом и водно-электролитном обмене. Поэтому при их нехватке данные процессы нарушаются и снижается артериальное давление. Кортизол участвует в углеводном обмене, является антагонистом инсулина. При его нехватке снижается выработка гликогена в печени, а также синтез глюкозы, периферические ткани становятся более чувствительными к инсулину,снижается уровень глюкозы в крови и развивается гипогликемия [2]. Дефицит альдостерона — естественного минералокортикоида — становится причиной выраженных сердечно-сосудистых нарушений из-за снижения реабсорбции (обратного всасывания) Na+ в почках. В связи с этим уменьшается объём циркулирующей крови и снижается артериальное давление вплоть до шока. При повышении уровня калия нарушается сердечный ритм и развиваются миопатии — заболевания, проявляющиеся мышечной слабостью. При снижении реабсорбции Na+ в кишечнике возникает целый каскад симптомов нарушения пищеварения, таких как боли в животе, нарушение всасывания. Дефицит андрогенов, которые вырабатывают надпочечники, усиливает процессы распада сложных веществ в организме и повышает уровень остаточного азота. При первичном гипокортицизме из-за низкого уровня кортизола повышается уровень кортикотропин-рилизинг-гормона, АКТГ и других производных проопиомеланокортина, которые влияют на работу гипофиза. В свою очередь высокие уровни АКТГ, альфа-МСГ и гамма-МСГ (меланоцитстимулирующего гормона), воздействуя на меланокартиновый рецептор меланоцитов (пигментных клеток), усиливают выработку меланина, что проявляется потемнением участков кожи и слизистой [2]. Отличия центральных форм гипокортицизма от первичного: отсутствие минералкортикоидной недостаточности, т. к. регуляция выработки альдостерона находится под контролем ренин-ангиотензиновой системы, регулирующией артериальное давление, и лишь в малой степени зависит от АКТГ; отсутствие гиперпигментации из-за сниженного уровня АКТГ и других производных проопиомеланокортина [2][13]. Классификация и стадии развития надпочечниковой недостаточности В зависимости от уровня поражения гипоталамо-гипофизарно-надпочечниковой системы различают три вида надпочечниковой недостаточности: первичная — связана с поражением коры надпочечников; вторичная — вызвана снижением выработки гипофизом гормона АКТГ; третичная — связана с нарушением выработки кортикотропин-рилизинг-гормона или других факторов, которые стимулируют синтез АКТГ. По клиническому течению выделяют два вида надпочечниковой недостаточности: Острая недостаточность — развивается остро, например, в случае двустороннего кровоизлияния в надпочечники при сепсисе, тяжёлых травмах, геморрагическом шоке, молниеносной форме печёночной недостаточности или терминальной (завершающей) стадии хронической печёночной недостаточности. Хроническая недостаточность. Аддисонический криз является осложнением хронического течения болезни [4]. В зависимости от эффективности лечения хроническая надпочечниковая недостаточность подразделяется на три фазы: декомпенсация, субкомпенсация и компенсация (от лат. compensatio — "возмещение")[1]. При заместительной гормонотерапии первичного хронического гипокортицизма лечащий врач подбирает своему пациенту дозу глюкокортикоидов для возмещения недостающих гормонов, причём важно, чтобы в итоге уровень гормонов был строго в норме — не меньше и не больше. Если лекарства полностью возмещают дефицит и не дают избытка гормонов в организме, то пациент чувствует себя гораздо лучше. Это означает, что заболевание не излечено раз и навсегда, так как оно хроническое, но находится в фазе компенсации. При стрессах или острых заболеваниях, т. е. в ситуациях повышенной потребности в глюкокортикоидах, подобранной дозы может не хватить. Так как надёжных лабораторных критериев эффективности лечения нет [5], лечащий врач обычно рекомендует своему пациенту самостоятельно контролировать артериальное давление, обращать особое внимание на самочувствие и наличие таких симптомов, как слабость, необоснованная утомляемость, тошнота, головокружение, снижение давления, обморочные состояния, боли в животе. Появление вышеуказанных симптомов может сигнализировать о переходе заболевания из фазы компенсации в фазу субкомпенсации (незначительной, только начинающейся нехватки гормонов) или декомпенсации (выраженного дефицита глюкокортикоидов), которая опасна развитием аддисонического криза. Осложнения надпочечниковой недостаточности Если своевременно не поставить диагноз и не провести лечение, то у человека с хроническим гипокортицизмом может развиться аддисонический криз, который проявит себя в стрессовой ситуации [1][2][4][6]. Аддисонический криз — это состояние, угрожающее жизни и развивающееся из-за быстрого или резкого снижения функциональных резервов коры надпочечников, снижения выработки глюкокортикоидов и минералокортикоидов [4]. Первыми симптомами криза и острой недостаточности в целом являются чувство тошноты, рвота, понос, боли в животе, низкое артериальное давление, резкая слабость, головокружение, обмороки и судороги. Довольно быстро развивается обезвоживание и шок, который приводит к нарушению жизненно важных функций сердечно-сосудистой, дыхательной и нервной систем [1][2][4][5][6][8].  Специфических симптомов у острой недостаточности нет [4][5][8]. Она маскируется под другие заболевания: кишечную инфекцию; острое хирургическое заболевание органов брюшной полости (боль в животе); острую сердечно-сосудистую недостаточность (артериальная гипотензия, коллапс, тахикардия) [12]; поражение центральной нервной системы (судороги, менингеальный синдром, очаговая неврологическая симптоматика, бред, галлюцинации, нарушение сознания). Сольтеряющие кризы могут развиться и у пациентов с уже установленным диагнозом недостаточности коры надпочечников несмотря на лечение глюкокортикоидами и минералокортикоидами. Всё дело в том, что при появлении любого острого состояния (травмы, инфекции, инфаркта миокарда и др.), эмоциональном стрессе, операции или приёме лекарств, ускоряющих метаболизм кортизола (L-тироксин, барбитураты) [2][5], необходимо увеличить дозу глюкокортикоидов. Если этого не сделать, вероятно развитие криза. Пациент должен регулярно принимать адекватные дозы глюко- и минералокортикоидных препаратов по назначению врача, а также самостоятельно увеличивать их дозировки при любых стрессах. В случае ухудшения самочувствия нужно обязательно вызвать бригаду скорой помощи и перейти на внутримышечное или внутривенное введение глюкокортикоидов в стационаре [2][4][5][7]. Диагностика надпочечниковой недостаточности Диагноз гипокортицизма ставится на основании симптомов, истории болезни, исследования работы коры надпочечников и состояния других эндокринных желёз [1]. Часто при постепенном ухудшении работы надпочечников истинный диагноз долгое время остаётся неясным. Насторожить пациента и врача в плане гипокортицизма может сочетание артериальной гипотензии с потемнением участков кожи и слизистой, повышенной тягой к солёной пище, высокому уровню калия в крови, снижению концентрации ионов Na+ и глюкозы в крови [5]. Поэтому стоит исследовать содержание натрия, калия, глюкозы в сыворотке крови, а также альдостерона и ренина в плазме крови [9]. На недостаточность надпочечниковых гормонов указывает повышенный уровень гормона АКТГ в крови, низкий уровень кортизола в крови и суточной моче [1][2][8][9]. О первичной хронической недостаточности будет свидетельствовать высокий уровень АКТГ, а при вторичной — низкий [1][2][8][9][13]. Иногда при частичном поражении надпочечников эти показатели остаются в пределах нормы. Чтобы получить более надёжный результат, исследовать функцию коры надпочечников лучше с помощью стимулирующих тестов. Данный этап необходим, если по результатам клинико-лабораторного обследования не удалось однозначно подтвердить наличие надпочечниковой недостаточности. Оптимальным методом диагностики при первичной недостаточности является стимуляционный тест с АКТГ короткого действия. Он проводится в условиях специализированного стационара [1][2][5][8][9]. Туберкулёз надпочечников диагностируют при наличии очагов туберкулёзного процесса или кальцинатов в надпочечниках [1]. Обследование проводит врач-фтизиатр.  На аутоиммунное поражение надпочечников указывают органоспецифические аутоантитела, присутствующие в сыворотке крови [9][12]. Для выяснения причины вторичного гипокортицизма необходимо офтальмологическое обследование (осмотр глазного дна, исследование полей зрения) и проведение МРТ головного мозга, чтобы исключить наличие опухоли в гипофизе или гипоталамусе [1][2][8]. Лечение надпочечниковой недостаточности Лечение надпочечниковой недостаточности жизненно необходимо. Оно направлено на ликвидацию процесса, который вызвал поражение надпочечников, и на замещение дефицита гормонов и электролитов. При туберкулёзе надпочечников фтизиатр назначает противотуберкулёзные препараты. При лекарственном гипокортицизме врач уменьшает дозу препарата, вызвавшего надпочечниковую недостаточность. При опухолях гипофиза и гипоталамуса, сопровождающихся гипокортицизмом, рекомендуется оперативное лечение, облучение или комбинация этих способов. Однако операция не устраняет дефицит надпочечниковых гормонов: пациенту будет назначена заместительная гормонотерапия[1][2][3][4][6][8]. Заболеваниями надпочечников занимается врач-эндокринолог. Перед визитом к доктору рекомендуется всегда составлять список вопросов, которые появились после предыдущей встречи: какую дозу препарата нужно принимать, если состояние ухудшилось; как изменение образа жизни и графика работы может повлиять на состояние здоровья и т. д. [7]. К препаратам, которые заменяют кортизол, относятся гидрокортизон (кортеф), кортизона ацетат и преднизолон. Дефицит альдостерона могут возместить флудрокортизон (кортинефф). Эти препараты продолжают действовать в организме в течение 6-12 часов, поэтому необходимо принимать их несколько раз в день только по назначению врача [7]. Но непосредственно перед сном гидрокортизон лучше не употреблять, так как он может вызвать бессонницу [12]. Все перечисленные препаратывсегда нужно принимать строго в определённое время. Пропуск приёма лекарств может быть очень опасен. Если по какой-то причине приём был пропущен, обязательно нужно принять ту же дозу препарата позже или увеличить дозу вдвое. Иногда дозу гидрокортизона (кортефа) нужно временно увеличивать в 2-3 раза, постепенно возвращаясь к прежней дозе в течение 1-3 дней [7]. Это следует делать в таких случаях: при ОРЗ, повышении температуры до 38 °С и больше, ухудшении общего самочувствия, пищевом отравлении и др.; при серьёзном стрессе — во время экзаменов, после сильного эмоционального потрясения; при ощущении слабости, упадке сил больше, чем обычно. Если пациенту с недостаточностью предстоит операция, то нужно обязательно обсудить с лечащим врачом изменение дозы: она будет зависеть от сложности вмешательства. Эффективность заместительной гормонотерапии лечащий врач оценивает по исчезновению симптомов гипокортицизма: слабости, немотивированной утомляемости, тошноты, артериальной гипотензии. Надёжных лабораторных критериев подтверждения эффективности лечения нет [5]. Прогноз. Профилактика При своевременной диагностике заболевания и адекватном лечении прогноз для жизни благоприятный. Заместительная гормонотерапия первичной надпочечниковой недостаточности подразумевает длительный, практически всегда пожизненный приём глюкокортикоидов для возмещения недостатка собственных гормонов, так как это заболевание хроническое [7]. Пациент с этой болезнью может делать всё: учиться, работать, заниматься спортом, иметь семью, как и все здоровые люди. Для этого нужно соблюдать простые правила: Ежедневно принимать лекарства в определённое время. Не пропускать приём лекарств — это опасно для жизни. Всегда иметь запас необходимых препаратов минимум на месяц вперёд. Контролировать своё самочувствие [7]. Эксперт по лечению патологии надпочечников, доктор медицинских наук Елизавета Михайловна Орлова разработала незаменимую памятку для пациентов [7], которая поможет не допустить развитие острой недостаточности: 1. Важно всегда иметь при себе информационную карточку. В ней должно быть указано следующее: "У меня надпочечниковая недостаточность. Если я без сознания или у меня судороги, рвота, бред, мне нужно СРОЧНО сделать инъекцию гидрокортизона 100 мг внутримышечно или внутривенно. Промедление опасно для жизни". Также в карточке нужно указать телефон, по которому можно связать с родственниками или лечащим врачом. Эта информация крайне важна для людей или врачей, которые будут помогать в экстренной ситуации. 2. Важно всегда и везде (дома, в школе, в машине, на работе, в командировке, в отпуске) брать с собой набор для экстренной помощи: ампулу с гидрокортизоном (солу-кортеф); шприц для внутримышечных инъекций объёмом 2 мл (инсулиновые шприцы не подходят); спиртовую салфетку; пластырь. При резком ухудшении состояния — сильной слабости, тошноте, обмороке и т. д. — необходимо вызывать скорую помощь, а до её приезда — внутримышечно ввести гидрокортизон (50-100 мг для детей старше пяти лет и взрослых, 50 мг детям до пяти лет). Чем быстрее будет сделана инъекция, тем лучше. Её может сделать как сам пациент, так и любой человек, находящийся рядом [7]. 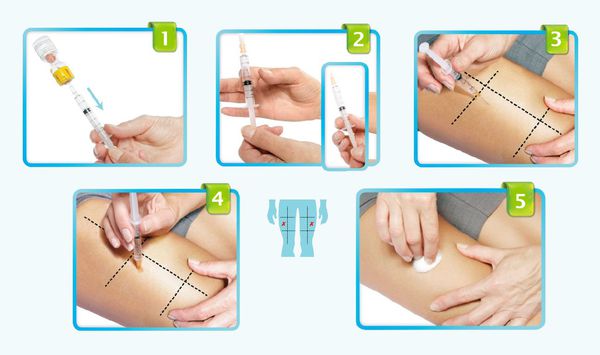 Список литературы  Алгоритмы диагностики и лечения болезней эндокринной системы / Под ред. И. И. Дедова. — М., 1995. — 256 с. Алгоритмы диагностики и лечения болезней эндокринной системы / Под ред. И. И. Дедова. — М., 1995. — 256 с. Дедов И. И., Петеркова В. А. Руководство по детской эндокринологии. — М.: Универсум Паблишинг, 2006. — 600 с. Дедов И. И., Петеркова В. А. Руководство по детской эндокринологии. — М.: Универсум Паблишинг, 2006. — 600 с. Схемы лечения. Эндокринология / Под. ред. И. И. Дедова, Г. А. Меличенко. — М.: Литтерра, 2009. — 320 с. Схемы лечения. Эндокринология / Под. ред. И. И. Дедова, Г. А. Меличенко. — М.: Литтерра, 2009. — 320 с. Потемкин В. В., Старостина Е. Г. Неотложная эндокринология: Руководство для врачей. — М.: Медицинское информационное агентство, 2008. — 400 с. Потемкин В. В., Старостина Е. Г. Неотложная эндокринология: Руководство для врачей. — М.: Медицинское информационное агентство, 2008. — 400 с. Мельниченко Г. А., Удовиченко О. В., Шведова А. Е., Витебская А. В. Эндокринология: профессиональные секреты. — М.: Практическая медицина,2019. —168 с. Мельниченко Г. А., Удовиченко О. В., Шведова А. Е., Витебская А. В. Эндокринология: профессиональные секреты. — М.: Практическая медицина,2019. —168 с. Савин И. А., Горячев А. С. Водно-электролитные нарушения в нейрореанимации. — М.: АКСИОМ ГРАФИКС ЮНИОН, 2017. — 331 с. Савин И. А., Горячев А. С. Водно-электролитные нарушения в нейрореанимации. — М.: АКСИОМ ГРАФИКС ЮНИОН, 2017. — 331 с. Орлова Е. М. Надпочечниковая недостаточность. Рекомендации для пациентов. — М., 2015. — 32 с. Орлова Е. М. Надпочечниковая недостаточность. Рекомендации для пациентов. — М., 2015. — 32 с. Практическая эндокринология / Под ред. Г. А. Мельниченко. — М.: Практическая медицина, 2009. — 352 с. Практическая эндокринология / Под ред. Г. А. Мельниченко. — М.: Практическая медицина, 2009. — 352 с. Лабораторная диагностика / Под ред. Е. А. Кондрашевой, А. Ю. Островского. — 4-е изд., перераб. и доп. — М.: Медиздат, 2018. — 720 с. Лабораторная диагностика / Под ред. Е. А. Кондрашевой, А. Ю. Островского. — 4-е изд., перераб. и доп. — М.: Медиздат, 2018. — 720 с. Эндокринология по Вильямсу. Заболевания коры надпочечников и эндокринная артериальная гипертензия / Перевод с англ. Под ред. Дедова И. И. — М., 2010. Эндокринология по Вильямсу. Заболевания коры надпочечников и эндокринная артериальная гипертензия / Перевод с англ. Под ред. Дедова И. И. — М., 2010. Арапова С. Д., Гончаров Н. П., Марова Н. П. и др. Болезнь Иценко – Кушинга. — М., 2011. – 342 с. Арапова С. Д., Гончаров Н. П., Марова Н. П. и др. Болезнь Иценко – Кушинга. — М., 2011. – 342 с. Grossman A. B. Addison Disease // MSD Manual. — 2019. Grossman A. B. Addison Disease // MSD Manual. — 2019. Grossman A. B. Secondary Adrenal Insufficiency // MSD Manual. — 2019. Grossman A. B. Secondary Adrenal Insufficiency // MSD Manual. — 2019. |
