Хирургические инфекции мягких тканей
 Скачать 2.12 Mb. Скачать 2.12 Mb.
|
|
Гидраденит гнойный ОПРЕДЕЛЕНИЕ Гидраденит гнойный (гидроаденит, «сучье вымя») - острое гнойное воспаление потовых желёз. КОД ПО МКБ-10 Согласно МКБ-10, гидраденит гнойный относится к классу XII «Болезни кожи и подкожной клетчатки», блоку «Болезни потовых желёз» и имеет код L73.2. ЭПИДЕМИОЛОГИЯ Заболевание связывают с личной нечистоплотностью, ожирением, опрелостями, расчёсами и сахарным диабетом. В настоящее время первое место среди причин развития гнойного гидраденита занимают микротравмы во время бритья. Гнойным гидраденитом страдают преимущественно женщины молодого и среднего возраста. Инфекция попадает в проток потовой железы через микротравму, возникающую при бритье, а применяемые антиперспиранты препятствуют потоотделению и вымыванию стафилококков наружу, способствуя развитию микробного воспаления непосредственно в железе. ЭТИОЛОГИЯ Заболевание чаще всего вызывает золотистый стафилококк, проникающий в потовые железы непосредственно через их протоки или через микроповреждения кожи. От поражённой потовой железы инфекция может распространяться на другие железы по лимфатическим путям. В подавляющем большинстве случаев заболевание локализуется в подмышечных областях, иногда в паховых складках или в области молочных желёз у женщин. ПАТОГЕНЕЗ Стафилококки, попадая в потовую железу, начинают активно размножаться, вызывая воспаление. В железе образуется воспалительный инфильтрат, состоящий из многоядерных лейкоцитов, лимфоцитов, эозинофилов и плазмоцитов, он также содержит большое количество стафилококков. В последующем инфильтрат подвергается гнойному расплавлению с разрушением потовой железы. КЛИНИЧЕСКАЯ КАРТИНА Развитие гнойного гидраденита начинается с образования под кожей небольшого болезненного узелка. В начале заболевания его можно определить только пальпаторно, кожа над ним не изменена. Через 1-2 суток узелок увеличивается в размерах в среднем до 1-1,5 см в диаметре и выступает в виде полушария над поверхностью кожи, сначала краснеющей, а затем приобретающей багрово-синюшный оттенок. Боль в это время нарастает, приобретает выраженный характер и мешает активным движениям. По мере гнойного расплавления инфильтрата в центре его появляется флюктуация, кожа над ним истончается и через небольшое отверстие наружу прорывается густой гной. В среднем формирование инфильтрата и гнойника происходит за 7-10 дней. В процессе развития заболевания инфекция по лимфатическим путям может переходить на расположенные неподалеку другие потовые железы, одновременно поражая пять-семь, а иногда и более желёз. Столь массивное инфекционное поражение сравнительно небольшого участка кожи вызывает резкий отёк подкожной клетчатки. При этом кожа подмышечной ямки полушарно провисает, и на её поверхности в виде сосков открываются сразу несколько гнойников, по внешнему виду напоминая соски кормящей суки. Отсюда и второе название заболевания — «сучье вымя». При неадекватном и несвоевременном лечении подкожная клетчатка расплавляется, гнойники сливаются между собой и формируется флегмона. Одиночное поражение потовой железы при гнойном гидрадените, как правило, не сопровождается общей симптоматикой. Иногда отмечают лёгкое недомогание и кратковременное повышение температуры до субфебрильной. Реакция со стороны периферической крови отсутствует или носит несущественный характер. При гнойном поражении нескольких потовых желёз может развиться эндогенная интоксикация. Больные отмечают выраженное недомогание и болевой синдром, вызывающий резкое ограничение подвижности конечности на поражённой стороне. Температура тела повышается до фебрильной, нарушается сон, ухудшается аппетит. В периферической крови отмечают лейкоцитоз, нейтрофилёз с палочкоядерным сдвигом, повышается СОЭ. ДИАГНОСТИКА Диагностика гнойного гидраденита не представляет трудностей ввиду типичной локализации и характерной яркой клинической картины заболевания. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА Дифференциальную диагностику следует проводить с фурункулом и лимфаденитом, а при рецидивирующем течении — с актиномикозом и другими глубокими микозами. В отличие от фурункула при гнойном гидрадените не образуется первичная пустула, инфильтрат имеет полушарную, а не конусовидную форму и отсутствует формирование гнойно-некротического стержня. Лимфаденит отличает более глубокое расположение и больший размер инфильтрата. Упорное рецидивирующее течение заболевания, не поддающееся обычным методам лечения, должно заставить врача задуматься о возможности грибкового поражения. В таких случаях поставить верный диагноз помогают гистологические и микроскопические методы исследования. ЛЕЧЕНИЕ Лечение гнойного гидраденита направлено на санацию гнойного очага, борьбу с распространением инфекции и профилактику рецидивов заболевания. Единичный и рецидивирующий гнойный гидраденит в большинстве случаев лечат амбулаторно. При множественном поражении потовых желёз с признаками интоксикации необходимо стационарное лечение. Общее лечение при одиночном гнойном гидрадените, как правило, не проводят и ограничиваются просветительной профилактической беседой. При рецидивирующем течении заболевания и множественном поражении потовых желёз назначают инфузии антистафилококковой плазмы, УФО и лазерное облучение крови, иммуностимулирующие препараты, витамины и курсы антибактериальной терапии полусинтетическими пенициллинами, цефалоспоринами 1-го и 2-го поколения, проводят симптоматическое лечение для купирования болей и нарушений сна. Оперативное лечение проводят после размягчения инфильтрата с образованием абсцесса. Выполняют хирургическую обработку, санацию и дренирование гнойной полости. Операцию целесообразно проводить под общей анестезией. После тщательной обработки операционного поля раствором антисептика кожу над гнойником рассекают небольшим разрезом, полость промывают растворами антисептиков, осушают и дренируют турундой с водорастворимой мазью. При наличии нескольких гнойных полостей их вскрывают одновременно. В случае близкого расположения очагов целесообразно выполнить их радикальное иссечение в пределах здоровых тканей с наложением первичного шва. Во время ежедневных перевязок кожу вокруг гнойного очага обрабатывают раствором антисептика, санируют и дренируют рану. Перевязки заканчивают наложением повязки с высокоосмотической антибактериальной мазью на водорастворимой основе. Дренирование раны продолжают до её очищения от гноя, после этого дренирование прекращают, края раны слипаются и она заживает вторичным натяжением. Физиотерапевтическое лечение заболевания включает в себя местное импульсное УФО, УВЧ- и магнитолазеротерапию. При рецидивирующем течении в период ремиссии назначают курс общего УФО или криосауны. При множественном поражении для уменьшения болевого синдрома и стабилизации психоэмоциональной сферы эффективно применение мезодиэнцефальной модуляции. ПРОГНОЗ При своевременном и правильном лечении прогноз благоприятный. Абсцесс ОПРЕДЕЛЕНИЕ Абсцесс — отграниченная гнойно-некротическая полость в тканях или органах. КОД ПО МКБ-10 Абсцессы мягких тканей, согласно МКБ-10, как фурункул и карбункул, относятся к классу XII «Болезни кожи и подкожной клетчатки», блоку «Инфекции кожи и подкожной клетчатки» и имеют код L02.0-9 в зависимости от локализации процесса. Абсцессы, расположенные в паренхиматозных органах, в области заднего прохода, прямой кишки и оболочках сухожилий, классифицируются по МКБ-10 в разделах, объединяющих гнойно-воспалительные процессы этих органов или тканей. ЭТИОЛОГИЯ В подавляющем большинстве случаев развитие абсцесса связано с проникновением в ткани патогенных микроорганизмов через микротравмы, а также гематогенным и лимфогенным путём. Нередко микробы попадают в ткани при случайных колотых ранах или после инъекций при несоблюдении асептики. Немикробная этиология абсцессов связана с попаданием в ткани агрессивных жидкостей, вызывающих некроз ткани (бензин, керосин). Заболевание вызывают различные штаммы стафилококков и стрептококков. Реже высевают протей, кишечную и синегнойную палочки. Нередко из полости абсцесса получают ассоциации нескольких патогенных микроорганизмов. Характерная особенность абсцесса — отграничение гнойно-некротических масс от окружающих тканей плотной пиогенной капсулой. Нередко абсцессы формируются в уже повреждённых тканях (при размозжении, некрозе, гематоме) в случае травм, но могут развиваться и в здоровых тканях при микробной или иной агрессии. В начальной стадии ткани, подвергшиеся агрессии, инфильтрируются лейкоцитами, и образуется воспалительный инфильтрат. Одновременно в результате неспецифической защитной реакции организма вокруг формирующегося гнойника образуется грануляционный вал. Постепенно инфильтрированные ткани подвергаются гнойному расплавлению и образуется полость, заполненная гнойным экссудатом и грануляционной тканью. Со временем грануляции «созревают» и со стороны здоровых тканей превращаются в соединительную ткань, таким образом пиогенная капсула приобретает двухслойное строение. Иногда при длительном существовании абсцесса происходит его инкапсуляция — пиогенная капсула снаружи покрывается плотной рубцовой тканью, гной сгущается и частично кристаллизируется. Спонтанное течение абсцесса, как правило, заканчивается прорывом гнойного отделяемого на поверхность тела, в полость или полый орган. Если полость гнойника хорошо дренирована, она опорожняется и рубцуется. Если адекватного дренирования при прорыве абсцесса не происходит или окружающие ткани препятствуют спадению гнойной полости, образуется свищ. Нередко причиной образования свищей служат инородные тела или секвестры, послужившие причиной формирования абсцесса. Порой внешнее воздействие на область абсцесса (случайная травма, попытка выдавливания) может привести к прорыву гнойного содержимого через грануляционный вал в окружающие ткани. В таких случаях формируется флегмона. КЛИНИЧЕСКАЯ КАРТИНА Клинические симптомы абсцесса мягких тканей в большинстве случаев характерны для острого гнойного воспаления. Появляются локальные боли в зоне формирования гнойника, выраженная припухлость, гиперемия и флюктуация. Общее состояние больного ухудшается, появляется слабость, снижение аппетита, нарушение сна. Температура тела повышается до субфебрильной или фебрильной в вечерние часы. В анализах крови отмечают лейкоцитоз и нейтрофилёз с палочкоядерным сдвигом, увеличение СОЭ и нарастание лейкоцитарного индекса интоксикации. Следует помнить, что при глубоком расположении абсцесса припухлость, гиперемия и флюктуация могут отсутствовать. В таких случаях хирургу может понадобиться УЗИ или диагностическая пункция. ДИАГНОСТИКА В некоторых случаях представляет затруднения диагностика метастатических абсцессов у тяжёлых больных с генерализованной инфекцией. Глубоко расположенные метастатические абсцессы при истощении защитных сил организма могут протекать без видимой внешней симптоматики, а бессознательное состояние больного не позволяет ему предъявлять какие-либо жалобы. Нарастание эндогенной интоксикации при адекватно санированном первичном септическом очаге заставляет продолжать диагностический поиск метастатических гнойных очагов с использованием УЗИ, КТ и МРТ. У ослабленных, ареактивных пациентов с онкологическими заболеваниями и патологией системы крови абсцессы могут протекать без выраженной воспалительной симптоматики и значимых изменений со стороны периферической крови (так называемые «холодные абсцессы»). В таких случаях проведение диагностической пункции с получением патологического содержимого позволяет своевременно диагностировать абсцесс (рис. 26-2, см. цв. вклейку) или «гнойный натёчник» туберкулёзной этиологии, а также произвести необходимую операцию и начать специфическое лечение. 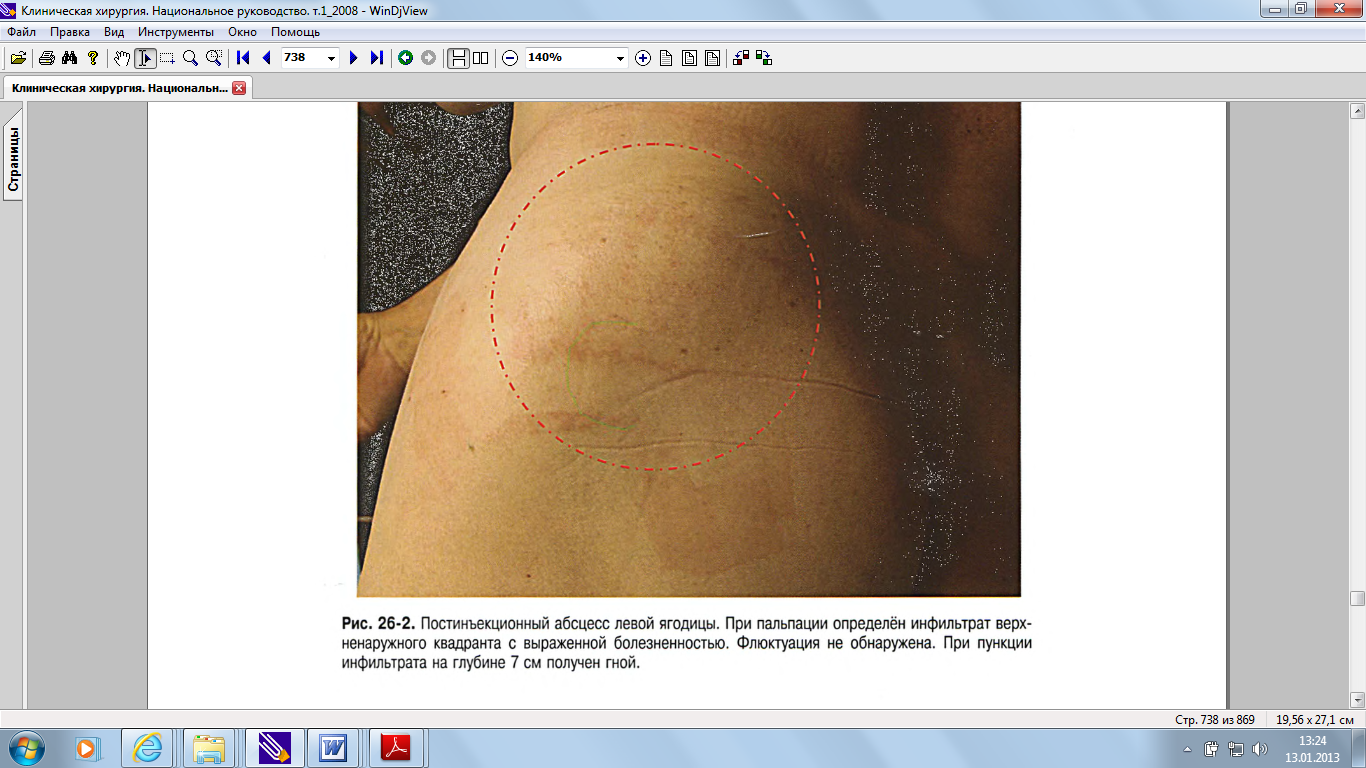 ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА Дифференциальную диагностику при абсцессах проводят с туберкулёзом, гематомой, гемангиомой, сосудистой аневризмой, лимфаденитом и актиномикозом. Правильно установить диагноз гемангиомы и аневризмы помогает цветное ультразвуковое сканирование и ангиография. Диагностическая пункция позволяет подтвердить диагноз гематомы, а УЗИ — диагноз лимфаденита. Дифференцировать актиномикоз позволяют серологические реакции и реакция с актинолизатом, а также бактериоскопическое исследование пунктата на наличие мицелия. ЛЕЧЕНИЕ Лечение небольших по размеру абсцессов можно проводить амбулаторно. Обширные и глубокие абсцессы целесообразно лечить в условиях специализированного стационара. Хирургическое лечение абсцессов направлено на хирургическую обработку гнойника, а также на санацию и адекватное дренирование его полости. Оперативное вмешательство целесообразно проводить под общей анестезией. Разрез выполняют по силовым линиям в зоне наибольшей флюктуации. При глубоко расположенных гнойниках целесообразна предварительная разметка операционного поля под контролем УЗИ. Иногда выполняют предварительную пункцию гнойной полости, а разрез производят по направлению иглы. После опорожнения гнойника производят ревизию гнойной полости, которую выполняют тупым путём (лучше всего при помощи пальца) с осторожностью, избегая повреждениия пиогенной капсулы и распространения инфекционного процесса на здоровые ткани (рис. 26-3). Следует помнить, что полость абсцесса может быть различной формы и иметь многокамерную структуру, поэтому при ревизии разделяют все межкамерные перегородки, не оставляя в полости гнойника несанированных гнойных затёков. После ревизии полость промывают растворами антисептиков, осушают и дренируют. После очищения раны используют мазевые повязки до полного её заживления или накладывают ранние вторичные швы. Хорошо зарекомендовали себя способы закрытого лечения крупных абсцессов с помощью аспирационно-промывного и проточно-промывного методов дренирования, когда хирургическую обработку абсцесса заканчивают введением в его полость через отдельный прокол однопросветной или двухпросветной перфориро ванной силиконовой трубки с ушиванием раны первичными швами, последующим капельным введением антисептика и аспирацией. Эти методы позволяют добиться заживления гнойной раны по типу первичного натяжения и значительно сократить сроки лечения пациентов в стационаре. 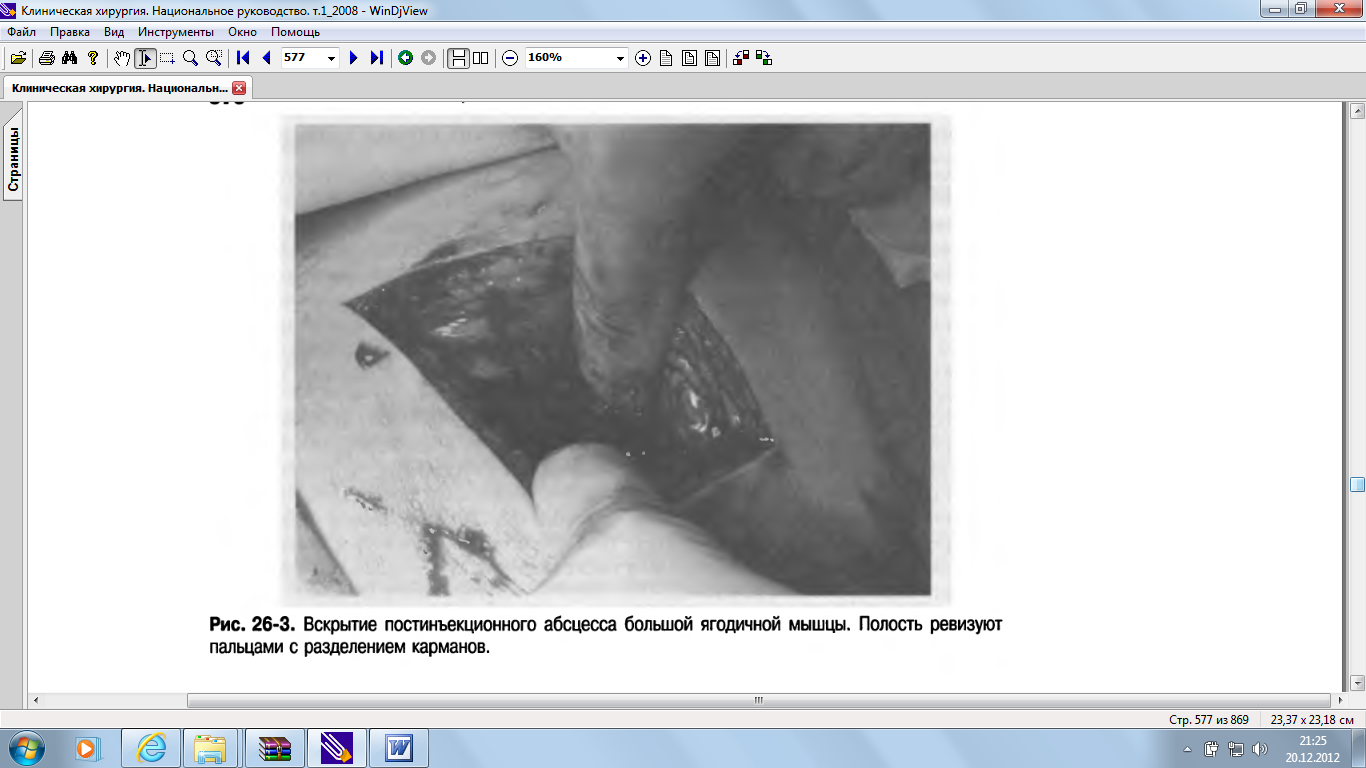 В послеоперационном периоде назначают эмпирическую антибактериальную терапию полусинтетическими пенициллинами, защищенными пенициллинами, цефалоспоринами 1-3-го поколения, фторхинолонами, аминогликозидами, линкозамидами в комбинациях с метронидазолом, а после верификации возбудителя переходят к этиотропной антибиотикотерапии. Обычно при лечении абсцессов нет необходимости использовать дорогостоящие антибиотики резерва, хорошего антибактериального эффекта удаётся достичь с помощью комбинации различных групп недефицитных препаратов. При небольших поверхностных абсцессах антибактериальная терапия в послеоперационном периоде не показана. При абсцессах, сопровождающихся выраженной интоксикацией, проводят детоксикационную терапию методом форсированного диуреза. При адекватном оперативном и местном лечении симптомы интоксикации, как правило, купируют на 2-3-и сутки, поэтому более длительное проведение детоксикационной терапии не показано. При абсцессах, развившихся на фоне сахарного диабета, показана коррекция углеводного обмена дробным введением простого инсулина. Физиотерапевтическое лечение направлено на улучшение микроциркуляции в окружающих абсцесс тканях, отграничение инфекционного процесса, а в послеоперационном периоде — на стимуляцию репаративных процессов. С этой целью обычно назначают магнитотерапию, которая в сочетании с антибактериальным лечением на стадии формирования инфильтрата может привести к регрессу заболевания и выздоровлению. ПРОГНОЗ Прогноз при адекватном и своевременном лечении абсцесса, как правило, благоприятный. Наибольшую опасность для развития базального менингита и сепсиса представляют абсцессы, расположенные в верхней половине лица. Исход заболевания при метастатических абсцессах определяется тяжестью течения сепсиса. Флегмона ОПРЕДЕЛЕНИЕ Флегмона — острое разлитое гнойное воспаление подкожной клетчатки или клетчаточных пространств. КОД ПОМКБ-10 Согласно МКБ-10, флегмона относится к классу XII «Болезни кожи и подкожной клетчатки», блоку «Инфекции кожи и подкожной клетчатки» и имеет код L03.0-9 в зависимости от локализации процесса. Флегмоны, расположенные в области заднего прохода и прямой кишки, а также в области наружных половых органов, века, наружного слухового прохода, слёзного аппарата, рта и носа, в МКБ-10 классифицируют в разделах, объединяющих гнойно-воспалительные процессы этих органов или тканей. ЭТИОЛОГИЯ Этиология флегмоны, как и абсцесса, в большинстве случаев связана с проникновением в ткани патогенных микроорганизмов Streptococcus ssp., Staphylococcus ssp., реже — Pseudomonas aeruginosa, E. coli, Klebsiella spp. и Proteus spp.9 попадающих туда через микротравмы или гематогенным путём. Микробы могут попадать в ткани при случайных повреждениях кожи и слизистых оболочек и во время инъекции при несоблюдении асептики или техники введения препарата. Флегмона может также развиться при введении под кожу агрессивных некротизирующих жидкостей (бензина и керосина). В отличие от абсцесса при флегмоне не происходит отграничения гнойно-воспалительного очага от окружающих тканей и инфекционный процесс плавно распространяется по рыхлым клетчаточным пространствам. Нередко флегмоны формируются в случае травм в уже повреждённых тканях при размозжении, некрозах, гематомах, но могут развиваться и в здоровых тканях как самостоятельное заболевание при микробной агрессии. В некоторых случаях различные гнойные процессы (карбункул, абсцесс, сепсис) осложняются развитием флегмоны. В последние годы в связи с развитием в нашей стране эстетической хирургии участились случаи развития флегмон после операций по коррекции фигуры (липосакции, введения в ткани корригирующих гелей). ПАТОГЕНЕЗ В начальной стадии ткани, подвергшиеся инфекционной агрессии, инфильтрируются воспалительным экссудатом, в котором обнаруживают большое количество патогенных микроорганизмов и лейкоцитов. Постепенно инфильтрированные ткани подвергаются гнойному расплавлению с образованием множественных микроабсцессов. Со временем микроабсцессы сливаются, образуя единую обширную гнойную полость. Не ограниченный грануляционным валом воспалительный экссудат распространяется по клетчатке, проникая по ходу сосудов и нервов из одного фасциального футляра в другой. Окружённые экссудатом сосуды вовлекаются в воспалительный процесс, тромбируются и разрушаются. Лишённые кровоснабжения ткани некротизируются, расплавляются, увеличивая тем самым размеры флегмоны. В зависимости от локализации поражённых клетчаточных пространств различают эпифасциальную (расположенную над собственной фасцией) и субфасциальную (межмышечную) формы флегмоны. Гнойное поражение некоторых клетчаточных пространств или органов, протекающее морфологически в виде абсцесса или флегмоны, имеет характерную этиологию и клиническую картину, своеобразное течение, типичные зоны локализации, пути распространения и требует специализированного лечения. Такие виды флегмон классифицируют как отдельные заболевания. Гнойное воспаление околопрямокишечной клетчатки называют парапроктитом, средостения — медиастинитом, подвздошной ямки — гнойным псоитом, околопочечной клетчатки — гнойным паранефритом. Аденофлегмону околоушной железы называют гнойным паротитом, молочной железы — маститом, а предстательной железы — гнойным простатитом. Некоторые локализации флегмон, хотя их не выделяют как самостоятельные заболевания, рассматривают отдельно из-за возможности развития тяжёлых последствий (утраты функции органа, частоты серьёзных осложнений, летального исхода). К ним относят флегмоны шеи, параорбитальной клетчатки, кисти. Особенность флегмон шеи заключается в том, что пути их распространения по клетчаточным пространствам ведут в переднее или заднее средостение, поэтому велика угроза развития гнойного медиастинита. Неправильное лечение флегмон кисти довольно часто приводит к утрате функции этого органа и инвалидизации пациента. Параорбитальные флегмоны приводят не только к потере глаза, но и часто становятся причиной развития таких смертельно опасных осложнений, как базальный менингит и сепсис. КЛИНИЧЕСКАЯ КАРТИНА Флегмона развивается остро, протекает бурно и характеризуется быстрым формированием (к 5-7 дням заболевания) разлитой болезненной припухлости с выраженной, без чётких границ гиперемией, сильными пульсирующими болями, подъёмом температуры до фебрильной, прогрессирующей интоксикацией и нарушением функции поражённого участка тела. Плотный, болезненный воспалительный инфильтрат постепенно размягчается и над ним появляется флюктуация. Боли и температура носят постоянный характер, нарушается сон, появляются ознобы с проливными потами, снижается аппетит, больных беспокоит головная боль, иногда тошнота и не приносящая облегчения рвота. В анализах крови отмечают лейкоцитоз, нейтрофилёз с палочкоядерным сдвигом до юных форм, снижение Нb, лимфопению, повышение СОЭ. Моча становится более концентрированной, количество её снижается вплоть до анурии (токсический нефрит). В запущенных случаях нарушается сознание, вплоть до полной его потери и бреда. Такова клиническая картина тяжёлых, распространённых по площади (более 500 см2) и глубине флегмон, которые практически в 100% случаев осложняются сепсисом. Небольшие по площади (менее 500 см2) флегмоны имеют менее выраженные признаки эндогенной интоксикации. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА Дифференциальную диагностику следует проводить с напряжённой гематомой, рожей, тромбозом глубоких и подкожных вен, дерматитами, экземой, поливалентной аллергией, злокачественными новообразованиями мягких тканей и костей, некротизирующим фасциитом и анаэробной инфекцией мягких тканей. Развитие напряжённой гематомы также сопровождается быстрым увеличением припухлости, подъёмом температуры, болями и нарушением функции сегмента тела. Однако интоксикация менее выражена, сознание не нарушено, отсутствует выраженная гиперемия над припухлостью, а главное — напряжённой гематоме всегда сопутствует свежая травма или резкая боль при физической нагрузке (спонтанный разрыв мышцы). Тщательно собранный анамнез, УЗИ и диагностическая пункция помогают установить верный диагноз. При роже выраженная интоксикация предшествует местным симптомам, а при образовании флегмоны интоксикация прогрессирует вместе с развитием заболевания. Инфильтрат при роже имеет яркие, резко очерченные края в виде «языков пламени» и менее интенсивную гиперемию в центре, можно определить «входные ворота» инфекции, флюктуацию— нет. Описание некротизирующего фасциита, анаэробных поражений мягких тканей см. в разделе «Некротические инфекции мягких тканей». ЛЕЧЕНИЕ Проводить лечение флегмоны следует в условиях отделения гнойной хирургии или отделения реанимации. |
