Кисты легких Этиология и патогенез
 Скачать 0.76 Mb. Скачать 0.76 Mb.
|
|
32 Переливание крови и кровезаменителей Группа крови - сочетание нормальных иммунологических и генетических признаков крови, наследственно детерминированное биологическое свойство каждого индивидуума. Группы крови передаются по наследству, формируются на 3-м или 4-м мес внутриутробного развития и остаются неизменными в течение всей жизни. Считают, что у человека группа крови включает несколько десятков антигенов в различных сочетаниях. Этих сочетаний - групп крови - реально может быть несколько миллиардов. Практически они одинаковы лишь у однояйцовых близнецов, имеющих один и тот же генотип. В практической медицине термин «группа крови», как правило, отражает сочетание эритроцитарных антигенов системы АВ0, резус- фактора и соответствующих антител в сыворотке крови. Определение группы крови по системе АВ0 Группы крови по системе АВ0 Антигенная система АВ0 имеет основное значение в совместимости крови при переливании. Под термином «совместимость» понимают сочетание крови донора и реципиента по антигенам и антителам, не вызывающее иммуноло- гических взаимодействий.
Классические группы крови АВ0 В зависимости от наличия в эритроцитах агглютиногенов А и В, а в сыворотке соответствующих им агглютининов α и β, всех людей далят на четыре группы: • группа 0(I): в эритроцитах агглютиногенов нет, в сыворотке присутствуют агглютинины α и β; • группа А(II): в эритроцитах - агглютиноген А, в сыворотке - агглютинин β; • группа В(Ш): в эритроцитах присутствует агглютиноген В, в сыворотке выявляют агглютинин α; • группа АВ(IV): в эритроцитах - агглютиногены А и В, агглютининов в сыворотке нет. В последнее время в системе АВ0 обнаружены разновидности классических антигенов А и В, а также другие антигены. Подтипы антигена А Антиген А нельзя считать однородным, существует два основных его подтипа: А1 и А2. Эритроциты с подтипом агглютиногена А1 встречают намного чаще, чем с подтипом А2 (88% и 12% соответственно). Поэтому при наличии агглютиногена А1 его обозначают просто как А, а обозначение с индексом применяют только для относительно редко- Таблица 6-1. Группы крови по системе АВ0 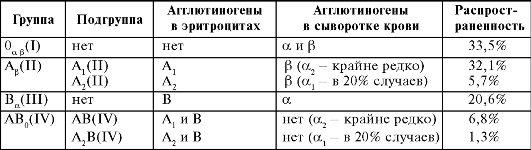 го агглютиногена А2. В соответствии с этим группа А(II) имеет две подгруппы: А(II) и А2(II), а группа АВ(IV) - АВ(IV) и А2B(IV) (табл. 6-1). Агглютиногены А 1 и А2 отличаются друг от друга по свойствам. • Подтип А1 обладает большей адсорбционной возможностью по сравнению с агглютиногеном А2, он сильнее адсорбирует агглютинин a из сыворотки, поэтому его называют сильным, а подтип А2 - слабым. • Эритроциты с агглютиногеном А2 имеют более низкую агглютинабельность. Групповую принадлежность крови по системе АВ0 определяют с помощью реакции агглютинации. В настоящее время используют три способа определения групп крови по системе АВ0:
• с помощью стандартных изогемагглютинирующих сывороток; • с помощью стандартных изогемагглютинирующих сывороток и стандартных эритроцитов (перекрёстный способ); • с помощью моноклональных антител (цоликлонов анти-А и анти-В). Существует следующая общепринятая тактика при определении группы крови. При плановом исследовании врач стационара определяет группу крови с помощью стандартных изогемагглютинирующих сывороток, или цоликлонов, после чего посылает кровь в серологическую лабораторию для проверки группы перекрёстным методом. Aнтигены резус - липопротеиды. Они очень активны и способны вызывать образование иммунных антител. Резус-антитела, будучи иммунными (неполными, моновалентными, блокирующими), могут фиксироваться к резус-положительным эритроцитам, не вызывая их склеивания. Они агглютинируют эритроциты только в присутствии коллоидных растворов, протеолитических ферментов или под действием специально приготовленной антиглобулиновой преципитирующей сыворотки. Неполные антитела относят к иммуноглобулинам класса G. Наличие резус-антигена выявляют у эмбриона начиная с 5-8-й нед, оно хорошо выражено на сроке гестации 3-4 мес. Существова- ние антигенов системы резус в эритроцитах человека - физиологическое явление, антител к этим антигенам в организме людей с резус-положительными эритроцитами нет. Образование иммунных антител происходит при поступлении в организм человека чужеродного ему изоантигена. У сенсибилизированных людей с резус-отрицательными эритроцитами антитела анти-D содержатся не только в крови, но и в экссудате, транссудате, моче, слезе и других средах. Способы определения резус-фактора Все методы определения резус-фактора делят на способы, применяемые в клинической практике, и лабораторные способы. Способы определения Rh0(D) в клинической практике В клинических условиях (в приёмном покое, хирургическом отделении, операционной), где нет специального лабораторного оборудования, используют экспресс-методы определения Rho(D) (D-фактора). Экспресс-метод определения стандартным универсальным реагентом в пробирке без подогрева Для исследования можно использовать свежую несвернувшуюся кровь, взятую из пальца (или вены) непосредственно перед исследованием, или консервированную кровь без предварительной обработки, а также эритроциты из пробирки после формирования сгустка и отстаивания сыворотки. Правило Оттенберга При выявлении совместимости крови реципиента и донора по системе АВ0 Оттенберг ввёл правило (правило Оттенберга), согласно которому подвергаются агглютинации только эритроциты переливаемой донорской крови, так как агглютинины вливаемой крови разводятся в сосудистом русле пациента, их титр становится низким и они не в состоянии агглютинировать эритроциты реципиента. По правилу Оттенберга, можно переливать кровь, эритроциты которой не могут быть агглютинированы сывороткой реципиента В соответствии с правилом Оттенберга возможно переливание не только одногруппной крови. Эритроциты группы 0(I) не содержат никаких агглютиногенов и не дают агглютинации ни с какими сыворотками. Следовательно, кровь этой группы можно переливать лицам всех остальных групп. Абсолютные и относительные показания к гемотрансфузии Все показания к переливанию крови и её компонентов можно разделить на абсолютные и относительные. Абсолютные показания К абсолютным показаниям относят случаи, когда выполнение гемотрансфузии обязательно, а отказ от неё может привести к резкому ухудшению состояния больного или его смерти. К абсолютным показаниям относят следующие: • острая кровопотеря (более 21% ОЦК); • травматический шок II-III степени. • обширные операции с большой интраоперационной кровопотерей. Относительные показания Все остальные показания к гемотрансфузии, когда переливание крови играет лишь вспомогательную роль среди других лечебных мероприятий, считают относительными. Основные относительные показания к гемотрансфузии: • анемия; • заболевания воспалительного характера с тяжёлой интоксикацией; • продолжающееся кровотечение; • нарушения свёртывающей системы крови; • снижение иммунного статуса организма; • длительные хронические воспалительные процессы со снижением регенерации и реактивности; • некоторые отравления. Учитывая распространённость кровезамещающих препаратов, выполняющих большую часть функций крови, в настоящее время основ- ным относительным показанием к гемотрансфузии считают анемию. Считают, что переливание крови становится методом выбора при снижении содержания гемоглобина ниже 80 г/л, а гематокрита - ниже 30%. Противопоказания к гемотрансфузии Гемотрансфузия связана с введением в организм значительного количества продуктов распада белков, что приводит к увеличению функциональной нагрузки на органы дезинтоксикации и выделения. Bведение дополнительного объёма жидкости в сосудистое русло существенно увеличивает нагрузку на сердечно-сосудистую систему. Гемотрансфузия приводит к активизации всех видов обмена в организме, что может привести к обострению и стимуляции патологических процессов (хронических воспалительных заболеваний, опухолей и пр.).
Bыделяют абсолютные и относительные противопоказания к переливанию крови. Абсолютное противопоказание к гемотрансфузии - острая сердеч- но-лёгочная недостаточность, сопровождающаяся отёком лёгких. Однако при массивной кровопотере и травматическом шоке IIIII степени абсолютных противопоказаний для переливания нет, и кровь следует переливать всегда. Относительные противопоказания: свежие тромбозы и эмболии, тяжёлые расстройства мозгового кровообращения, ишемическая болезнь сердца, септический эндокардит, пороки сердца, миокардиты с недостаточностью кровообращения III степени, гипертоническая болезнь III стадии, тяжёлые функциональные нарушения печени и почек, серьёзные аллергические заболевания (бронхиальная астма, поливалентная аллергия), остротекущий и диссеминированный ту33беркулёз, ревматизм, особенно с ревматической пурпурой. При указанных заболеваниях прибегать к гемотрансфузии следует с особой осторожностью. Способы переливания крови По способу введения крови гемотрансфузии разделяют на внутривенные и внутриартериальные (внутрикостные в настоящее время не применяют). B подавляющем большинстве случаев кровь вводят в организм больного внутривенно капельно. Лишь при массивной кровопотере с резким ослаблением сердечной деятельности и крайне низким AД прибегают к внутриартериальному нагнетанию крови. По виду используемой крови методы переливания можно разделить на две принципиально различные группы: • переливание собственной крови (аутогемотрансфузия); • переливание донорской крови. 33. Пробы на индивидуальную биологическую совместимость Пробы на индивидуальную совместимость проводят в процессе подготовки к гемотрансфузии. Ставят две реакции: пробу на индивидуальную совместимость по системе АВ0 и по резус-фактору. Для по- становки реакций необходимо получить сыворотку реципиента. Поэтому предварительно у него из вены берут кровь, которую разделяют на сгусток и сыворотку (отстаиванием или центрифугированием).
Проба на индивидуальную совместимость по системе АВ0 На белую поверхность (тарелку, пластинку) наносят крупную каплю (0,1 мл) сыворотки крови реципиента и маленькую каплю (0,01 мл) крови донора из флакона, смешивают их между собой, периодически покачивая тарелку (пластинку). Реакцию проводят при температуре 15-25 ?С, результаты оценивают через 5 мин: отсутствие агглютинации эритроцитов донора свидетельствует о совместимости крови донора и реципиента по системе АВ0. Появление агглютинации указывает на их несовместимость - такую кровь данному больному переливать нельзя. Проба на индивидуальную совместимость по резус-фактору После того как установлена совместимость крови донора и реципиента по системе АВ0, необходимо установить совместимость в отношении резус-фактора. Пробу на совместимость по резус-фактору проводят с использованием 33% декстрана (ср. мол. масса 50 000- 70 000). Реакцию проводят в центрифужной пробирке без подогрева в течение 5 мин. На дно пробирки вносят 2 капли сыворотки реципиен- та, 1 каплю донорской крови и 1 каплю 33% раствора декстрана (ср. мол. масса 50 000-70 000). После этого содержимое перемешивают, наклоняя пробирку и вращая её вокруг оси, распределяя содержимое по стенкам ровным слоем. Пробирку вращают в течение 5 мин, после чего добавляют 3-4 мл физиологического раствора и аккуратно перемешивают, 2-3 раза наклоняя пробирку до горизонтальной плос- кости (не взбалтывая!). После этого оценивают результат: наличие агглютинации эритроцитов свидетельствует о несовместимости крови донора и реципиента по резус-фактору, такую кровь переливать нельзя. Равномерное окрашивание содержимого в пробирке, отсутствие реакции агглютинации указывает на совместимость крови донора и реципиента по резус-фактору.
При совместимости крови донора и реципиента по системе АВ0 и резус-фактору можно приступать к дальнейшим операциям. Однако у некоторых реципиентов (при наличии неполных скрытых или блокирующих антител, низкой активности иммунных антител) указанные пробы не выявляют несовместимости. Поэтому определённой категории лиц проводят индивидуальный подбор крови. Индивидуальный подбор донорской крови Индивидуальный подбор донорской крови необходим следующим группам реципиентов: • Изоиммунизированные предшествующими гемотрансфузиями или беременностями. • Перенёсшие гемотрансфузионное осложнение. • Нуждающиеся в массивной гемотрансфузии. • При невозможности подобрать кровь обычными пробами на совместимость. Индивидуальный подбор выполняют в специальных лабораториях, для этого необходимо особое оснащение. Проводят более чувствительные пробы на совместимость (реакция агглютинации в солевой среде, непрямая проба Кумбса, проба на совместимость с желатином). При переливании индивидуально подобранной крови врач, осуществляющий гемотрансфузию, обязан выполнить все описанные выше контрольные исследования, в том числе и пробы на индивидуальную совместимость. Биологическая проба Несмотря на определение совместимости крови донора и больного по системе АВ0 и резус-фактору, нельзя быть уверенным в полной их совместимости. Существует большое количество второстепенных групповых систем, способных стать причиной развития осложнений. Для исключе- ния этой возможности в начале гемотрансфузии проводят ещё одну пробу на совместимость - биологическую пробу. Сначала струйно переливают 15 мл крови, затем трансфузию прекращают (перекрывают капельницу) и в течение 3 мин наблюдают за состоянием больного. При отсутствии клинических проявлений реакции или осложнения (боль в пояснице, за грудиной, учащение пульса, дыхания, снижение АД, появление одышки, затруднение дыхания, гиперемия лица и т.д.) вводят вновь 15 мл крови и в течение 3 мин снова наблюдают за больным. Процедуру проводят ещё раз (всего трижды).
Отсутствие реакций у больного после трёхкратной проверки - признак совместимости вливаемой крови, это служит основанием для осуществления всей гемотрансфузии. При несовместимости крови донора и реципиента во время биологической пробы поведение пациента становится беспокойным: появляются тахикардия, одышка, гиперемия лица, ощущение озноба или жара, стеснение в груди, боли в животе и очень важный признак - боли в поясничной области. При появлении этих признаков кровь считают несовместимой, гемотрансфузию не проводят. Классическую биологическую пробу не проводят при переливании крови пациенту, находящемуся под наркозом (иммунные реакции замедлены, отсутствуют жалобы, недостаточно стабильны гемодинамические показатели). В таких случаях признаками несовместимости крови считают необоснованное снижение АД, учащение пульса, появление гипере- мии кожи по ходу вены, в которую переливают кровь, или изменение цвета кожных покровов лица и туловища больного. Важнейший метод своевременного выявления несовместимости крови донора и реципиента во время наркоза - контроль диуреза (скорость диуреза, цвет мочи). Снижение скорости или прекращение диуреза, изменение окраски мочи (моча цвета «мясных помоев») - грозные признаки несовместимости переливаемой донорской крови. Вопрос о дальнейшей трансфузионной терапии решает анестезиолог совместно с оперирующим хирургом. 34.Гемотрансфузионные реакции и осложнения Опасности и осложнения при переливании крови не столь частые, но последствия их бывают серьезными. Следует четко различать реакции на переливание крови и осложнения при переливании крови. Последняя категория, ОСЛОЖНЕНИЯ попадают под уголовное преследование, так как причиной их всегда является переливание несовместимой по АВ0 системе крови вследствие не надлежащего выполнения должностных обязанностей работников переливающих кровь. 9. РЕАКЦИИ, ОБУСЛОВЛЕННЫЕ ПЕРЕЛИВАНИЕМ КРОВИ И ЕЕ КОМПОНЕНТОВ (выписка из Инструкции Минздрава по переливанию крови и ее компонентов) При нарушении установленных правил переливания крови и ее компонентов, нечетком установлении показаний или противопоказаний для назначения той или иной трансфузиологической операции, неправильной оценке состояния реципиента в процессе трансфузии или после ее окончания возможно развитие гемотрансфузионных реакций. К сожалению, последние могут наблюдаться и независимо от того, были ли какие-либо нарушения в процессе переливания. Следует отметить, что переход на компонентное восполнение дефицита клеток или плазмы у больного резко снижает число реакций и осложнений. Практически не регистрируются реакции при переливании отмытых размороженных эритроцитов. Одни реакции не сопровождаются серьезными и длительными нарушениями функций органов и систем, другие характеризуются тяжелыми клиническими проявлениями, представляющими опасность для жизни больного. Существуют различные классификации трансфузионных реакций в зависимости от тяжести клинического проявления или причины, обусловившей их возникновение. Однако с точки зрения врачебного менеджмента возникших реакций принципиальное значение имеет их разделение на две категории: – острые реакции, требующие немедленной дифференциальной диагностики и патогенетического лечения; – отсроченные реакции, наступающие через несколько дней или недель, распознавание и лечение которых часто предполагают необходимость консультации специалиста-трансфузиолога. В свою очередь, острые реакции можно разделить на две группы по главным признакам их манифестации: – пирогенные реакции, характеризующиеся повышением температуры тела, ознобом: острый внутрисосудистый гемолиз, инфекционный (септический, бактериальный) шок, трансфузионно обусловленное повреждение легких (ТОПЛ), фебрильные негемолитические реакции. Пирогенные реакции делят на легкой степени - повышение температуры тела на 1 градус, средней степени тяжести - повышение температуры до 2-х градусов и тяжелые - повышение температуры теда более, чем на 2 градуса; – аллергические реакции, проявляющиеся преимущественно кожными высыпаниями и признаками удушья без повышения температуры: крапивница, анафилаксия. Основополагающим принципом диагностики и лечения острых трансфузионных реакций является их распознавание в момент возникновения, что достигается при условии тщательного наблюдения за реципиентом на протяжении процедуры гемотрансфузии. Своевременное купирование трансфузионной реакции часто предотвращает развитие таких грозных осложнений, как шок, ДВС-синдром, острая почечная недостаточность и др. - Цитратная интоксикация При массивных гемотрансфузиях уровень лимонной кислоты в плазме может достигнуть 100 мг% и выше и вызывать тяжелую токсическую реакцию, обусловленную снижением уровня ионизированного кальция. Клинически это проявится тремором мышц и заметным увеличением на ЭКГ зубца ST. Гипокальциемия развивается при трансфузиях больших доз и/или при быстром переливании плазмы или крови, содержащих цитрат натрия. Имеется обратная зависимость между скоростью внутривенного введения с кровью консервирующего раствора и кумулятивным количеством цитрата, которое вызывает осложнение со стороны сердечной деятельности. Признаки цитратной интоксикации у взрослых пациентов развиваются при трансфузиях 1 л консервированной крови за 10—12 мин. Цитрат натрия связывает в кровяном русле свободный кальций, вызывая гипокальциемию. Откуда берется эта лимонная кислота? Дело в том, что в качестве консерванта крови широко используется цитрат натрия (натриевая соль лимонной кислоты). Естественно, что при массивных и быстрых гемотрансфузиях этого цитрата попадает в кровь слишком много. А механизма его действия заключается в связывании кальция крови из-за чего кровь и перестает свертываться. Таким образом, следствием цитратной интоксикации является гипокальциемия. Лечение: в\венное введение препаратов кальция. Для профилактики этой интоксикации в\в струйно вводится 5 мл глюконата кальция после переливания каждого флакон крови или ее компонентиа. ОСЛОЖНЕНИЯ Причиной таких ОСЛОЖНЕНИЙ в подавляющем большинстве случаев является невыполнение правил, предусмотренных инструкциями по технике переливания крови, по методике определения групп крови АВ0 и проведения проб на совместимость. Как правило, при всех таких осложнениях имеет место быть криминальный элемент, особенно, при тяжелых последствиях для здоровъя пациента или его смерти. Патогенез: массивное внутрисосудистое разрушение перелитых эритроцитов аллоантителами реципиента с выходом в плазму стромы разрушенных эритроцитов и свободного гемоглобина при участии системы комплемента и цитокинов включает механизмразвития ДВС-синдрома с выраженными нарушениями в системе гемостаза и микроциркуляции с последующими нарушениями центральной гемодинамики и развитием гемотрансфузионного шока. Клиническая картина. При проведении гемотрансфузии, чаще к концу у больного возникает затруднение дыхания, одышка, стеснение в груди, боли в области сердца, цианоз лица, пульс становится частым, слабого наполнения, резко снижается артериальное давление до 70 мм рт. ст., центральное венозное давление наоборот увеличивается (выше 15 см.вод.ст.) может развиться отек легких. В дальнейшем нарушается сердечная деятельность, может быть кратковременным возбуждением, боли в груди, животе, пояснице. В дальнейшем постепенно нарастают циркуляторные нарушения, характерные для шокового состояния (тахикардия, гипотензия), развивается картина массивного внутрисосудистого гемолиза (гемоглобинемия, гемоглобинурия, билирубинемия, желтуха) и острогонарушения функции почек и печени. Если шок развивается во время оперативного вмешательства под общим обезболиванием, то клиническими признаками его могут быть выраженная кровоточивость изо перационной раны, стойкая гипотония, а при наличии мочевого катетера — появление мочи темно-вишневого или черного цвета. Тяжесть клинического течения шока в значительной мере зависит от объема перелитых несовместимых эритроцитов, при этом существенную роль играет характер основного заболевания и состояние пациента перед гемотрансфузией. Алгоритм неотложной медицинской помощи при реакциях и осложнения: 1. Вовремя распознать реакцию или осложнение; 2. Немедленное прекращение гемотрансфузии; 3. Вызов врача к пациенту; 4. Выполнение врачебных назначений Лечение: прекратить переливание крови, эритроцитной массы. В комплексе лечебных мероприятий одновременно с выведением из шока показано проведение массивного (около 2–2,5 л) плазмафереза с целью удаления свободного гемоглобина, продуктов деградации фибриногена, с замещением удаленных объемов соответствующим количеством СЗП или ею в сочетании с коллоидными плазмозаменителями. Для уменьшения осаждения продуктов гемолиза в дистальных канальцах нефрона необходимо поддерживать диурез больногоне менее 75–100 мл/ч с помощью 20% раствора маннитола (15–50 г) и фуросемида (100 мг однократно, до 1000 в сутки), коррекцию кислотно-щелочного состояния крови 4% раствором бикарбоната натрия. С целью поддержания объема циркулирующей крови и стабилизации артериального давления применяются реологические растворы (реополиглюкин, альбумин). При необходимости коррекции глубокой (не менее 60 г/л) анемии проводится переливание индивидуально подобранных отмытых эритроцитов. Десенсибилизирующая терапия: антигистаминные препараты, кортикостероиды, сердечно-сосудистые средства. Объем трансфузионно-инфузионной терапии должен быть адекватен диурезу. Контролем является нормальный уровень артериаьного венозного давления. Доза вводимых кортикостероидов корригируется в зависимости от стабильности гемодинамики, но не должна быть менее 30 мг на 10 кг массы тела в сутки. Следует отметить, что осмотически активные плазмозаменители должны применяться до наступления анурии — наиболее грозного осложнения внутрисосудистого гемолиза эритроцитов. При анурии их назначение чревато развитием отека легких или головного мозга. В первые сутки развития посттрансфузионного острого внутрисосудистого гемолиза показано назначение гепарина (внутривенно). |
