Стоматология детского возраста. Коллектив
 Скачать 8.94 Mb. Скачать 8.94 Mb.
|
|
Рис. 6.3. Отлом коронки центрального резца со вскрытием полости зуба. Применена методика высокой ампутации. Через 2 года — окончание формирования корня. 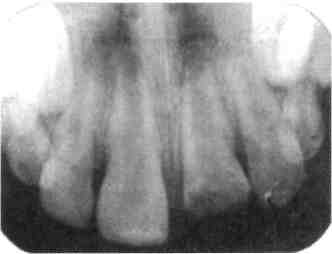 Рис. 6.4. Отлом коронки со вскрытием полости зуба. 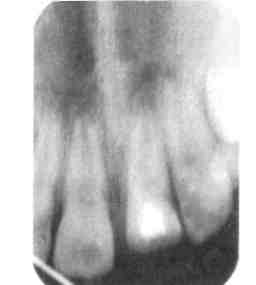 ^Рис. 6.5. Центральный резец. Продолжение формирования корня, образование заместительного дентина через 1 год после проведения витальной ампутации. 187 Rp.: Paraformaldegidi 9,0 Anaesthesini 1,0 Eugenoli q.s. M.f. pasta D.S. Для замедленной некроти-зации пульпы. Некротизация пульпы мышьяковистой пастой все еще остается основным методом лечения пульпита у детей, так как этот метод позволяет максимально щадить психику ребенка и во второе посещение проводить лечение безболезненно. При этом методе нет необходимости в проведении местного обезболивания, чего так боятся дети. Мышьяковистую пасту применяют в тех же дозах, как у взрослых. Во второе посещение удаляют коронковую пульпу, тщательно раскрывая полость зуба, учитывая топографию устьев корневых каналов. В полости зуба оставляют тампон с резорцинформалиновой смесью (жидкостью), которая обладает способностью диффундировать по ден-тинным канальцам, а после мумификации пульпы заполняют пространство между уменьшившейся в объеме корневой пульпой и стенками канала. В третье посещение в условиях сухого рта удаляют временную повязку, тампон и на дно полости зуба накладывают резор-цинформалиновую пасту, которая за счет диффузии продолжает заканчивать мумификацию пульпы. Мумифицирующие вещества не нарушают процесс формирования корня и резорбцию корней молочных зубов. В нашей стране в течение многих десятилетий для лечения «непроходимых» каналов применялся резор-цинформалиновый метод в бесчисленных модификациях, так как раствор и пасту готовили самостоятельно. Его эффективность была удовлетворительной (практически 50—70 %). В настоящее время применяются гарантированные производителем составы с четкими инструкциями: резодент («Радуга»), 188 форфенан («Septodont»), трайте-мент («Spad»). А.Ж. Петрикас (1999) располагает небольшим опытом лечения моляров и премоляров с плохопрохо-димыми каналами мумифицирующей формальгид- и крезолсодержа-щей пастой «Neo Triozinc Pasta», которая накладывалась на устья или проходимую часть канала. Ближайшие и отдаленные (до 1 года) результаты были хорошими. По-видимому, для запрещения формальдегидсодержащих пломбировочных материалов не наступил еще срок. Низкая эффективность лечения обусловлена не самими материалами, которые, бесспорно, токсичны, как, в принципе, и любое лекарственное средство при неправильном использовании. Главными причинами неудач является техника эндодонтического препарирования: недостаточно полное раскрытие полости зуба. Конец резорцинформалинового метода — это отказ от ампутационных методов и их разновидностей — «глубокой ампутации», «неполной экстирпации» — пульпэкто-мия для всех каналов. Местный и общий токсический эффект формальдегида зависит от способа его применения. В то время как его введение в корневые каналы после депульпирования следует признать нежелательным, использование химической пульпото-мии целесообразно у определенных категорий больных при наличии значительно суженных, неравномерных, сильно искривленных корневых каналов при дентиклях, а также при ампутации пульпы молочных зубов [Барер Г.М., 1997]. Важно проводить рентгенологический контроль и через год после лечения (эндодонтическая диспансеризация). При малоболезненной пульпе в период активного рассасывания корней молочных зубов в качестве некротизирующего средства можно использовать фенол с анестезином или с формалином (тампон оставляют на 4—5 дней). Так как мышьяковистая паста обладает большой токсичностью, для некротизации пульпы рекомендуют использовать пасты, в состав которых входит па-рафор'мальдегид. В пульпе пара-формальдегид расширяет сосуды с последующим стазом и некрозом, он не вызывает патологических изменений в периодонте даже при длительном нахождении. Лечение проводят ампутационным методом в 3 посещения. Доза параформаль-дегидной пасты равна головке шаровидного бора № 3. Пасту накладывают на 5—26 дней. Существуют готовые параформальдегидные пасты. Однако приготовленные впрок они быстро теряют свою активность, так как параформальдегид на воздухе под действием температуры и воды деполимеризуется. Если острый пульпит у детей сопровождается резко выраженной воспалительной реакцией перио-донта, окружающих мягких тканей, лимфаденитом, то в первое посещение не следует накладывать мышьяковистую пасту. Нужно осторожно вскрыть полость зуба, создать отток экссудата и назначить противовоспалительное лечение (внутрь — ацетилсалициловую кислоту с учетом возраста; после еды — сульфаниламидные препараты, глюконат кальция, обильное питье). Мышьяковистую пасту накладывают после того, как стихнут воспалительные явления. Метод девитальной экстирпации показан при всех видах пульпита однокорневых молочных и постоянных зубов, постоянных сформированных моляров с хорошо проходимыми каналами. Этапы лечения при девитальной экстирпации такие же, как у взрослых. Метод полного удаления пульпы — самый надежный в отношении ликвидации одонтогенной инфекции и профилактики периодон- тита, если пульпа удалена полностью, а каналы запломбированы на всем протяжении. Однако верхушки корней молочных зубов часто бывают изогнуты из-за расположенного под ними зачатка постоянного зуба и пройти их до конца не всегда удается. В этом случае после удаления девитализированной пульпы осуществляют мумификацию корневой пульпы с помощью импрегнации резорцинформалиновой смеси или наложения мумифицирующих паст. Медикаментозную обработку каналов вслед за экстирпацией проводят после гемостаза антисептиками с широким спектром действия и не раздражающими периодонт. При хорошо проходимых каналах для пломбирования используют нераздражающие пасты на основе эвгенола (эвгеноловая, эвгедент), на основе эпоксидных смол — АН-26, эн-додонт, интрадонт-Д (РФ) и др., пасты с гидроксидом кальция — биокалекс (Франция), «Apexit». Если канал плохо проходим, применяют пасту «Forfenan» (Франция) или резорцинформалиновую. Осложнения при лечении пульпита у детей те же, что и у взрослых. На некоторых из них следует остановиться. Ошибки в постановке диагноза связаны с недостаточным опросом, сбором анемнеза, неправильной оценкой признаков и степени распространенности воспаления пульпы, недооценкой болевого симптома; недостаточным обоснованием показаний и противопоказаний к лечению пульпита биологическим методом, витальной ампутации ко-ронковой пульпы, недоучетом своеобразия течения острого общего пульпита с реакцией окружающих мягких тканей у детей раннего возраста. Много неприятностей вызывает применение мышьяковистой пасты. Если временная повязка наложена неплотно, то просочившаяся мышьяковистая паста и окружаю- 18Q щие ткани могут вызвать некроз слизистой оболочки десны, щеки, языка. При длительном соприкосновении ее с тканями возможны некроз и секвестрация части альвеолы. Из-за передозировки или длительного пребывания мышьяковистой пасты в кариозной полости развивается острый мышьяковистый периодонтит. У детей диффузия мышьяковистой пасты в периодонт происходит быстрее, чем у взрослых (из-за анатомических особенностей молочных зубов). Возникающий острый периодонтит отличается длительным лечением и трудно поддается терапии. Для лечения мышьяковистого периодонтита используют антидонт унитиол, а также раствор йодинола и йодида калия. Частой ошибкой при лечении пульпита молочных моляров является перфорация дна полости зуба из-за незнания врачом анатомических особенностей строения твердых тканей и пульпы молочных зубов. В последние годы много критических замечаний предъявляется в адрес популярного метода лечения пульпита молочных и постоянных несформированных зубов — деви-тальной ампутации пульпы. Действительно, часто из-за диагностической ошибки лечение пульпита молочных моляров проводят методом девитальной ампутации, применяемым при хроническом гангренозном пульпите со значительным некрозом пульпы. Нередко раскрытие полости зуба в молочном моляре проводят не полностью, «кое-как», и с целью сокращения посещений лечение пульпита методом девитальной ампутации осуществляют не в 3, а в 2 приема; в результате этих врачебных ошибок некротизированная в корневых каналах пульпа не успевает достаточно мумифицироваться под действием импрегнационных средств и постепенно, безболезненно развивается хронический гранулирующий периодонтит. Несвоевременное и неправильное лечение острого и хронического пульпита у детей может привести к быстрому переходу одонтогенного воспалительного процесса в следующую стадию: периодонтит, гнойный периостит, острый остеомиелит. 6.2. Периодонтит 6.2.1. Особенности развития периодонтита Детскому стоматологу часто приходится встречаться с тяжелыми осложнениями кариеса — острым и хроническим периодонтитом. И чем хуже организована санация, тем чаще диагностируются воспалительные заболевания периодонта. В структуре стоматологических заболеваний осложнения кариеса составляют около 35—50 % от общего числа осложнений у детей, обратившихся за стоматологической помощью. Количество осложнений кариеса, в том числе периодонтита, постоянно держится на высоком уровне даже у городского населения России. Среди лиц, обратившихся к стоматологу, пациенты с различными видами периодонтита составляют от 15 до 30 %. Т.П. Новожилова, Е.О. Талызина (1996), наблюдая за детьми раннего возраста, родившимися с задержкой внутриутробного развития, выявили у 62 % острое и острейшее течение кариеса, у 15 % — осложнения кариеса, приводящие к преждевременному удалению молочных зубов и хронической интоксикации организма. Периодонт располагается в пространстве, ограниченном с одной стороны кортикальной пластинкой лунки, а с другой — цементом корня. Детский стоматолог должен знать особенности периодонта ^сформированного зуба, в котором пери- одонт простирается от шейки зуба по сформировавшейся части корня, где сливается с зоной роста и находится в контакте с пульпой корневого канала. По мере формирования корня уменьшаются размер ростковой зоны апикального отверстия и контакт с пульпой, но увеличивается длина периодонтальной щели. После окончания развития верхушки корня еще в течение года продолжается формирование периодонта. По мере рассасывания корня молочного зуба длина периодонтальной щели уменьшается и вновь увеличивается контакт периодонта с пульпой и губчатым веществом кости. В период резорбции корня молочного зуба в месте прилегания зачатка постоянного зуба к корню молочного рассасываются губчатое вещество и кортикальная пластинка, ограничивающая периодонталь-ную щель и цемент корня, что приводит к исчезновению периодонта в этом участке [Чупрынина Н.М., 1985]. Отсутствие стабильной структуры и толщины периодонта в верхушечной части является анатомо-физио-логической особенностью периода развития и формирования корней молочных и постоянных зубов. Основной причиной периодонтита является инфекция, когда микробы, их токсины, биогенные амины, поступающие из воспаленной не-кротизированной пульпы, распространяются на периодонт. Периодонт у ребенка представлен более рыхлой соединительной тканью, содержит большое количество клеточных элементов и кровеносных сосудов, что делает его более реактивным при воздействии неблагоприятных факторов. Второе место среди причин, вызывающих периодонтит в детском возрасте, занимает острая травма зуба (ушиб, вывих, перелом корня на том или ином уровне). В этом случае речь идет преимущественно о фронтальных зубах. Дети, начинающие ходить, падают, ударяются лицом, в результате чего возникают различные виды неполных вывихов, в том числе вколоченных, нередко сопровождающихся разрывом сосудисто-нервного пучка. В школьном возрасте чаще происходит травма постоянных несформированных фронтальных зубов, когда дети за помощью не обращаются и постепенно без выраженных клинических проявлений гибнет пульпа и развивается хронический периодонтит. Определенную роль в возникновении периодонтита может сыграть механическая травма во время обработки корневого канала острыми инструментами, иглами, дрильборами или выведенным за верхушку пломбировочным материалом. Определенную роль в развитии периодонтита у детей играют сильнодействующие химические и лекарственные вещества, попадающие во время лечения пульпита. В редких случаях воспаление периодонта может развиваться гематогенным путем при острых инфекционных заболеваниях детей. Возможен путь распространения инфекции на периодонт per continuctatem из воспаленных тканей, расположенных по соседству. При периодонтите как у взрослых, так и у детей обнаруживают различные ассоциации микроорганизмов. В составе микрофлоры преобладают грамположительные кокки (в основном стрептококки и стафилококки), а также дрожжепо-добные грибки, лактобактерии, ак-тиномицеты и др. Среди наиболее часто выделяемых микроорганизмов на первом месте аэробные и анаэробные формы стрептококков, затем стафилококки. И.О. Новик (1971) указывал, что гангрена пульпы возникает под влиянием полиинфекции — аэробной и анаэробной. Из анаэробных микробов он выделял анаэробные стрептококки, фузоспириллярный симбиоз. В детской стоматологической практике используется та же клиническая классификация периодонтитов, которая принята у взрослых. По локализации различают верхушечный (апикальный) и маргинальный периодонтит, по течению — острый и хронический. Классификация верхушечного периодонтита
3. Хронический периодонтит в стадии обострения. Периодонтит называется маргинальным, или краевым, если воспалительный процесс первично возник у десневого края. Причиной его чаще всего является травма десневого сосочка карандашом, пищей, краями кариозной полости, глубоко одетой коронкой. Длительное раздражение десны способствует переходу острого маргинального воспаления в хроническое. Острый верхушечный периодонтит. Клиническая и патологическая картина острого периодонтита молочных зубов в основном такая же, как при остром периодонтите постоянных. Однако анатомические особенности молочных зубов обусловливают некоторое своеобразие в развитии острого периодонтита: в связи с широким апикальным отверстием в период, когда корни еще формируются или уже рассасываются, воспаление пульпы легко переходит на периапикальные ткани. Иногда периодонтит развивается раньше, чем воспаление охватывает всю корневую пульпу. Более тяжелое течение периодонтита мо- лочных зубов и переход воспалительного процесса на окружающие мягкие и костные ткани также связаны с пониженной сопротивляемостью детского организма. При остром верхушечном периодонтите дети жалуются на сильную, постоянную, нарастающую боль, усиливающуюся при надавливании на зуб. Ребенок точно указывает больной зуб. Важными симптомами этого заболевания являются отек десны, припухлость окружающих мягких тканей и увеличение регионарных лимфатических узлов; перкуссия зуба резко болезненна. Острый периодонтит молочных зубов развивается очень быстро, и, если не создается отток экссудата, процесс быстро распространяется по кости челюсти, вызывая периостит. У детей младшего возраста повышается температура, увеличиваются СОЭ и лейкоцитоз, наблюдается общая реакция организма в ответ на острое воспаление в периодонте. Острый верхушечный периодонтит встречается у детей редко, его необходимо дифференцировать от обострения хронического периодонтита. Клиническая картина обоих заболеваний может быть идентичной, но при остром периодонтите на рентгенограмме нет отклонения от нормы, а при обострении хронического периодонтита рентгенологически четко определяется одна из форм хронического периодонтита. Профилактика острого периодонтита заключается в своевременном и правильном лечении пульпита. При остром верхушечном периодонтите возможны выздоровление, переход в хроническую форму, а в случае нарастания воспалительного процесса — развитие периостита, остеомиелита. Хронический периодонтит развивается как исход острого верхушечного периодонтита или как первичный хронический процесс на фоне хронического пульпита. В патоло-гоанатомической картине хронического периодонтита преобладают явления не экссудации, как при остром, а пролиферации: разрастание фиброзной, или грануляционной, ткани. Хронический периодонтит молочных и постоянных ^сформированных зубов часто протекает с неглубокой кариозной полостью, когда нет сообщения с полостью зуба. Это объясняется анатомическими особенностями строения твердых тканей молочных и постоянных зубов с незаконченным формированием корней. Хронический фиброзный периодонтит возникает как исход пульпита, острого периодонтита и после лечения хронического гранулирующего и гранулематозного периодонтита при наличии зубов со сформированными корнями (молочных и постоянных). В период формирования зуба, когда отсутствуют стабильная структура в области верхушки корня, и в период резорбции корней молочных зубов фиброзного периодонтита не наблюдается. Фиброзный периодонтит иногда обнаруживается случайно при рентгеновском исследовании зубоче-люстной системы. Клинически фиброзный периодонтит не сопровождается какими-либо симптомами: жалоб нет, перкуссия безболезненна, десна нормальной окраски, подвижность зуба не выявляется. Диагноз ставят на основании рентгенологического исследования: фиброзный периодонтит характери зуется утолщением и уплотнением периодонта, о чем свидетельствует расширенная периодонтальная Щель. Изменение ширины перио-донтальной щели наблюдается на ограниченном участке или редко на всем протяжении периодонтального пространства, что зависит от распространенности воспалительного процесса. Хронический фиброзный периодонтит клинически следует дифференцировать от среднего кариеса, хронического гангренозного пульпита, в меньший степени — от глубокого кариеса. Сходная с хроническим фиброзным периодонтитом рентгенологическая картина наблюдается в период, когда формирование верхушки корня закончено, и в течение года остается физиологически расширенной периодонтальная щель. Расширение пе-риодонтальной щели отмечается также при некоторых видах неполного вывиха резца в сторону соседнего зуба. В этом случае периодонтальная щель сужена с той стороны, в которую сместился зуб, и расширена на месте его смещения, т.е. с другой стороны. |
