КурсЛекцийТекстВариативЭмбриология. Лекции по дисциплине с в. 03. Эмбриональный гистогенез и органогенез в норме и патологии у ф а 2013 Составители
 Скачать 27.82 Mb. Скачать 27.82 Mb.
|
|
Лекция № 5: Эмбриональный гистогенез и органогенез эндокринной системы. Аномалии развития. Необходимость и важность знания закономерностей развития желез внутренней секреции вытекает из того факта, что вещества, выделяемые этими органами и именуемые гормонами, играют одну из основных ролей в процессе развития. Раннее появление закладок эндокринных желез и раннее начало их функционирования еще раз свидетельствуют о важности этих образований для нормального развития организма. Центральным звеном эндокринной системы зародыша и плода является гипофиз. Выделяемые его передней долей тропные гормоны осуществляют коррелятивную связь деятельности всех желез внутренней секреции плода. Контроль над функцией гипофиза со стороны гипоталамуса также устанавливается еще в период зародышевого развития. Супраоптические и паравентрикулярные ядра гипоталамуса: - закладываются на 2 мес. эмбрионального развития; - на 4 мес. начинается клеточная дифференцирорвка; - к моменту рождения они уже хорошо сформированы; - к 2 годам их цитоархитектоническое развитие в основном заканчивается. Аркуатное, вентромедиальные и остальные ядра гипоталамуса: - закладываются на 3 мес.; - клеточная дифференцировка происходит на 6 мес.; - формирование завершается к 4 годам. Можно констатировать, что ребенок рождается с вполне зрелой в морфологическом отношении гипоталамо-гипофизарной нейросекреторной системой. Гипофиз Закладка гипофиза появляется у зародыша человека в конце первого месяца эмбриональной жизни. Покрышка ротовой полости образует выпячивание в виде довольно длинной трубки, оно получило название кармана Ратке. Он направляется в сторону мозгового выроста из третьего желудочка мозга. Из эктодермального эпителия, выстилающего карман Ратке, развивается аденогипофиз (передняя и промежуточная доли). Выпячивание промежуточного мозга формирует нейрогипофиз. 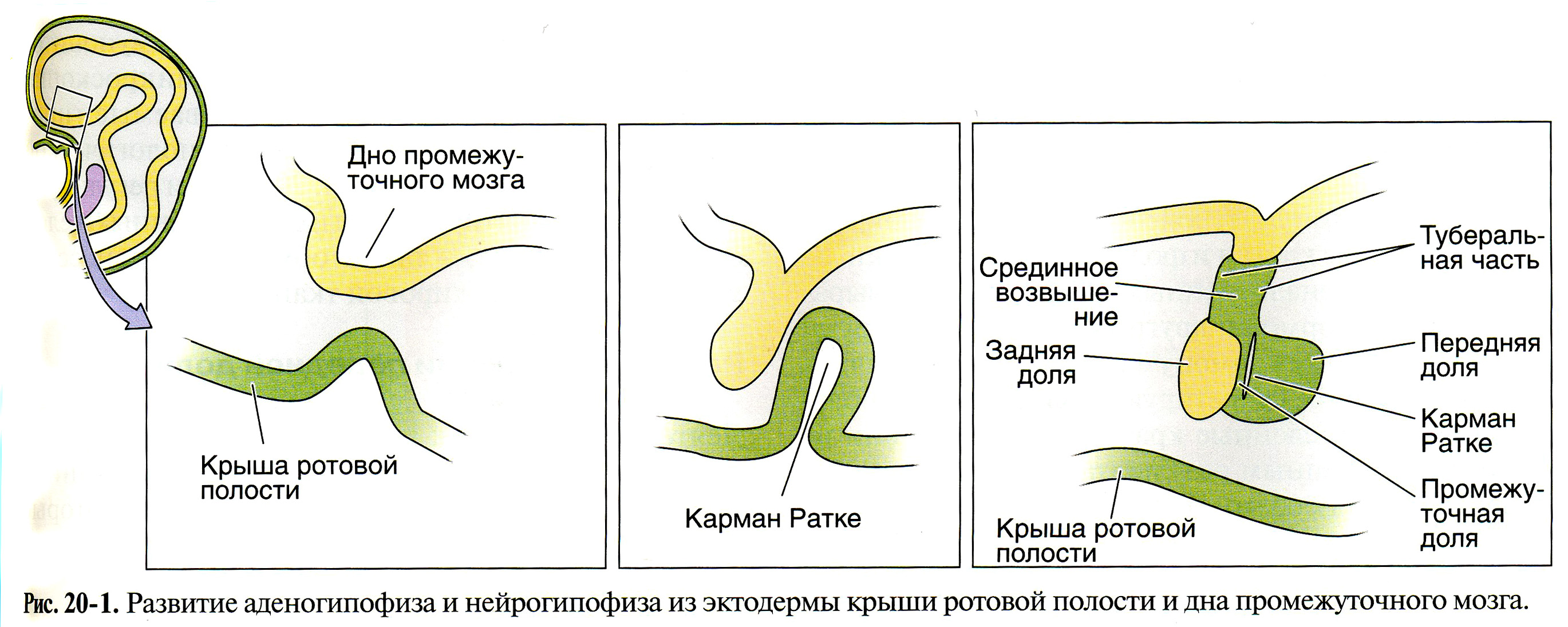 На 3 месяце развития зачатки сливаются в один орган, в аденогипофизе начинается клеточная дифференцировка, появляются признаки его секреции. Дифференцировка клеток задней доли начинается позже, нейросекрет в задней доле начинает выявляться в конце 1-й половины утробной жизни. Гонадо-, тирео-, сомато- и адренокортикотропное влияние передней доли гипофиза устанавливается еще в эмбриональном периоде. К моменту рождения гипофиз является морфологически зрелым органом. В аденогипофизе новорожденного имеются все три вида клеточных элементов: хромофобные, базофильные и ацидофильные. Паренхима аденогипофиза состоит из неправильных клеточных тяжей и гнезд, между которыми располагаются синусоидные капилляры. Соединительная ткань, как правило, мало. Хромофобных клеток у новорожденного и на первой неделе жизни немного. Следовательно, аденогипофиз новорожденного является структурно дифференцированным, состоящим из всех основных категорий секреторных клеток. Аномалии развития гипофиза Функциональные нарушения, касающиеся количества или качества вырабатываемых гипофизом гормонов, наблюдаются довольно часто. Они имеют большое клиническое значение, так как вызывают сильные нарушения роста и развития половых органов. К несчастью, мы еще не знаем, чем вызываются эти функциональные нарушения, связаны ли они с наследственностью или же они  Рис. 11. Гипофизарный гигантизм и гипофизарная карликовость – аномалии, как результат гипер- и гипофункции по соматотропному гормону аденогипофиза. Рис. 11. Гипофизарный гигантизм и гипофизарная карликовость – аномалии, как результат гипер- и гипофункции по соматотропному гормону аденогипофиза.являются результатом аномалий развития, не проявивших себя морфологически. Наиболее часто встречающимся структурным дефектом гипофиза является присутствие ткани передней доли вдоль хода врастания кармана Ратке. Как показано на рис. 320, эти добавочные массы передней доли могут быть расположены в трех областях: внутри углубления в клиновидной кости (sella turcica), в котором расположен гипофиз, но вне капсулы железы, внутри вещества клиновидной кости, и наконец, в мягких тканях дорзальной стенки глотки. Последнее место локализации встречается довольно часто. Эпифиз Зачатки эпифиза, или шишковидной железы в эмбриогенезе человека появляется рано - на 5-6 неделе внутриутробного развития. В это время эпифиз определяется как выпячивание крыши промежуточного мозга. У плодов 3 месяцев эпифиз вполне оформлен и начинает функционировать.  Эпифиз новорожденных отличается от эпифиза плодов последнего месяца беременности меньшим весом и размером. К старости, вероятно, функциональная активность пинеалоцитов постепенно снижается. Щитовидная железа У зародыша человека щитовидная железа впервые появляется как выпячивание стенки глотки между 1-ми 2-м жаберными карманами на 3 - 4 неделе. Выпячивание подразделяется на две маленькие дольки и при помощи так называемого щитовидноязычкового протока прикрепляется к глотке. По мере развития проток теряет связь с глоткой и в конце 4-й недели эмбрионального развития исчезает. Зачаток щитовидной железы по мере развития постепенно увеличивается, обрастает мезенхимой. У зародыша 7-недельного возраста щитовидная железа еще очень маленьких размеров. В возрасте 8 недель в железистой ткани впервые появляются мелкие фолликулы, в полости которых коллоид, как правило, отсутствует. У плодов 9-11 недельного возраста впервые среди массы клеток фолликулов появляются капли коллоида; они обнаруживаются также в полости мелких фолликулов. К концу 11 -й недели внутриутробного развития коллоида уже много как в цитоплазме фолликулярных клеток, так и в полостях большого количества мелких фолликулов. Функциональная деятельность щитовидной железы у человеческих плодов 2-й половины внутриутробного развития усиливается. К моменту рождения далеко не во всех случаях щитовидные железы имеют одинаковое строение. Лишь в одной пятой всех случаев щитовидные железы новорожденных имеют микроструктуру, сходную с микроструктурой взрослого организма, т. е. более или менее округлые фолликулы, выстланные кубическим эпителием и заполненные жидким, бледно окрашивающимся коллоидом. Таким образом, щитовидная железа плода человека к моменту рождения является структурно вполне дифференцированной и зрелой. В течение первого года жизни, выраженного роста паренхимы щитовидной железы не происходит. К концу первого года жизни наблюдается усиленный рост размеров фолликулов во всей массе органа. К 2-м годам вес железы увеличивается вдвое. Особенно бурный рост наблюдается в пубертатный период, что связано с усилением кровообращения за счет развития сосудов. В это время у некоторых особей женского пола может происходить заметное глазом увеличение размеров железы. Это временное явление, зависящее от перестройки женского организма в связи с включением гонадотропных функций гипофиза и циклических гормональных изменений яичников. Функция щитовидной железы у детей может быть до наступления юности несколько повышена, однако это рассматривается как физиологическое явление. Структура щитовидной железы в старческом возрасте характеризуется уплощением фолликулярного эпителия, резорбцией коллоида, атрофией фолликулов, частичным замещением железистой ткани лимфоидной. В значительной части случаев даже в глубокой старости наблюдается нормальное строение железы. Аномалии развития щитовидной железы у детей встречается значительно чаще, чем аномалии развития других эндокринных желез. Одной из часто встречающихся форм аномалий развития щитовидной железы является агенезия какой-либо части ее. Агенезия средней части щитовидной железы приводит к атиреозу, агенезия боковых частей железы обычно не приводит к сколь-нибудь выраженным клиническим проявлениям и обнаруживается случайно. При гипофункции органа по йодсодержащим гормонам у плода и у детей развивается заболевание кретинизм – отставание в физическом развитие в сочетании с умственной отсталостью. Другой часто встречающейся формой аномалий развития щитовидной железы является ее дистопия. При этом средняя доля железы может локализоваться в необычном месте, что нередко сопровождается сохранением щито-язычного протока. Задержка опущения средней доли приводит к фрагментации щитовидной железы, остающейся вблизи сонных или яремных сосудов. Наоборот, излишнее опущение щитовидной железы обусловливает ее довольно частое обнаружение в средостении, а иногда даже в перикарде или в межжелудочковой перегородке сердца.  Добавочная тиреоидная ткань может развиться из средней доли где-нибудь по ходу опускающейся вилочковой железы. Иногда тиреоидная ткань, локализующаяся вблизи foramen coecum, вызывает нарушение глотательного рефлекса (дисфагия) и изменение голоса (дистония); очень редко щитовидная железа располагается таким образом, что закрывает воздухоносные пути; иногда она развивается в толще языка. Наиболее частым вариантом развития срединной тиреоидной ткани, вряд ли относящимся к аномалиям развития в истинном смысле слова, является наличие так называемой пирамидальной доли железы, обнаруживаемой почти у 50% людей. При зобогенном перерождении этой доли развивается загрудинный зоб. Эктопическая тиреоидная ткань может встречаться повсюду, но, как правило, она сохраняет связь с языком и стенкой щито-язычного протока. Чаще всего она имеет вид образования, лежащего по срединной линии шеи или в трахее. Следует отметить, что эктопическая тиреоидная ткань в значительной степени подвержена канцероматозному перерождению. Многие виды аномалий развития щитовидной железы лечатся хирургическим путем, однако хирургическое вмешательство, если нет насущной необходимости, предпочтительно отложить до подросткового или юношеского возраста. Околощитовидные железы Околощитовидные железы (паращитовидные железы) возникают на 5-6-й неделе развития из эпителия III и IV пар жаберных карманов глоточной кишки. Эти выступы отшнуровываются от участка своего возникновения, каждый из них развивается в отдельную околощитовидную железу и присоединяются к задней поверхности боковых долей щитовидной железы. По мере увеличения размеров закладок околощитовидных желез в них врастает окружающая мезенхима вместе с капиллярами. Одновременно образуется соединительнотканная капсула желез. Околощитовидные железы во внутриутробном периоде развития необычайно богато васкуляризованы. К моменту рождения околощитовидные железы представляют собой совокупность комплексов эпителиальных клеток, имеющих светлую цитоплазму и лежащих в густой сети синусоидных капилляров. Это главные клетки околощитовидных желез. Оксифильных клеток на всем протяжении внутриутробного развития человека нет. Ребенок рождается на свет с уже развитыми околощитовидными железами, которые в функциональном отношении являются активными. В течение первых лет жизни особых морфологических изменений не происходит. Постнатальные изменения околощитовидньгх желез можно рассматривать как медленно прогрессирующую инволюцию. Из аномалий наиболее часто встречаются нарушения в перемещении паращитовидных желез, в результате они занимают несвойственное им положение: в толще соединительной ткани возле щитовидной или вилочковой железы, в толще этих желез, иногда вместе с вилочковой железой опускаются за грудину. Надпочечники Каждый надпочечник, являясь анатомически единым органом, состоит фактически из двух объединенных вместе желез. Эти две составные части - корковое и мозговое вещество - являются самостоятельными образованиями. Закладка корковой части обнаруживается у зародыша человека на 5-й неделе внутриутробного периода в виде утолщений целомического эпителия по обе стороны корня брыжейки. Это интерренальные тела. Мозговая часть надпочечников закладывается на 6 - 7-й неделе внутриутробного периода из общего зачатка симпатических ганглиев, располагающегося в аортальной области зародыша, выселяются нейробласты (симпатобласты), внедряются в интерренальное тело, где размножаются и дают начало мозговой части надпочечников.  Наиболее распространенные аномалии надпочечников связаны с их двойным происхождением. Могут встречаться добавочные кортикальные или мозговые массы, расположенные на разных уровнях вдоль средней линии на дорсальной стенке тела. Довольно часто добавочная надпочечниковая ткань располагается вместе с гонадами и вместе с ними могут смещаться далеко: у женщин в толщу широкой связки матки, у мужчин – в мошонку. Лекция № 6: Эмбриональный гистогенез и органогенез мочевыделительной системы. Аномалии развития. В развивающейся мочевыделительной системе у зародыша человека можно найти отражение филогенеза всего ряда позвоночных. Происходит последовательная смена трех форм выделительных систем: предпочки, первичной почки и вторичной (окончательной) почки. 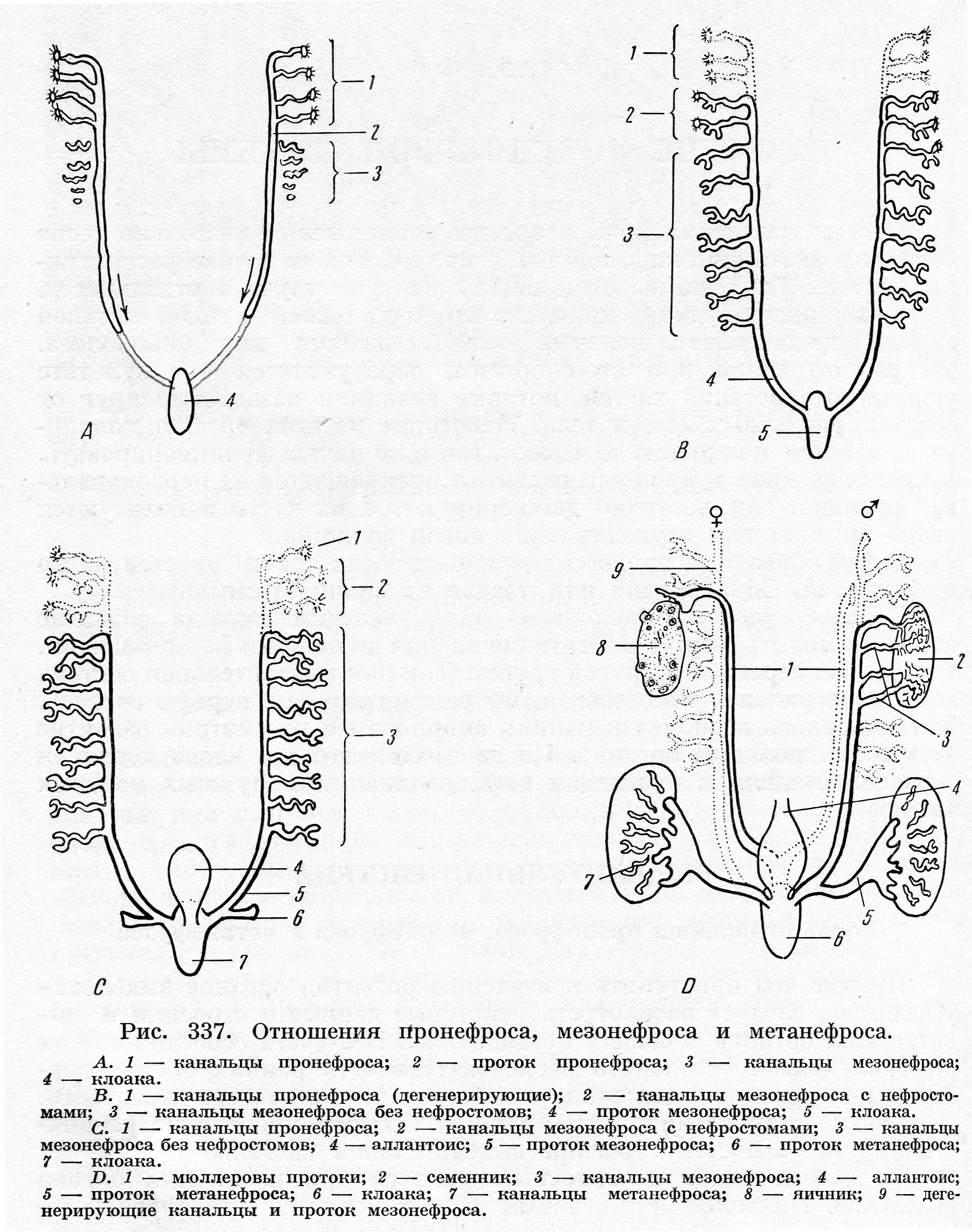 Предпочка образуется из передних 8-10 сегментных ножек мезодермы. При этом из сегментных ножек образуются канальцы предпочк, проксимальный конец канальцев свободно открываются в целомическую полость, а дистальные концы сливаясь друг с другом формируют мезонефральный (Вольфов) проток, впадающий в клоаку. У зародыша человека предпочка не функционирует в качестве мочевыделительного органа и вскоре после закладки канальцы подвергается атрофии, сохраняется Вольфов проток. Далее из следующих сегментных ножек мезодермы (до 25) формируется канальцы первичных почек, расположенных в области туловища зародыша. Сегментные ножки отшнуровываются от сомитов и спланхнотома и превращаются в канальцы первичной почки. Канальцы растут по направлению к мезонефральному протоку (вольфовы протоки), образующемуся при развитии предпочки и вступают с ним в сообщение. Навстречу проксимальным концам этих канальцев от аорты отходят сосуды, распадающиеся на капиллярные клубочки. Канальцы своим слепым концом обрастают эти клубочки, образуя их капсулы. Капиллярные клубочки и капсулы вместе формируют почечные тельца. Канальцы первичной почки высокодифференцированы и выделяют азотистые продукты обмена. Основным продуктом экскреции является мочевая кислота. Окончательная почка закладывается у зародыша на 2-м месяце, но развитие ее заканчивается лишь после рождения ребенка. Эта почка образуется из двух источников - мезонефрального протока и нефрогенной ткани, представляющей собой не разделенные на сегментные ножки участки мезодермы в каудальной части зародыша. Мезонефральный проток дает начало мочеточнику, почечной лоханке, почечным чашечкам, сосочковым каналам и собирательным трубочкам. Из нефрогенной ткани дифференцируются почечные канальцы. На одном их конце образуются капсулы, охватывающие сосудистые клубочки. Другие концы сильно удлинняясь продолжаются в канальцы нефрона (проксимальные извитые, петлю нефрона, дистальные извитые) и впадают в собирательные трубочки. Образовавшись, окончательная почка начинает быстро расти и с 3-го месяца оказывается лежащей выше первичной почки, которая во второй половине беременности атрофируется. Элементы вторичной почки закладываются у зародыша человека 5 мм длиной, однако окончательного своего развития почка достигает лишь после рождения. Этот процесс заканчивается в разные сроки вплоть до 12 лет жизни ребенка. У плодов млекопитающих и человека моча через мочевой пузырь попадает в амниотический мешок. В случае атрезии уретры мочевой пузырь и мочеточники сильно расширяются и даже могут разорваться. Благодаря резорбции мочи в амниотическом мешке частично концентрируется, частично всасывается. Фактически плод не нуждается в функции почки для экскреции своих конечных продуктов. Эта функция практически выполняется плацентой. Свидетельство тому - рождение нормальных детей с полным отсутствием почек. Низкая фильтрационная способность эмбриональной почки обусловлена незрелостью клубочка, низким артериальным давлением в нем. Почка новорожденных в определенной степени сохраняет эмбриональное строение. Она округлой формы, ее вес при рождении 11 - 12 г, что приблизительно составляет меньше 1/10 веса взрослого. Корковый слой почки новорожденных и детей грудного возраста тонок. Его толщина равна 2 мм, т. е. составляет малую часть такового у взрослого. Пирамиды и лучи сформированы нечетко. Канальцы короткие по длине, расположены компактно. Мочеотводящие пути (мочеточники, лоханка, почечные чащечки, сосочковые канальцы и собирательные трубочки) образуются как выпячивание стенки дистального отдела мезонефрального протока у места его впадения в клоаку. Это выпячивание растет по направлению к окончательной почке, в конце концов соединяется с дистальными извитыми канальцами нефронов. Примерно на уровне впадения мезонефрального протока стенка клоаки имеет дивертикул – провизорный орган – аллантоис. Складка слизистой на месте впадения аллантоиса в клоаку начинает расти в каудальном направлении и делит клоаку на 2 части: дорсальная часть становится прямой кишкой, вентральная часть – мочеполовым синусом. Из верхней большей части мочеполового синуса и аллантоиса формируется мочевой пузырь, а из нижней суженной части – уретра. 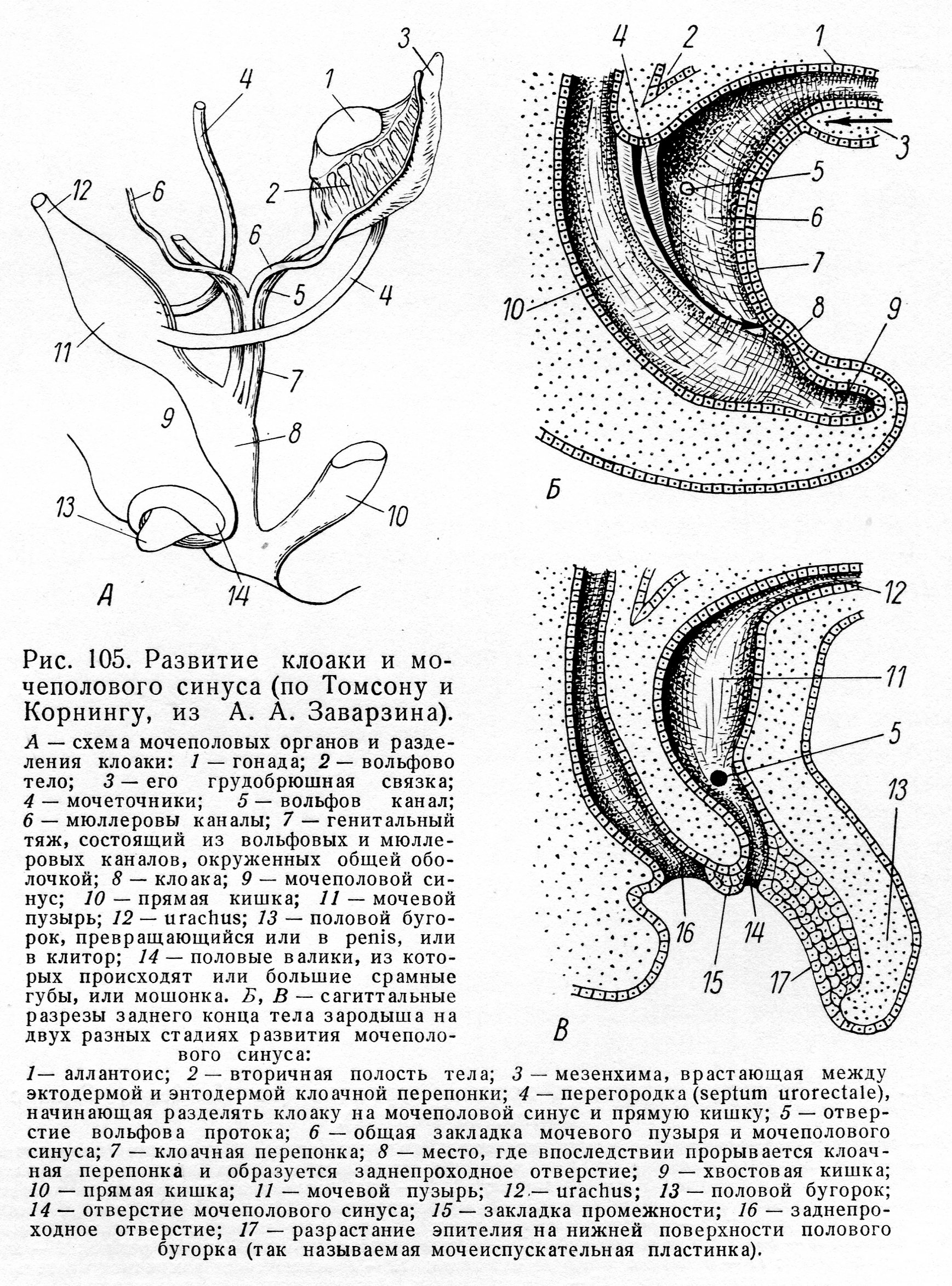  Рис. Разделение клоаки на прямую кишку и мочеполовой синус. 10- клоака; 5- аллантоис; 2- уроректальная складка; 11-мочеполовой синус. |
