Акушерстов курсоваяяяя. Лекция 2 методы оценки состояния плода
 Скачать 1.08 Mb. Скачать 1.08 Mb.
|
|
ИНВАЗИВНЫЕ МЕТОДЫ ОЦЕНКИ СОСТОЯНИЯ ПЛОДА Эмбриоскопия - исследование эмбриона с помощью оптического прибора в сроки до 12 нед беременности с целью визуальной оценки его органов. Первую попытку визуализировать плод непосредственно в полости матки с помощью гистероскопа в 1954 г. предпринял J. Westin. За прошедшие полвека оптическая техника претерпела значительные изменения и сегодня пренатальная медицина располагает миниатюрными приборами с высокой разрешающей способностью и великолепным качеством оптики. Основным показанием для проведения эндоскопических исследований в ранние сроки беременности является высокий риск наличия у плода врожденной и наследственной патологии, которая не может быть выявлена с помощью традиционной эхографии и не дает характерных изменений при цитогенетическом, биохимическом или ДНК-анализах. В литературе имеются сообщения о возможностях применения эмбриоскопии для диагностики патологии плода. М. Dommergues et al. в 1995 г. опубликовали данные о диагностике синдрома Меккеля-Грубера в 10-11 нед на основании выявления постаксиальной полидактилии. Описаны наблюдения диагностики полидактилии, косолапости, энцефалоцеле, микрогении, расщелин и других аномалий лица в сроки от 8 до 13 нед. Кроме того, интраамниальные эндоскопические процедуры могут использоваться не только для визуальной оценки органов и частей плода, но и с целью получения материала для генетического исследования. Основной недостаток исследований в I триместре с применением оптических приборов - высокий риск осложнений. Например, частота прерывания беременности составляет 12-35%, что ограничивает применение метода в широкой клинической практике. До сих пор в литературе, посвященной эндоскопическим методам, ведутся дискуссии о возможном поражении глаз плода ярким светом, используемым при проведении процедуры. Наличие эндоскопических методов в арсенале пренатальной медицины позволяет надеяться на расширение их применения в клинической практике.
Кафедрой акушерства и гинекологии ? 2 ММА им. И.М. Сеченова (Стрижаков А.Н., Давыдов А.И., Соколов А.В., 2003) предложена схема проведения пренатальной диагностики в ранние сроки беременности с использованием трансвагинальной эхографии и трансцервикальной эмбриоскопии. Исследование рекомендуется проводить в два этапа. На 1-м этапе всем беременным в I триместре проводится трансвагинальная эмбриосонография, в ходе которой проводится измерение эмбриофетометрических показателей с последующей качественной оценкой анатомических структур эмбри- она/плода, выявлением маркеров хромосомной патологии (толщина воротникового пространства, соответствие копчико-теменного размера сроку гестации, длина костей носа плода, частота сердечных сокращений плода), а также допплерометрией (исследование кровотока в венозном протоке, артерии и вене пуповины). На 2-м этапе всем обследованным проводили эндоскопическую визуализацию плодного яйца - трансцервикальную эмбриоскопию, которую осуществляют с помощью эндовидеокомплекса, обеспечивающего проецирование изображения на экран монитора в 6-8-кратном увеличении (рис. 15). 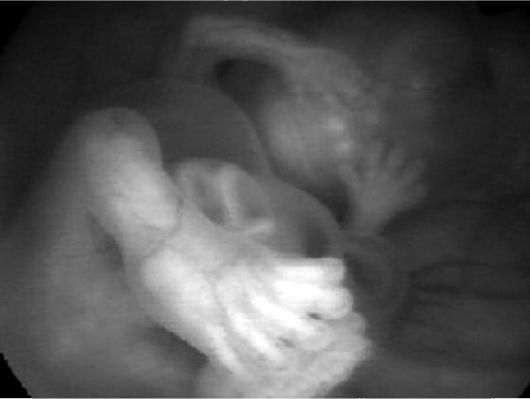 Рис. 15. Трансцервикальная эмбриоскопия. 10 нед. гестации. Сформированы верхние и нижние конечности плода Рис. 15. Трансцервикальная эмбриоскопия. 10 нед. гестации. Сформированы верхние и нижние конечности плодаАмниоскопия. Для изучения состояния околоплодных вод и плода во время беременности применяют амниоскопию - трансцервикальный осмотр нижнего полюса плодного пузыря. Этот метод предложил E.M. Saling в 1962 г. Для проведения исследования применяют амниоскоп длиной 20-25 см, диаметром 12-20 мм в зависимости от раскрытия шейки матки. Осмотр проводят на гинекологическом кресле в положении женщины с приведенными к животу ногами. В асептических условиях в цервикальный канал вводят амниоскоп с мандреном до нижнего полюса плодного яйца, затем мандрен удаляют и включают осветительную систему. При неосложненном течении беременности выделяется достаточное количество светлых, прозрачных, опалесцирующих околоплодных вод с наличием белой сыровидной смазки. Недостаточное количество вод, обнаружение
мекония и зеленоватая их окраска указывают на гипоксию плода, обнаружение околоплодных вод коричневого цвета свидетельствует о внутриутробной гибели плода. Амниоскопию следует производить с 37-й нед беременности при подозрении на внутриутробную гибель плода и его гемолитическую болезнь, низкое расположение плаценты, при гестозе, у пожилых первородящих, отягощенном акушерско-гинекологическом анамнезе, хронической фетоплацентарной недостаточности, аномалиях сердечной деятельности плода, перенашивании беременности. При амниоскопии могут наблюдаться осложнения, в частности разрыв плодных оболочек, кровяные выделения в результате травматизации слизистой оболочки цервикального канала или повреждения сосудов в месте отслоения плодных, инфицирование родовых путей, возникновение преждевременных родов. Амниоскопия противопоказана при предлежании плаценты, воспалительных заболеваниях влагалища и шейки матки. Показания к обследованию с применением инвазивных методов в I триместре мало отличаются от показаний во II триместре беременности. Согласно традиционным принципам формирования среди беременных группы риска, угрожаемой по рождению детей с врожденной и наследственной патологией, инвазивные исследования следует предлагать: • беременным в возрасте 35 лет и старше; • пациенткам с отягощенным анамнезом (рождение детей с хромосомной патологией или с моногенными заболеваниями, подлежащими дородовой диагностике); • семьям, в которых один из супругов является носителем хромосомной перестройки или оба супруга - носителями генной мутации; • беременным, у которых при эхографии выявлены ультразвуковые маркеры хромосомной патологии (например, расширение воротникового пространства); • беременным, у которых при проведении скрининговых биохимических исследований зарегистрированы отклонения сывороточных маркеров крови.
Существует несколько классификаций инвазивных методов исследования во время беременности: • по характеру доступа (транцервикальный, транабдоминальный); • по технике получения материала (путем аспирации, путем биопсии); • по характеру контроля за проведением процедуры (под ультразвуковым контролем, под контролем эндоскопических приборов); • по характеру получаемого материала (ворсины хориона, околоплодные воды, кровь из пуповины). В настоящее время, согласно рекомендациям Европейской Ассоциации пренатальной медицины, в зависимости от срока беременности проводятся следующие процедуры: *9-12 нед - биопсия ворсин хориона (трансцервикальная или трансабдоминальная). • 13-14 нед - возможно проведение раннего амниоцентеза, однако риск осложнений при использовании данного метода достаточно высок. Самопроизвольное прерывание беременности наблюдается в 3,8 до 5,3%, а неудачи культивирования клеток, полученных из околоплодных вод, составляют порядка 11-12%. • 15-17 нед - амниоцентез и ранний плацентоцентез. • 18 нед и более - кордоцентез, амниоцентез, плацентоцентез. Проведение всех инвазивных процедур в России регламентируется Приказом Минздрава от 28.12.2000 г. Инвазивные вмешательства проводят только с согласия беременной под контролем ультразвукового исследования после обязательного гинекологического обследования женщины при ее удовлетворительном состоянии. К относительным противопоказаниям для проведения инвазивных вмешательств относят в I триместре угрожающее прерывание беременности с кровянистыми выделениями, наличие множественных миоматозных узлов в матке, предшествующие лапаротомии и операции на матке, воспалительные заболевания с повышением температуры тела. Эти же факторы учитывают и при проведении кордоцентеза, хотя, по утверждению некоторых авторов, абсолютных противопоказаний для забора крови из вены пуповины плода не существует. Среди возможных осложнений инвазивных процедур прежде всего следует отнести кровомазание и кровотечение (1-4%), внутриматочную инфекцию и сепсис (0,2-0,5%). Раннее проведение аспирации ворсин хориона сопряжено с риском возникновения редукции конечностей и оромандибулярной гипогенезией. К осложнениям кордоцентеза относят транзиторную брадикардию (у 18,3%), кровотечение из места пункции, воспалительные осложнения (0,6-2,91%),
потери плодов после проведения процедуры (2-2,5%). Как видно из представленных данных, несмотря на высокую диагностическую ценность, проведение инвазивных процедур требует тщательной оценки как возможного риска рождения больного ребенка, так и риска осложнений беременности при нормальном кариотипе плода. Амниоцентез. С целью получения околоплодных вод для исследования производят пункцию амниотической полости - амниоцентез. Для этого используют несколько способов забора околоплодных вод: трансабдоминальный, трансвагинальный, трансцервикальный. Амниоцентез производят начиная с 16-й нед беременности. Его применяют для оценки зрелости легких плода, латентной внутриутробной инфекции, при подозрении на врожденные аномалии развития плода, его гемолитическую болезнь, перенашивание беременности, хроническую гипоксию плода (рис. 16). 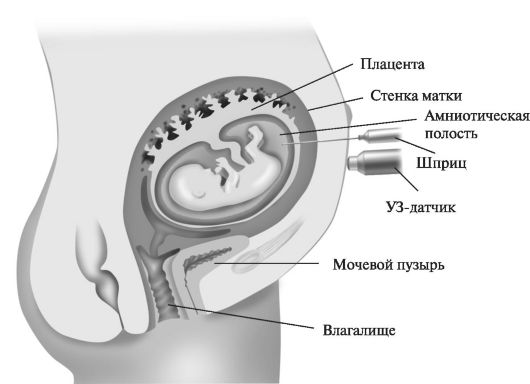 Рис. 16. Амниоцентез Рис. 16. АмниоцентезС помощью амниоцентеза изучают биохимический и бактериологический состав, кислотно-основное состояние околоплодных вод, а также производят диагностику генетических заболеваний, что позволяет выработать тактику дальнейшего ведения беременности. Биопсия ворсин хориона. Операция, цель которой заключается в получении клеток ворсинчатого хориона для кариотипирования плода и определения хромосомных и генных аномалий (в том числе определение наследственно обусловленных нарушений метаболизма). Взятие проб проводится трансцервикально или трансабдоминально в сроки от 8 до 12 нед беременности под контролем ультразвука. В полость матки вводят стерильный полиэтиленовый гибкий катетер (длиной 26 см и внешним диаметром 1,5 мм) и осторожно, под визуальным контролем, продвигают к месту локализации плаценты и далее между стенкой матки и плацентарной тканью. Затем шприцем, объемом 20 мл, содержащим 3-4 мл питательной среды с гепарином, соединенным с вакуумной помпой, хориальная ткань аспирируется и в дальнейшем исследуется. Возможно взятие проб хориальной ткани и в случаях дихориальной двойни. Осложнениями биопсии ворсин хориона могут быть внутриматочная инфекция, кровотечения, самопроизвольные выкидыши, образование гематом. К более поздним осложнениям относятся преждевременные роды, низкий вес новорожденных (<2500 г), пороки развития плода. Перинатальная смертность достигает 0,2-0,9%.
Кордоцентез. Операция, цель которой получение проб крови плода путем пункции вены пуповины под контролем ультразвука, при этом возможно быстрое кариотипирование плода и иммунологические исследования. Предварительно проводится тщательное ультразвуковое исследование для определения признаков жизни плода, локализации плаценты, позиции и вида позиции плода, объема околоплодных вод. Определяется место пункции и траектория введения пункционной иглы. Затем, после обработки передней брюшной стенки антисептическим раствором, под местной анестезией производится пункция передней брюшной стенки иглой, соединенной с ультразвуковым датчиком. Обычно берется 2 мл крови плода из вены пуповины соединенным с пункционной иглой шприцем. После извлечения иглы ультразвуковое наблюдение за плодом ведется еще 4-5 мин для исключения возможных кровотечений. После операции женщина находится в стационаре еще 6-12 ч. Перед выпиской повторно проводится ультразвуковое исследование и кардиотокография (после 32 нед). Получить «чистую» (без примеси крови матери) порцию крови плода удается в 95-97%. Относительными противопоказаниями для кордоцентеза являются маловодие, многоводие, неудачное расположение плода. Потенциальные осложнения (1-2%) - хорионамнионит, излитие околоплодных вод, резус-иммунизация, кровотечения у плода, гематома сосудов пуповины, внутриутробная задержка роста плода. ЭЛЕКТРО- И ФОНОКАРДИОГРАФИЯ ПЛОДА В настоящее время одними из достаточно распространенных методов оценки сердечной деятельности плода являются электрокардиография (ЭКГ) и фонокардиография (ФКГ). Различают прямую и непрямую ЭКГ плода. Непрямую ЭКГ проводят при наложении электродов на переднюю брюшную стенку беременной женщины. Этот метод используют преимущественно в антенатальном периоде. При таком виде регистрации кривая ЭКГ состоит только из желудочкового комплекса, иногда записывается зубец Р. Непрямую ЭКГ используют после 32 нед беременности. ЭКГ записывают при наложении электрода непосредственно на головку плода во время родов при открытии шейки матки на 3 см и более. Прямая ЭКГ характеризуется наличием предсердного зубца Р, желудочкового комплекса QRS и зубца Т.
При анализе антенатальной ЭКГ определяют частоту сердечных сокращений, характер ритма, величину и продолжительность желудочкового комплекса, а также его форму. В норме сердечный ритм плода правильный, частота сердечных сокращений колеблется от 120 до 160 уд/мин. Зубец R заострен, продолжительность желудочкового комплекса составляет 0,03-0,07 с, вольтаж колеблется от 9 до 65 мкВ, с увеличением срока беременности отмечается его постепенное повышение. Прямая запись позволяет оценивать все показатели ЭКГ. В конце беременности продолжительность зубца Р составляет 0,06-0,07 с, интервала P-Q - 0,08-0,12 с, интервала S-T - 0,04-0,05 с, зубца Т - около 0,14 с. ФКГ регистрируется при наложении микрофона в точку наибольшего прослушивания сердцебиения плода. Фонокардиограмма обычно представлена двумя группами осцилляций, которые отражают I и II тоны сердца, иногда регистрируются III и IV тоны. Колебания продолжительности и амплитуды тонов сердца весьма вариабельны в III триместре беременности и составляют в среднем: I тон - 0,09 с (0,06-0,13 с), II - 0,07 с (0,05-0,09 с). Наиболее информативной является одновременная регистрация ЭКГ и ФКГ плода и их сопоставление, что дает возможность прове- дения фазового анализа сердечной деятельности. Вычисляют фазу асинхронного сокращения, механическую систолу, общую систолу и диастолу. Фаза асинхронного сокращения выявляется между началом зубца Q и I тоном длительностью 0,02-0,05 с. Механическая систола представляет собой расстояние между началом I и II тона и продолжается 0,15-0,22 с. Общая систола включает механическую систолу и фазу асинхронного сокращения и составляет 0,17-0,26 с. Диастолу высчитывают как расстояние между II и I тоном, имея численные значения в пределах 0,15-0,25 с. Важен также расчет соотношения длительности общей систолы к длительности диастолы, который в конце неосложненной беременности составляет в среднем 1,23 с.
Применение ЭКГ и ФКГ оказывает существенную роль в диагностике гипоксии плода и патологии пуповины. Нарушение проводимости ритма сердца при гипоксии плода характеризуется удлинением и изменением зубца Р, увеличением интервала P-Q, а также желудочкового комплекса до 0,06 с и более. Кроме того, внутриутробная гипоксия плода характеризуется изменением структуры сердечных комплексов: становится плоским или отрицательным сегмент S-T, появляется расщепление зубца R и др. Установить гипоксическое повреждение миокарда плода позволяет также фазовый анализ сердечной деятельности. Поскольку изменения фаз сокращения возникают раньше других нарушений миокарда, длительности механической систолы следует уделять особое внимание. При внутриутробной гипоксии вследствие нарушения в первую очередь проводимости и сократительной способности сердечной мышцы отмечается отклонение длительности механической систолы от нормальных величин более чем на ±0,02 с. При гемолитической болезни плода нередко отмечается удлинение диастолы, удлинение и умеренное снижение желудочкового комплекса, что свидетельствует о нарушении внутрижелудочковой проводимости. При отечной форме обнаруживается резкое снижение амплитуды и тонов комплекса QRS вследствие выраженных дистрофических изменений в миокарде. К особенностям ФКГ плода при тяжелой форме заболевания относится появление сердечных шумов. Патологические изменения пуповины в антенатальном периоде характеризуются появлением систолического шума и неравномерностью амплитуды сердечных тонов. При переношенной беремен- ности отмечается повышение комплекса QRS, а также деформация и расщепление зубца R. С использованием ЭКГ и ФКГ стало возможным также антенатально диагностировать многие врожденные нарушения сердечного ритма. Следует отметить, что если синусовая тахикардия или экстрасистолия выявляется как изолированный феномен, то это обычно не свидетельствует о нарушении состояния плода. При серьезных нарушениях ритма (полная атриовентрикулярная блокада) более чем в 50% случаев отмечаются врожденные пороки сердца.
|
