Учебник. MS Word 2003 (.doc). Учебник. MS Word 2003 (. Литература для студентов медицинских вузов учебная литература для студентов медицинских вузов
 Скачать 7.37 Mb. Скачать 7.37 Mb.
|
|
Кроме описанных методов, для лечения гемангиом используют лучевую терапию. Системный гемангиоматоз — опухолеподобное заболевание, при котором наблюдается поражение одного или более органов и тканей. Сюда относят болезнь Рандю—Ослера—Вебера, проявляющуюся в виде множественных кровоточащих телеангиэктазий на слизистой оболочке полости рта, кожи лица и других участков, приводящих к гипохромной анемии. Лечение симптоматическое. Кровоточащие телеангиэктазий коагулируют, иногда иссекают. «Гемангиома» грануляционно-тканевого типа (пиогенная гранулема). Это опухолеподобное поражение, сравнительно часто встречается на слизистой оболочке полости рта, щек, языка, губ, подвергающейся травме. Оно обладает быстрым ростом, в течение 1 — 2 нед достигает высоты до 2—3 см. Это образование на ножке, бугристое, сине-багрового цвета, нередко с эрозированной поверхностью, покрытой фибринозным налетом (рис. 171). Основание не инфильтрировано. Микроскопически представляет собой дольчатую капиллярную гемангиому или грануляционную ткань, богатую сосудами, с элементами хронического воспаления и фиброза. Лечение. Иссечение в пределах непораженных тканей. ОПУХОЛИ И ОПУХОЛЕПОДОБНЫЕ ПОРАЖЕНИЯ ЛИМФАТИЧЕСКИХ СОСУДОВ Новообразования лимфатических сосудов наблюдаются значительно реже, чем кровеносных. Среди них в мягких тканях челюстно-лицевой области развивается преимущественно доброкачественное образование — лимфангиома. Системный лимфангиоматоз и лимфангиосаркома отмечаются крайне редко. Заболевание обычно врожденного характера, иногда сочетается с гемангиомой. Лимфангиома. Ее подразделяют на капиллярную, кавернозную и кистозную (гиг рому). Наиболее распространенной формой является кавернозная лимфангиома. Она локализуется часто в области щеки, губы, языка, иногда захватывает несколько областей и вызывает функциональные нарушения. Клинически похожа на гемангиому, однако, цвет кожных покровов и слизистой оболочки остается неизмененным. Лимфангиома часто воспаляется в результате травмы покрывающей ее слизистой оболочки и последующего инфицирования. Поражение губ ведет к макрохейлии (рис. 172), макроглоссии, при этом выражена складчатость языка, слизистая оболочка его 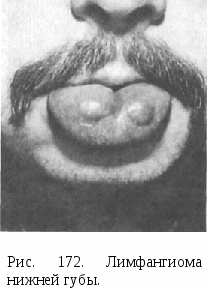 становится зернистой и с пузырьковидными выростами. Пальпа-торно измененные ткани плотные, болезненные в случае присоединения воспаления. При пункции лимфангиомы в игле получают светлую жидкость, иногда мутноватую, часто с примесью крови. Лечение хирургическое. Небольшие лимфангиомы удаляют целиком, при обширном поражении проводят поэтапное иссечение. Лимфангиому губ оперируют, как при двойной губе. При лимфангиоме языка отпрепаровывают пораженную слизистую оболочку в виде чулка, иссекают лимфангиоматозный под-слизистый слой и избыток слизистой оболочки, рану ушивают. ОПУХОЛИ И ОПУХОЛЕПОДОБНЫЕ ПОРАЖЕНИЯ ПЕРИФЕРИЧЕСКИХ НЕРВОВ Эти опухоли и опухолеподобные поражения встречаются редко и составляют менее 1,5 % всех опухолей лица и челюстей. К доброкачественным опухолям относят нейрофиброму и нейрилеммому (шванному), к опухолеподобным поражениям — травматическую неврому и нейрофиброматоз (болезнь Реклингхаузена), к злокачественным — злокачественную шванному (нейрогенная саркома). Нейрофиброматоз (болезнь Реклингхаузена). Это врожденное системное образование, характеризующееся симптомокомплексом в виде деформации скелета, наличия на теле пятен кофейного цвета и обезображивания лица. Последнее обусловлено разрастанием периферических нервных волокон и фиброзной ткани, ведущим к избытку кожи и подкожной клетчатки, с потерей тургора и отвисанию их. Часто наблюдается одностороннее поражение головы, лица и шеи, при этом увеличивается и смещается вниз вместе со всеми тканями ушная раковина. При пальпации пораженной ткани отмечаются болезненность и наличие в глубине плотных тяжей, напоминающих вермишель (рис. 173). Лечение заключается в поэтапном иссечении пораженных тканей. Проводят его с целью устранения обезображивания лица. Травматическая неврома. Локализуется по переходной складке преддверия полости рта соответственно месту выхода подбородочного нерва. Встречается преимущественно у пожилых лиц с полной аден-тией и атрофией альвеолярного отростка нижней челюсти, пользующихся съемным зубным протезом. Возникновение невромы связано  с постоянной травмой краем протеза подбородочного нерва у выхода из подбородочного отверстия. Клинически определяется округло-овальное образование размером до 0,5 см, болезненное, плотноэластической консистенции, располагающееся под слизистой оболочкой переходной складки с вестибулярной стороны соответственно малым коренным зубам. Диагностируется на основании анамнеза и клинических данных. Лечение травматической невромы направлено на устранение постоянного раздражения ее краем протеза путем коррекции последнего или прекращения Рис. 173. Больной нейрофиброматозом. пользования им. Хирургическое лечение обычно не проводят, так как иссечение невромы ведет к потере чувствительности тканей, иннервируемых подбородочным нервом, которая воспринимается больным не менее тягостно, чем болезненность самой травматической невромы. КОСТНЫЕ ОПУХОЛИ, ОПУХОЛЕПОДОБНЫЕ ПОРАЖЕНИЯ И ЭПИТЕЛИАЛЬНЫЕ (НЕОДОНТОГЕННЫЕ) КИСТЫ ЧЕЛЮСТЕЙ Костные опухоли возникают первично в кости, развиваются из соединительнотканных элементов, входящих в ее состав. Новообразования челюстей по клинико-рентгенологической и морфологической структуре сходны с опухолями других костей, однако имеют свои особенности, связанные с эмбриогенезом лица и наличием зубов. Среди них выделяют доброкачественные и злокачественные опухоли, опухолеподобные поражения и эпителиальные (неодонто-генные) кисты. Обращает на себя внимание сравнительно большой процент (до 20) злокачественных новообразований — сарком. Первичные костные новообразования по гистогенезу разделяют на костеобразующие, хрящеобразующие, гигантоклеточную опухоль, костномозговые, сосудистые, другие соединительнотканные и прочие опухоли, а также опухолеподобные поражения. КОСТЕОБРАЗУЮЩИЕ ОПУХОЛИ К ним относят новообразования, которые при своем развитии образуют опухолевую костную ткань. Различают доброкачественные образования — остеому, остеоид-остеому, остеобластому, оссифи-цирующуюся фиброму, злокачественную — остеосаркому. Остеома. Это доброкачественное образование из зрелой костной ткани. Некоторые авторы не считают остеому истинной опухолью, полагая, что она возникает в результате нарушений эмбрионального развития и формирования костей. По нашим данным, остеома встречается у 8 % больных с костными новообразованиями челюстей, чаще у женщин молодого и среднего возраста. Различают периферическую и центральную остеому. Периферическая остеома в виде костного образования округлой, реже неправильной формы соединяется с челюстью узким или довольно широким основанием, приводит к деформации лица. Центральная остеома, исходящая из эндоста, располагается в глубине челюстной кости, имеет небольшой размер (до 1,5 см), протекает бессимптомно. Возможно, что ее появление в виде очага остеосклероза является реакцией на раздражение при хроническом периодонтальном процессе. По структуре опухолевой ткани различают компактную и губчатую остеому. К остеоме тесно примыкают экзостозы и остеофиты, локализующиеся на альвеолярном отростке челюсти в виде небольших костных выступов. Природа их спорна, большинство авторов не относят их к опухолям. Растут они чрезвычайно медленно, но, вызывая деформацию альвеолярного отростка, препятствуют изготовлению зубного протеза. Клиническая картина остеомы зависит от ее размера и локализации. Увеличивается она медленно, безболезненно, развивается в различных участках лицевого скелета, выявляется случайно или при обнаружении деформации лица. Функциональные расстройства могут возникнуть при локализации остеомы на верхней челюсти (диплопия, затруднение носового дыхания), на скуловой дуге (ограничение открывания рта). Остеома шиловидного отростка (в виде так называемого мегастилоида) ведет к неприятным ощущениям и боли в позадичелюстной области и соответствующей половине горла. Озлокачествления остеомы не наблюдается. Рентгенологическая картина остеомы, особенно компактной, характерна. На рентгенограмме она выявляется в виде более плотного, чем кость, с четкими границами образования, выходящего за пределы челюсти при периферической форме (рис. 174, а). Губчатая остеома на рентгенограмме неоднородна, отмечается чередование участков уплотнения и разрежения (рис. 174, б). Дифференциальную диагностику, особенно губчатой остеомы, проводят с оссифицирующейся фибромой, хондромой, остеосаркомой. Макроскопически ткань остеомы представляет губчатую или плотную кость. Микроскопически ткань компактной остеомы напоминает структуру кортикального слоя зрелой кости, но отличается от нее нарушением общего плана строения: каналы остеона (гаверсовы каналы) Рис. 174. Остеома нижней челюсти. а — компактная; б — губчатая. располагаются беспорядочно, остеоны отличаются причудливой формой. Губчатая остеома представлена переплетом извитых костных балочек различной степени зрелости, заключенных в клеточно-во-локнистую ткань. Лечение остеомы заключается в иссечении в пределах непораженной кости. Операцию применяют по косметическим и функциональным показаниям, а также в случае затруднений при зубном протезировании. При невозможности провести оперативное лечение (нарушение общего состояния больного, труднодоступная локализация остеомы и др.) устанавливают динамическое наблюдение. Прогноз для жизни благоприятный. Остеоид-остеома и остеобластома. Эти опухоли доброкачественные остеобластические, тесно связаны между собой, хотя имеют некоторые различия в клинических проявлениях. Они встречаются редко, в основном у лиц среднего возраста. Остеоид-остеома развивается в кортикальном слое челюсти. Располагаясь поверхностно, она вызывает вначале чувство неловкости, затем неинтенсивные боли, больше по ночам, во время приема пищи. Слизистая оболочка над ней становится гиперемированной, при пальпации определяется болезненное выбухание кости небольших размеров (до 1 см). Наличие болевого симптома некоторые авторы связывают со склерозированием окружающей кости. Остеобластома располагается в губчатом веществе, характеризуется большими размерами (более 1—1,5 см), при ней, как правило, отсутствуют болезненные ощущения и гиперемия слизистой оболочки. При рентгенологическом исследовании остеоид-остеомы выявляется очаг разрежения кости диаметром до 1 см с четкими контурами и окружающей склерозированной костью. Иногда в центре очага определяется уплотнение костного характера. При остеобластоме зона реактивного костеобразования в окружающей ткани отсутствует, очаг разрежения больших размеров, чем при остеоид-остеоме. Опухоли дифференцируют от неврита, невралгии тройничного нерва, хронического остеомиелита, кистовидных поражений челюстей. Макроскопически обе опухоли представляют собой мягкотканное образование красного цвета, нередко с участком окостенения в центре, при остеоид-остеоме окружающая костная ткань беловатого цвета за счет склероза. При гистологическом исследовании обнаруживают клеточную вы-соковаскуляризированную ткань, состоящую из незрелой кости и остеоида. В некоторых случаях остеобластому трудно отличить от остеосаркомы. Лечение заключается в удалении опухоли вместе со склеро-зированными участками окружающей кости. При неполном удалении возможен рецидив. Прогноз для жизни хороший. Оссифицирующаяся фиброма (фиброостеома). Эта доброкачественная опухоль встречается только в челюстных костях. Клинически и рентгенологически она протекает идентично с фиброзной дисплазией, отличаясь от последней четкими границами и наличием капсулы. Ранее рассматривалась как очаговая форма фиброзной дисплазии. Оссифицирующуюся фиброму дифференцируют от десмопласти-ческой фибромы, амелобластической фибромы, доброкачественной цементобластомы. Лечение заключается в удалении опухоли с капсулой. Прогноз благоприятный, наступает излечение. Остеосаркома. Это высокозлокачественная опухоль, характеризующаяся непосредственным образованием кости или остеоида опухолевыми клетками. Встречается наиболее часто (до 50 %) среди других первичных костных злокачественных новообразований челюстей. Остеосаркома дает даже в начальной стадии гематогенные метастазы в легкие, которые иногда обнаруживают раньше, чем первичную опухоль. В большом проценте случаев поражает мужчин молодого и среднего возраста. Отмечают более частую локализацию в нижней челюсти по сравнению с верхней. Клиническая картина. Нередко появлению опухоли предшествует травма. Возникает болезненная ограниченная опухоль на наружной поверхности тела челюсти или альвеолярного отростка. Зубы в пределах опухоли выдвигаются, становятся подвижными. Новообразование увеличивается быстро, в течение 1—2 мес, появляется выбухание и со стороны полости рта. Пальпаторно опухоль неподвижна, плотной консистенции, слизистая оболочка над ней растягивается, становится бледной, видна расширенная сосудистая сеть. Интенсивные боли беспокоят по ночам, возникает парестезия соответствующих областей. В поздней стадии заболевания опухоль достигает большого размера (рис. 175, а). Возможен патологический перелом челюсти. Регионарные лимфатические узлы не увеличиваются. Отмечаются слабость, потеря аппетита. Рентгенологическая картина остеосаркомы представляет два основных варианта изменений: остеопластический (склеротический) и остеолитический (остеокластический). При остеопластической форме отмечается резко выраженный остеосклероз без видимого разрушения костного вещества. Опухоль выявляют в виде уплотнения кости с нечеткими границами и наличием расходящихся спикул — костных игл, расположенных перпендикулярно к поверхности челюсти («игольчатый периостит») (рис. 175, б). Остеолитический вариант характеризуется дефектом костной ткани неправильной формы со смазанными неровными контурами. Корковый слой на границе дефекта расщепляется и приподнимается под острым углом в виде шпоры или козырька. Наличие последнего дает возможность дорисовать наружные контуры опухоли. Иногда встречается смешанный вариант. Диагностика остеосаркомы, особенно в начальной стадии и в случае остеолитического варианта опухоли, представляет затруднения. Дифференцируют ее от воспалительного процесса гигантоклеточной опухоли (литическая форма), саркомы Юинга. Диагноз должен быть подтвержден морфологически. При невозможно- 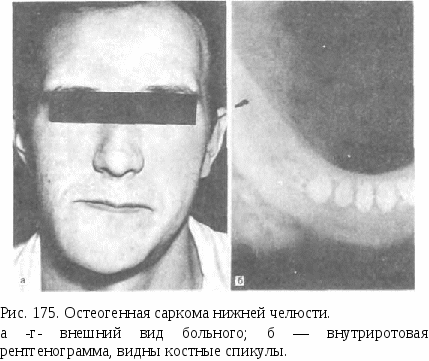 сти получить пунктат для цитологического исследования проводят открытую биопсию. Макроскопически опухоль при остеопластической ее форме представляет плотную костеподобную ткань беловатого цвета с очагами распада, при остеолитическом варианте — крошащуюся кровоточащую массу. При морфологическом изучении определяется полиморфизм опухолевой ткани, может присутствовать недифференцированная веретеноклеточная ткань. Лечение остеосаркомы заключается в резекции челюсти с окружающими мягкими тканями. Комбинированное лечение с предоперационным облучением применяют при радиочувствительной опухоли, но часто опухоль резистентна к ионизирующей радиации. Лучевую терапию используют только с паллиативной целью. Прогноз неблагоприятный, однако лечение больных с ранней стадией опухоли в единичных случаях приводит к выздоровлению. ХРЯЩЕОБРАЗУЮЩИЕ ОПУХОЛИ Новообразования этой группы продуцируют патологическую хрящевую ткань. Встречается реже, чем костеобразующие опухоли. Среди них наблюдаются доброкачественные опухоли — хондрома и остеохондрома и злокачественные — хондросаркома. Хондрома. Это доброкачественная опухоль, характеризующаяся 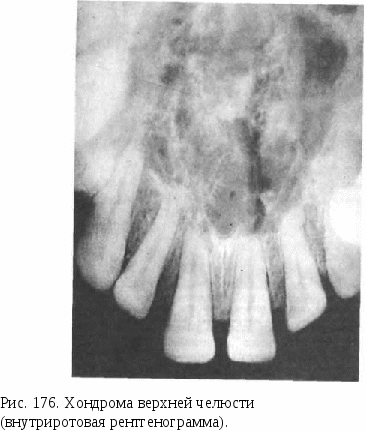 образованием зрелого хряща. Локализуется преимущественно в переднем отделе верхней челюсти в виде изолированного соли-тарного узла. Описаны единичные случаи локализации опухоли на нижней челюсти. Различают энхондрому, расположенную центрально в глубине челюсти, и экхондрому — периферическую, периостальную или юкстакортикальную растущую за пределы челюсти. Клиническая картина хондромы характеризуется медленным ростом. Периферическая форма проявляется в виде бугристого, плотного на ощупь, безболезненного образования, связанного с подлежащей костью. Границы обычно четкие. Постепенно увеличиваясь, опухоль не только деформирует челюсть, небо, но и лицо: верхняя губа с перегородкой и основанием крыльев носа приподнимается. Энхондрома развивается незаметно в глубине кости, приводит к подвижности и смещению зубов в стороны. Диагностируют ее значительно позже, когда опухоль, разрушив кость, распространяется кнаружи. Слизистая оболочка обычно не изменяется. При длительном существовании отмечена возможность злокачественного превращения хондромы в хондросаркому. Рентгенологически хондрома не всегда имеет четкую характерную картину, что связано с ее неоднородной структурой и наложением на другие костные образования в проекции верхней челюсти. Она определяется в виде очага деструкции со сравнительно четкими границами, в котором сочетаются плотные очаги обызвествления и разрежения (рис 176). При экхондроме границы деструкции распространяются за пределы челюсти, что бывает видно лишь на боковой рентгенограмме. |
