Учебник. MS Word 2003 (.doc). Учебник. MS Word 2003 (. Литература для студентов медицинских вузов учебная литература для студентов медицинских вузов
 Скачать 7.37 Mb. Скачать 7.37 Mb.
|
|
Эту манипуляцию сйбязательно начинают с того, что кожную складку, образующуюся на внутренней поверхности дублированной площадки, захватывают хирургическим пинцетом на том уровне, где кожная перегородка переходит в кончик носа (и на глубине 1,5—2 см), после чего подтягивают ее кпереди и кверху. При этом совершенно отчетливо становятся видны кончик и крылья носа с тонким и симметричным переходом кончика в перегородку носа. Удерживая пинцетом складку кожи, накладывают матрацные, — петлеобразные — швы-держалки у самых кончиков пинцета, направляя выкол сквозь наружную кожную поверхность площадки к средней линии на том же уровне. Таким образом накладывают по одному шву с правой и левой стороны от захваченной пинцетом складки кожи. Затем нижний свободно свисающий конец складки вытягивают пинцетом кпереди к краям раневой поверхности намеченного основания для кожной перегородки на верхней губе. Ассистент при этом натягивает формируемый нос за наложенные швыдержалки во время всех последующих манипуляций создания перегородки носа. Если эта складка не вытягивается, то следует сделать поперечный разрез всей толщи складки, начиная снизу и до точек наложенных петлеобразных швов-держалок. Подшивание конца кожной перегородки к краям намеченного для нее основания на верхней губе производят в следующем порядке. По средней линии выведенной кпереди складки кожи делают разрез до уровня необходимой высоты кожной перегородки. Первый шов накладывают на края кожи перегородки от конца произведенного разреза к краям кожи углообразной раневой поверхности на верхней губе. Избытки длины кожной перегородки поочередно иссекают и накладывают швы у концов этих разрезов с краями кожи на губе у концов углообразного лоскута, выкроенного на верхней губе, и края кожи перегородки сшивают с краями этого углообразного лоскута. Избыток кожной складки на верхней поверхности площадки отсекают. Возникающую в дальнейшем разницу в окраске пересаженного филатовского стебля устраняют деэпидермизацией (Л. Обухова, В. И. Заусаев). СВОБОДНАЯ ПЕРЕСАДКА ТКАНЕЙ Для устранения различных дефектов лицевого скелета и мягких тканей лица в хирургической стоматологии широко применяется свободная пересадка тканей. Различают пересадку собственных тканей человека — аутотрансплантацию; пересадку тканей от другого индивидуума — аллотрансплантацию; пересадку тканей от генетически идентичного человека — изотрансплантацию; пересадку тканей животного человеку — ксенотрансплантацию; вживление искусственных материалов — металлических, биоматериалов и др. — эксплантацию; пересадку нежизнеспособного трансплантата, который выполняет роль каркаса и стимулирует образование новой ткани — аллостатическую трансплантацию. В общей хирургии существуют другие виды пересадки, не применяемые в восстановительной хирургии лица. Лучшим по способности приживления считается аутопластиче-ский метод. Успех его основан на том, что ткань, отделенная от организма, никогда сразу не гибнет, а известное время сохраняет жизнеспособность. Перенесенная на новую почву, она не только остается живой, но и приживает. Однако применение метода в известной степени ограничено, так как запасы пластического материала при аутопластике невелики. Кроме того, наносится дополнительная травма больному при взятии ткани с донорского участка. Весьма успешны пересадки тканей, взятых от людей, идентичных в генетическом отношении. Например, от однояйцевого близнеца. Аллогенная пластика — это пластика тканей и органов от одного организма к другому того же вида. К сожалению, несмотря на многие способы снижения антигенной активности чужеродных тканей, нередко попытки пересадки органов оканчиваются неудачей из-за белковой несовместимости тканей. Лучшим материалом является ткань, взятая от трупа, а не от живых организмов, так как антигенные свойства трупных тканей менее выражены. Ксеногенная пересадка тканей — пластика тканями, взятыми у животного для человека, в настоящее время должного успеха не имеет. Она применяется в основном для стимуляции регенераторных способностей тканей, окружающих дефект. В настоящее время большое распространение получила эксплантация — вживление неживых материалов — пластмассы, металла, углеродистых композитов, биоматериалов и т. д. Эксплантаты (имплантаты с биологической точки зрения) могут приживаться и вживаться. Пластика кожи. В качестве тканей для пересадки используют кожу, подкожную клетчатку, фасцию, связки, слизистую оболочку, мышцу, хрящ, кость, нерв, сосуд, комбинированную ткань. Свободная пересадка кожи является одним из перспективных методов пластической хирургии. В настоящее время известны три вида пересадки кожи в зависимости от толщины лоскута. Первый вид — тонкий кожный лоскут (К. Тирш) толщиной до 0,5 мм — представляет эпидермальный слой и верхний слой собственно кожи — ростковый. Здесь мало эластических волокон. Эти лоскуты подвергаются сморщиванию вследствие рубцевания подлежащей ткани. Второй вид — расщепленный лоскут кожи толщиной от 0,5 до 0,7 мм (рис. 195). В расщепленный лоскут включается еще и солидная часть эластических волокон сетчатого слоя кожи. Этот лоскут стали широко применять, когда появились специальные дер-матомы различной конструкции (Педжета, Колокольцева, Драже, НИИЭХАиИ с ручным приводом и т.д.) (рис. 196). Третий вид — толстый лоскут толщиной свыше 0,8 мм, он включает все слои кожи. Заживление (эпителизация) донорского участка при взятии тонкого и расщепленного кожного лоскута происходит за счет разрастания эпителия дериватов кожи (сальные и потовые железы, волосяные фолликулы). После заимствования полнослойного кожного лоскута донорский участок требует пластического замещения. Применение различного вида лоскута имеет свои показания. При пересадке кожи отмечена различная жизнеспособность лоскутов в зависимости от их толщины. Так, лучше всего приживает тонкий лоскут и хуже толстый. В каждом случае хирурги должны учитывать, какой способ выгоднее применить. Для закрытия ран лица используют чаще всего расщепленный кожный лоскут; в полости рта — тонкий лоскут. Кожная пластика бывает первичной, вторичной и в виде пересадки кожи на грануляции. Первичная кожная пластика предусматривает свободную пересадку кожи на свежую рану после острой травмы или на послеоперационную рану, сопровождающуюся большой потерей кожи. Первичная свободная кожная пластика нередко является составной частью комбинированных восстановительных операций. Она может сочетаться со всеми видами кожной пластики. 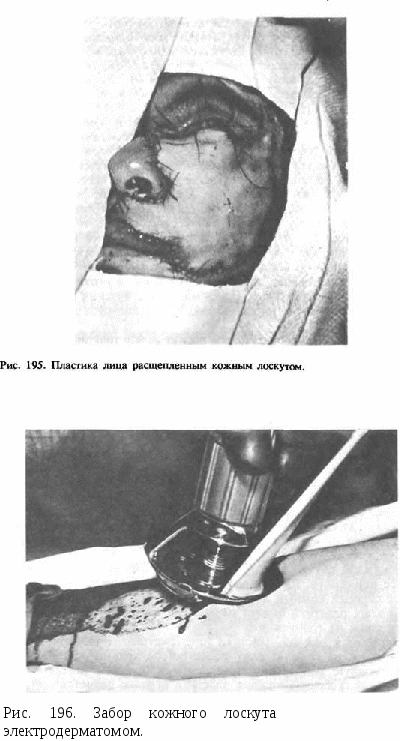 При вторичной свободной кожной пластике кожу пересаживают на раневую поверхность, образовавшуюся после иссечения различных гранулирующих ран. Грануляции должны быть удалены полностью. Свободная пересадка кожи чаще применяется при лечении ожогов. На лицо и шею, как правило, пересаживают кожу в виде единого лоскута по форме и размеру дефекта. Пересадка хряща. В целях контурной или опорной пластики в практике восстановительной хирургии широко применяют хрящ. Хрящ является хорошим пластическим материалом, так как легко обрабатывается ножом и имеет особые биологические свойства (это бессосудистая ткань, питающаяся путем диффузии тканевых соков). Обменные процессы в хряще малоактивны, и он достаточно устойчив к инфекции. К пластике хрящом прибегают для устранения седловидной деформации спинки носа (рис. 197, а, б, в, г), дефекта нижнего края глазницы, для контурной пластики лица и т. д. Как правило, используют реберный хрящ, лучше из VII ребра, так как он более доступен для взятия и имеет величину до 8—12 см. Хороший эффект дает пересадка трупного хряща. Он обладает ма-ловыраженным антигенным свойством и поэтому редко рассасывается. Замороженные и лиофилизированные (высушенные в вакууме) хрящи рассасываются несколько чаще. Костная пластика челюстей^ особенно нижней, представляет определенные трудности. Это связано со следующими особенностями: 1) нижняя челюсть — это самая подвижная кость, имеет тонкодифференцированные функции: она участвует в разговоре, дыхании, жевании, мимике; 2) у нее наиболее сложные движения: шарнирные и возвратно-поступательные; 3) челюсти являются носителями зубов, которые связаны с ними и с внешней средой. Поэтому развитие патологических процессов в их области усугубляет послеоперационное течение. Чаще производят костную пластику нижней челюсти. В зависимости от сроков проведения различают первичную и вторичную костную пластику. С помощью первичной костной пластики замещают дефект сразу после травмы или удаления доброкачественной опухоли нижней челюсти. Вторичную костную пластику осуществляют через определенный срок после образования дефекта, обычно не ранее чем через 6—8 мес. При костной пластике необходимы анализ дефекта и четкое планирование его устранения. После анализа дефекта следует решить, откуда будет взят трансплантат и какой величины, какой способ фиксации будет использован. Важнейшим моментом в успехе костной пластики является надежность фиксации трансплантата к концам фрагментов собственной челюсти. Для этого в концах фрагментов и в трансплантате выпиливают различные «замки». Трансплантат может быть также уложен внакладку, враспор и т. д. Закрепляют фрагменты, как правило, накостным швом; применяют внеочаговый остеосинтез аппаратами Рудько, Збаржа, Вернадского, Панчохи и т. д. Для приживления трансплантата необходим покой нижней челюсти — иммобилизация. Она достигается различными способами — как внутри-, так и внеротовыми (алюминиевые проволочные шины, каппы, шина Ванкевич и т.д.). Аутопластика нижней челюсти применяется наиболее широко. При операции важное значение имеют формирование воспринимающего ложа, удаление Рубцовых тканей, некротизирован-ных и склерозированных участков кости по концам дефекта, а  также изоляция его от полости рта. Аутотрансплантат должен быть взят в соответствии с формой и размером дефекта. Принято считать наиболее целесообразными два места взятия трансплантата: ребро (V, VI, VII) и гребешок подвздошной кости. Ребро берут либо во всю толщу, либо расщепленный (облегченный) саженец. Если нужен изгиб в области подбородка, то лучше брать гребешок подвздошной кости. Имеется несколько методов аутопластики нижней челюсти — по Кабакову, Павлову, Никандрову, Вернадскому и др. После приживления трансплантата в нем происходят биологическая перестройка и регенеративные процессы. Степень последних зависит от функции трансплантата. Через 15 дней после пересадки начинается деструкция кости, достигающая апогея к концу 2-го месяца, затем начинают преобладать регенеративные процессы. Костный трансплантат уплотняется и утолщается. При аутопересадке кости имеются следующие недостатки: 1) не всегда удается получить массивный трансплантат; 2) трудно смоделировать трансплантат нужной формы; 3) наносится дополнительная травма больному. Аллопластика нижней челюсти наиболее детально разработана Н. А. Плотниковым, Он предложил два варианта аллопластики: одномоментную резекцию и остеопластику и вторичную костную пластику. В качестве материала применяют лиофилизиро-ванные трансплантаты — нижняя челюсть или бедренная кость, взятая у трупа, замороженная до — 70°С и высушенная в вакууме при температуре —20°С. Холод значительно снимает антигенные свойства трансплантата. Кость в ампулах может храниться при комнатной температуре длительное время. С успехом также применяется консервированная 0,5% раствором формалина трупная кость. Различные способы консервации трупной кости дают возможность применять ортотопические трансплантаты, т. е. части кости, идентичные по анатомическому строению отсутствующим. Используются также ортотопические трансплантаты, взятые с височно-нижнечелюстным суставом, которые позволяют одновременно не только восстановить нижнюю челюсть, но и сустав. Тем самым удается добиться эстетического и функционального эффекта при концевых дефектах нижней челюсти (Н. А. Плотников и А. А. Никитин). В последние годы многие хирурги стали отказываться от аллопластики нижней челюсти лиофилизированной костью в связи с развитием при этом осложнений (рассасывание трансплантата без замещения новообразованной кости, воспалительный процесс, образование ложного сустава). Это послужило причиной более частых обращений к аутопластике или эксплантации. Свободную пересадку фасции используют как составную часть операции при параличах мимической мускулатуры (миопластика, комбинированная мио- и фасциопластика, при методах динамического и статического подвешивания). В этих случаях чаще применяют аутофрагмент передней фасции бедра. Консервированная фасция может быть использована для контурной пластики при ге-миартрозах лица. Свободная пересадка слизистой оболочки применяется для замещения дефектов и деформаций век, полости рта. Слизистую оболочку заимствуют со щеки или нижней губы. Свободная пересадка жировой ткани применяется очень редко, так как после пересадки эта ткань значительно уменьшается в размерах и нередко при этом развиваются рубцовые процессы. Свободная пересадка нервов с успехом применяется при параличах мимической мускулатуры (А. И. Неробеев). Свободная пересадка комбинированных трансплантатов. Комбинированными трансплантатами называются трансплантаты, состоящие из разнородных тканей, пересаживаемых единым блоком. Примером такой пересадки является пластика дефекта носа частью ушной раковины. В последние годы в восстановительную хирургию внедрены методы пересадки комбинированных трансплантатов (включающих в себя кожу, подкожную клетчатку, мышцы, а при необходимости и костную ткань) с применением микрососудистых анастомозов (А. И. Неробеев, Мак-Keen). Для контурной пластики используются фасциально-жировые и кожно-жировые лоскуты. Сложные кожно-мышечные и кожно-жировые трансплантаты с использованием микрососудистой хирургии находят применение даже при пластике челюстей. В различных отделах лица и челюстей дефекты и деформации, весьма разные по своему происхождению, но сходные по форме, устраняются способами, основывающимися на принципиальных основах пластики: местными тканями, лоскутами на ножке, филатов-ским стеблем и свободной пересадкой тканей. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ДЕФОРМАЦИЙ ЧЕЛЮСТЕЙ Дефекты и деформации челюстей составляют в среднем 4,5%. Это, как правило, формы проявлений различных изменений лицевого и мозгового черепа. Указанные изменения могут иметь врожденный характер (в результате воздействия различных патологических факторов в период развития плода), а также приобретенный характер (после травмы, воспалительных заболеваний и т. п.). Анатомические, функциональные и эстетические изменения при деформациях лицевого черепа иногда резко влияют на поведение пострадавшего в обществе. Такие люди становятся замкнутыми, малообщительными, подозрительными, с постоянным чувством ущербности. У них отмечаются значительные нарушения функций жевания, речи, дыхания, мимики. Эстетический недостаток может явиться причиной развития вторичной невротической реакции. Поэтому проблемы медицинской реабилитации, включающей хирургическое вмешательство, медикаментозную терапию, физиотерапию, применение методов психотерапевтической коррекции, и социальной реабилитации людей с зубочелюстными деформациями должны решаться комплексно. Различают следующие основные виды нарушений, которые могут наблюдаться в различных сочетаниях:
3) увеличение обеих челюстей;
Частицы «макро» или «микро» в приведенных терминах обозначают увеличение или уменьшение всех размеров челюсти, а приставки «про» или «ретро» — изменение соотношения зубных рядов в сагиттальном направлении только во фронтальном отделе, при нормальных размерах других отделов челюстей. Прогнатию и ре-трогнатию рассматривают как аномалии, связанные с нарушением положения челюсти относительно основания черепа. Значительно усложняются задачи лечения при сочетанных несимметричных деформациях лицевого скелета, вызванных врожденной гипер- или гипоплазией тканей челюстно-лицевой области в результате синдрома I и II жаберных дуг (отокраниостеноз или гемифасциальная микросомия). Зубочелюстные деформации и аномалии лечат ортодонтическими и хирургическими способами. Возможности ортодонтических мероприятий у взрослых ограничены зоной зубов и альвеолярного отростка (X. А. Каламкаров, Л. С. Персии). Различные генетические отклонения устраняются в основном хирургическим путем. Для определения показаний к ортодонтическому или хирургическому лечению, а также к возможному их сочетанию необходимы тщательное обследование пациентов и совместная работа ортодонтов и хирургов. Следует четко диагностировать форму деформации (со-четанная, изолированная), определить характер нарушения прикуса, степень смещения зубных рядов в различных плоскостях, произвести расчеты на телерентгенограммах и моделях прикуса. Необходимо изучить формы и контуры лица, состояние мышечного аппарата, височно-нижнечелюстных суставов. |
