Учебник. MS Word 2003 (.doc). Учебник. MS Word 2003 (. Литература для студентов медицинских вузов учебная литература для студентов медицинских вузов
 Скачать 7.37 Mb. Скачать 7.37 Mb.
|
|
После комплексного обследования пациента определяют методы хирургического вмешательства (остеотомия или межкортикальное расщепление), фиксации костных фрагментов, иммобилизации челюсти в послеоперационном периоде и другие технические детали операции, а также ортодонтические, ортопедические лечебные мероприятия. Необходимо составлять индивидуальный план лечения больного. Хирургическое лечение целесообразно осуществлять у людей не моложе 17—18 лет, так как к этому периоду жизни формирование костей лицевого скелета и мягких тканей в основном уже заканчивается. К тому же большее число зубочелюстных деформаций в детстве обусловлено диспропорциями роста и развития зубочелюст-ной системы. К возрасту 17—18 лет часто происходит саморегуляция прикуса. В тех случаях, когда у пациентов имеется хорошо адаптированный прикус с фиссуро-бугорковым контактом многих зубов-антагонистов, производят операции без изменения основы (базиса) челюстей. Применяют подсадку материалов в виде контурной и опорной пластики. Для этого используют хрящ, кость, свободно пересаженные мягкие ткани (кожу, кожу с подкожной клетчаткой, фасцию и т. д.), а также различные инородные эксплантаты (имплантаты) . В хирургическом лечении деформаций и аномалий развития лицевого скелета особое значение имеют костно-пластические операции, при которых должен осуществляться комплексный подход к исправлению зубочелюстных деформаций. Оперативные вмешательства при дефектах и деформациях нижней челюсти. При дефектах и деформациях нижней челюсти следует выделять операции на альвеолярном отростке, на теле нижней челюсти в пределах зубного ряда, в области углов и ветвей нижней челюсти, а также операции на мыщелковых отростках нижней челюсти. Операции на альвеолярном отростке применяются при наличии 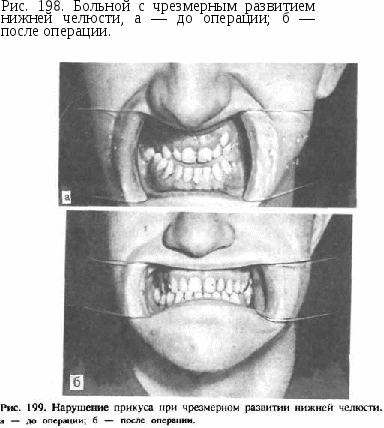 адаптации прикуса в области жевательной группы зубов и отсутствии смыкания в переднем отделе зубного ряда. При операциях на теле нижней челюсти используются различные методы остеотомии (вертикальная, ступенеобразная, скользящая и др.) и остеоэктомии (клиновидная, прямоугольная и др.). Эти методы имеют некоторые недостатки: необходимость удаления зубов; часто избыточное образование мягких тканей в щечных областях и, следовательно, одутловатости лица; возможно повреждение сосудисто-нервного пучка нижней челюсти; неизменность нижнечелюстного угла и недостаточные условия для регенерации фрагментов. Это место не всегда выдерживает физиологическую нагрузку при функции нижней челюсти, что является причиной возникновения осложнений в виде открытого прикуса. Наибольшее распространение получили операции в области угла и ветви нижней челюсти в виде вертикальной или горизонтальной остеотомии (А. Э. Рауэр, А. А. Лимберг, В. Ф. Рудько, Г. Г. Митрофанов, В. А. Богацкий, Obwegesser, Dal Pont). В настоящее время большинство авторов отдают предпочтение проведению плоскостных (межкортикальных) остеотомии в области угла и ветви, при которых создаются значительные площади соприкасающихся (раневых) поверхностей костных фрагментов, сохраняется соотношение височно-нижнечелюстного сустава, сокращаются сроки лечения, наблюдается хороший результат (рис 198, а, б). Указанные методы являются в какой-то мере универсальными, так как применяются при различной патологии — недоразвитии или чрезмерном развитии нижней челюсти, открытом или глубоком прикусе и сочетании этих форм нарушения прикуса (рис. 199, а, б). Оперативные вмешательства при дефектах и деформациях верхней челюсти. Деформации верхней челюсти могут проявляться как в виде нарушения ее нормальных размеров, так и в виде неправильного положения. При прогнатии или чрезмерном развитии верхней челюсти применяются хирургические операции, заключающиеся в частичной резекции челюсти. В тех случаях, когда фронтальные зубы не представляют функциональной и эстетической ценности, возможно их удаление с корригированием выступающего участка альвеолярного отростка или проведение операции фрагментарной остеотомии переднего отдела верхней челюсти. После удаления первых премоляров с клиновидной или прямоугольной резекцией костной ткани выпиливают и перемещают кзади альвеолярный отросток с находящимися в нем фронтальными зубами. Хороший эффект дает комплексное хирургическое и ортодонтическое лечение при деформациях верхней челюсти, в том числе метод ослабления костной структуры путем множественных перфораций с вестибулярной и небной сторон — компактосте-отомия (А. Т. Титова). При этом следует провести ортодонтическое перемещение зубов верхней челюсти кзади по принципу А. Я. Катца. Это позволит переместить нижнюю челюсть и создать более острый угол нижней челюсти путем иссечения кортикального слоя кости внутри и снаружи — декортикации. Для устранения верхней ретро- и микрогнатии в настоящее время разработаны операции по перемещению кпереди всей средней зоны лица одномоментно (В. М. Безруков, В. П. Ипполитов). Это позволяет в большей степени устранить деформацию средней зоны лица и вместе с перемещением костного фрагмента синхронно смещать кпереди хрящевой отдел носа, избежав его вторичной деформации. Для предотвращения смещения верхней челюсти кзади между бугром верхней челюсти и крыловидными отростками основной кости вводят костный трансплантат. Кроме того, с успехом применяют одномоментные оперативные вмешательства на костном скелете средней и нижней зон лица (В. П. Ипполитов). Применяется также контурная пластика при деформациях челюстей, которая в основном показана для устранения остаточных деформаций и повышения эстетического эффекта лечения. Оперативные вмешательства по поводу анкилоза височно-нижнечелюстного сустава и контрактуры нижней челюсти рассмотрены в главах XI и XII. ЗУБНАЯ И ЧЕЛЮСТНО-ЛИЦЕВАЯ ИМПЛАНТАЦИЯ Имплантация по ранее принятой международной классификации относится к аллотрансплантации, по новой — к эксплантации. Вместе с тем в зарубежной литературе пользуются термином «имплантации» — особенно в отношении зубных конструкций. В хирургической стоматологии можно условно выделить зубную и челюстно-лицевую имплантацию. Имплантация имеет долгую историю, и ее развитие в разные периоды связано с применением различных материалов. Физические, химические и биологические свойства аллотрансплантируемых материалов — металлов, пластмасс и других часто определяли неадекватную остеоинтеграцию и приживление в тканях, были причиной недостатков операций и неудач. Это и не позволяло долгие годы внедрять метод имплантации в практику хирургической стоматологии. В 40-е годы XX века появились фундаментальные исследования по имплантации: в нашей стране — по челюстно-лицевой (создание имплантационных систем при пластике, травме), а за рубежом — по зубным конструкциям. Различают зубные (эндодонто-эндооссальные и эндооссальные), подслизистые, поднадкостничные, внутрикостные, чрескостные и комбинированные имплантаты. По функции в зубочелюстной системе, лицевом и мозговом черепе имплантаты могут быть замещающими, опорными, опорно-замещающими, с амортизационной системой или без нее. По свойствам биосовместимости имплантаты могут быть из биотолерантных (нержавеющая сталь, КХС), биоинертных (алюминийок-сидная керамика, углерод, титан, никлид титана) и биоактивных материалов (трикальций-фосфат, гидроксилаппатит, стеклокерамика).  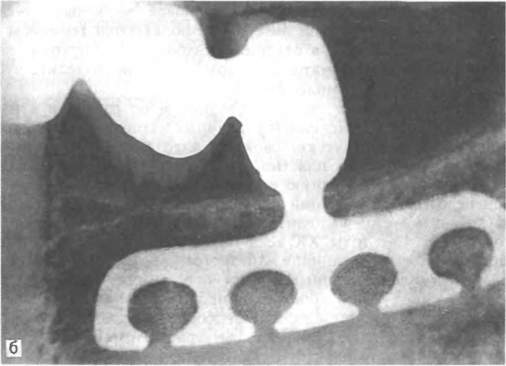 Рис. 200. Зубная имплантация. а — виды зубных имплантантов; б — рентгенологическая картина плоского имплантата как опоры мостовидного протеза; в — использование цилиндрических имплантатов в разных конструкциях зубных протезов; г — этапы лечения винтовыми имплантатами; д — рентгенограмма цилиндрических имплантатов как опоры съемного протеза.  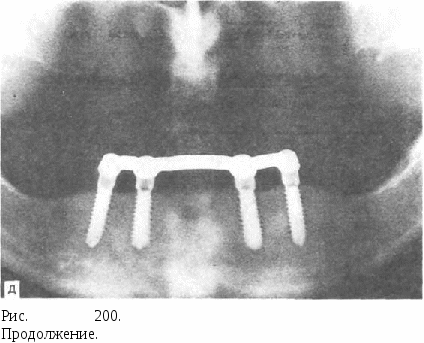 Зубная имплантация наиболее широко распространена в стоматологии. В нашей стране первые исследования по зубной имплантации были проведены Н, Н.Знаменским (1989—1991). В 40—50-е годы появились интересные работы Э. Я. Вареса, С Н. Мудрого и др., однако они не получили своего развития. Вместе с тем за рубежом зубная имплантация широко применяется уже более 30 лет: в 60-е годы были популярны поднадкостничные имплантаты; в 70-х — плоские и цилиндрические; с 80-х годов — костно-ин-теграционные. В нашей стране только в 80-е годы благодаря исследованиям А. С. Черникиса, О. Н. Сурова, М, 3. Миргазизова зубная имплантация получила свое развитие. Опыт зубной имплантации составляет немногим более 15 лет. В настоящее время для повышения жевательной эффективности при частичной и полной утрате зубов используют эндооссальные, поднадкостничные и транскостные имплантаты. Из них наибольшее применение имеют эндооссальные имплантаты. Среди них выделились две основные принципиально различные системы: винтовые имплантаты Р. Бронемарка и плоские — Л. Линкова. С годами на их основе шло усовершенствование материалов для имплантации, их видов и конструкций, как круглой [«Бонефит», «Кор-Вент» (Спек-тра-система), «Стери-ОСС», «Анкилоз», «Контраст» и др. ], так и плоской (системы Линкова «Оратроник», «ВНИИИМТ», «Парк-де-нталь», «МЭТЭМ» и др.) формы (рис. 200, а). Сегодня известно более 100 видов и систем зубных имплантатов. Так, из имплантатов круглой формы наибольшее распространение имеют винтовые, ци- линдрические, сплошные, полые, конусовидные, беспористые, поверхностно-пористые, имеющие на поверхности желобки, нарезки, отверстия. Показания и противопоказания к зубной имплантации. Главным показанием для имплантации является невозможность создать функциональный и эстетический эффект традиционными методами ортопедического лечения. Выбор имплантата той или другой конструкции зависит от условий в полости рта, определяется будущей функцией его. Врач-ортопед производит выбор имплантата и составляет план ортопедического лечения. Показания к зубной имплантации определяются также общим состоянием организма и состоянием полости рта — зубов и слизистой оболочки. Иммунодефицитные заболевания и состояния, а именно аллергический, аутоиммунный, иммунопролиферативный синдромы, наследственная отягощенность являются противопоказанием к имплантации. При обследовании пациента на предмет проведения имплантации и оценке общего состояния организма обращают внимание на возраст, сохранность систем жизнеобеспечения. При наличии инфекционного синдрома необходимо более детальное обследование пациента по поводу инфекционного заболевания. При положительном решении вопроса об имплантации в этих случаях проводят лечение больного. Необходимы стабилизация иммунобиологического состояния организма и по показаниям — коррекция защитных реакций его. Особого внимания требует санация одонтогенных очагов и очагов ЛОР-органов. Не рекомендуется проводить имплантацию у пациентов, употребляющих наркотики, и «злостных» курильщиков. Следует с особым вниманием отнестись к больным с системными и возрастными заболеваниями костей, к женщинам в предклимактерическом и постменструальном периоде, когда наблюдается остеопороз костей, в том числе челюстей^Важны исследование психического состояния больного, знание его мотивации по поводу проведения имплантации, а также возможность адаптации хирургического и ортопедического этапов лечения. Пациент должен знать о проценте риска и сделать выбор способа лечения при имплантации и без нее с учетом функциональной и эстетической возможности. Диагностика при имплантации. При обследовании на предмет имплантации проводится диагностика, состоящая из клинической оценки зубочелюстной системы, рентгенологических исследований и ортопедических моделей. Необходимо провести клиническое исследование, измерить высоту и ширину альвеолярных отростков челюстей, положение нижнечелюстного канала, расположение верхнечелюстного синуса. Особое внимание должно быть обращено на состояние зубов (качество пломбирования их каналов и полостей) и слизистой оболочки полости рта, окклюзию. Клинические данные дополняются рентгенологическим исследованием. Необходимы ортопантограмма, прицельные снимки, оценка показателей компьютерной томографии. Клиническая и рентгенологическая диагностика дополняется оценкой моделей челюстей, в том числе в окклюдаторе. Согласно рекомендациям врача-ортопеда о включении имплантатов в ортопедическое лечение, проводят рентгенологическое исследование с шаблонами — металлическими шариками. Это позволит получить точное представление о будущем положении имплантата, выбрать его конструкцию. Послойная томография даст более точное представление о состоянии кости и поможет воссоздать модель челюсти, на которой можно будет смоделировать расположение имплантатов и ортопедическую конструкцию. Основные проблемы имплантации. Взаимодействие имплантатов и кости. Судьба всех имплантатов зависит от адаптации и стабильности опорной кости. Существует два основных типа взаимодействия имплантата и кости, которые определяют его функцию и время имплантации. В одних случаях возникает прямое плотное сращение имплантата с костью — остеоинтеграция, в других — имплантат и кость соединяются при помощи фиброзной ткани (фиб-роинтеграция). При адекватной нагрузке на такой имплантат его подвижность минимальная и он может достаточно долго и хорошо функционировать. Вместе с тем в окружности имплантата под влиянием нагрузки и других факторов может увеличиваться пространство, заполненное соединительной тканью, что создает подвижность конструкции, ведет к образованию десневого кармана и последующему отторжению имплантата. Биосовместимость является важным условием приживления имплантата и надежного его функционирования. Она определяется химическими свойствами имплантата. В последние годы лучшие показатели биосовместимости наблюдаются при использовании титана, сплавов его с алюминием и ванадием, сплавов кобальта, хрома и молибдена (для отливок), биокерамики. Химическая чистота применяемого материала определяет реакцию тканей на имплантаци-онную конструкцию и время ее функционирования. Стерильность (соблюдение техники операции, стерилизация инструментов и материалов, работа в перчатках и др.) имеет большое значение для успеха имплантации. Образование эпителиального кармана у имплантата. При имплантации следует обращать особое внимание на состояние слизистой оболочки у границы надальвеолярной и внутриальвеолярной частей имплантата. При стабильной функции у имплантатов в отличие от непораженных зубов вместо десневого кармана образуется плотная фиброзная ткань, препятствующая образованию карманов. Определенные перегрузки при функционировании имплантатов в ортопедических конструкциях, плохая гигиена и прочие причины могут вести к потере кости, воспалению десны и образованию кармана. Десневые карманы чаще возникают у плоских имплантатов, реже — у цилиндрических. Отмечается прямо пропорциональная зависимость: такой риск выше при фиброинтеграции, нежели при остео-интеграции. Наиболее часто карманы образуются у поднадкостнич-ных имплантатов. Окклюзия имеет непосредственное влияние на функцию имплантата, его стабильность и долговечность. Конструкция импланта- тов должна воспринимать адекватную силу и ее направление. Поэтому врач-ортопед должен предусмотреть окклюзионные силы и направление их на ортопедическом этапе лечения. Только тогда будет обеспечено правильное функциональное взаимоотношение кости, имплантата и ортопедической конструкции. Выбор конструкции имплантата должен основываться на соответствии общих и местных клинических данных, дополнительных методов исследования, удостоверяющих необходимость имплантации. Одной из клинических ситуаций при имплантации является потеря одного зуба. При этом возможны нехватка кости в альвеолярном отростке или альвеолярной части или малое место между зубами по краям дефекта. Однако возможность не включить эти зубы в зубной протез, недостатки съемных мини-протезов делают имплантацию актуальной. Наличие больших беззубых промежутков, когда нельзя использовать обычные съемные протезы, за неимением адекватной опоры, является также показанием для применения имплантации. Полное отсутствие зубов и определенные клинические ситуации при наличии зубных протезов, в том числе у людей определенных профессий (певцов, артистов, педагогов и др.), являются показанием к проведению имплантации. В таких случаях в зависимости от условий имплантаты могут быть опорой несъемных зубных протезов или позволят улучшить фиксацию и стабильность съемных зубных протезов. Учитывая имеющееся большое количество имплантантов и их конструкций, следует ориентироваться не на рекламные рекомендации изготовителей, а на конкретные условия у пациента. Прежде всего надо учесть переносимость им материалов. Следует учитывать клиническую картину и такие параметры, как степень атрофии кости, окклюзионные соотношения челюстей, положение нижнечелюстного нерва, верхнечелюстной пазухи и полости носа, состояние имеющихся зубов и слизистой оболочки, в том числе ее толщину. В зависимости от этих условий выбирается вид имплантата. Кроме того, в зависимости от будущей функции зубного протеза решается вопрос о числе имплантатов, виде его конструкции (количество головок, опорных балок, плеча и др.). Эндооссальная имплантация. В 50—60-е годы появились фундаментальные исследования по дентальной имплантации и началось внедрение этого метода в стоматологии. Выделились две принципиально разные системы имплантатов: винтовые, разработанные Р. Бронемарком, и плоские, предложенные Линковым. Плоские имплантаты представляют собой чаще единую конструкцию, иногда сборную, состоящую из внутрикостной части — тела, шейки, и надальвеолярной — головки или головок. Тело может иметь разнообразную конструкцию. В поперечном разрезе имплантат имеет прямоугольную форму, высота его от 8 до 15 мм, длина 15—30 мм. Достоинством плоских имплантатов является возможность использовать при имплантации в качестве второй опоры собственные зубы (рис. 200,6). Кроме того, узкая конструкция имплантата может быть применена при атрофии альвеолярного отростка и небольшой его ширине. Наиболее распространены имплантаты плоской формы (Линкова, Вайса, «Парк-денталь», «Биолокс»), отечественные конструкции — ВНИИИМТ, МЭТЭМ. Тело имплантата может быть изогнуто для адаптации к форме альвеолярного гребня, его можно корректировать так, чтобы избежать соприкосновения и травмы нижнечелюстного нерва, верхнечелюстной пазухи. Рекомендуется шейку и надальвеолярную часть (или части) изогнуть для создания адекватного параллелизма в зависимости от окклюзии опорных зубов. Головке (или головкам) может быть придана определенная форма — чаще уменьшают ее высоту для создания нужного межчелюстного промежутка. |
